Аллергия на анестетики у ребенка
Íà äíÿõ â íàøåé êâàðòèðå ñîñòîÿëàñü ãðàíäèîçíàÿ «çà÷èñòêà». Ðåøèëè èçáàâèòüñÿ îò óæå íåíóæíûõ íàì âåùåé è èãðóøåê.
Âíà÷àëå ìû ñîáðàëè îäåæäó è, àêêóðàòíî óëîæèâ â áàóëû, îòïðàâèëè å¸ â ñåëî.
Çàòåì ìû ñòàëè ñîðòèðîâàòü èãðóøêè.
Èãðóøåê ê âûñåëåíèþ, îñîáåííî ìÿãêèõ, íàáðàëîñü âíóøèòåëüíàÿ êó÷êà.
Äåòè ðåøèëè, ÷òî îíè óæå âûðîñëè, è òåïåðü èõ íóæíî ïåðåäàòü äåòÿì ïî-ìîëîæå.
ß ïðèí¸ñ èç ÷óëàíà áîëüøóþ ñóìêó, è ìû ñòàëè ñêëàäûâàòü òóäà çâåðåé, ìàøèíêè è ïðî÷èå ïàðîâîçû.
 êàêîé-òî ìîìåíò ñûí âûòàùèë èç êó÷êè ñòàðîãî ïîòð¸ïàííîãî ïëþøåâîãî òèãð¸íêà è ïîïûòàëñÿ íåçàìåòíî çàñóíóòü åãî ñåáå â êàðìàí, íî ÿ ýòî ñëó÷àéíî çàìåòèë, îò÷åãî îí æóòêî ñìóòèëñÿ.
— Äà ëàäíî òåáå! Íîðìàëüíî âñ¸. Ýòî æå òâîé «Îòâàæíûé»? — ïîäáîäðèë ÿ åãî.
— Íó, äà. Òîëüêî îí î÷åíü ãðÿçíûé. Íàäî áû åãî ïîñòèðàòü.
Ìû îñòàâèëè òèãð¸íêà è äàæå ïîñòèðàëè åãî â ñòèðàëüíîé ìàøèíêå.
Ìíîãî ëåò íàçàä, êîãäà ìîåìó ñûíó áûëî òðè ãîäà, íà íåãî íå âîçìîæíî áûëî ñìîòðåòü áåç ñë¸ç. È ýòî íå ðå÷åâîé îáîðîò.
Âñ¸ åãî õóäåíüêîå òåëî, ëèöî, íîãè è ðóêè áûëè ñïëîøü â àëëåðãè÷åñêèõ âûñûïàíèÿõ.
Îíè ñòðàøíî çóäåëè, è ðåá¸íîê ïîñòîÿííî ïûòàëñÿ èõ ðàñ÷¸ñûâàòü.
Íàì íè÷åãî íå îñòàâàëîñü äåëàòü, êàê õâàòàòü åãî çà ðóêè, à îí ðåâåë è óìîëÿë ÷òî-íèáóäü ñäåëàòü…
Ìíîãî÷èñëåííûå ëåêàðñòâà è ìàçè, ïðîïèñàííûå âðà÷àìè, ïîìîãàëè íå íàäîëãî.
Äîêòîðà óòâåðæäàëè, ÷òî åãî íàäî ÷åì-òî îòâëåêàòü, ÷òîáû îí íå ðàñ÷¸ñûâàë ñâîè áîëÿ÷êè è îíè óñïåâàëè çàæèòü.
Ïîýòîìó ÿ êàæäûé âå÷åð, âîçâðàùàÿñü ñ ðàáîòû, ïðèíîñèë äîìîé íîâóþ èãðóøêó äëÿ «îòâëåêàíèÿ».
Ê ñîæàëåíèþ, íîâàÿ èãðóøêà ðàáîòàëà ëèøü íåñêîëüêî ìèíóò.
Îò îò÷àÿíèÿ ìíå â ãîëîâó ïðèøëà ìûñëü, ÷òî íóæíî ïðèäóìàòü êàêóþ-íèáóäü óâëåêàòåëüíóþ äåòñêóþ èñòîðèþ, ïîäîáðàòü ê èñòîðèè èãðóøêó â òåìó è ïîïðîáîâàòü âîâëå÷ü â ýòî ðåá¸íêà.
ß êóïèë â ìàãàçèíå èãðóøåê êà÷åñòâåííîãî ïëþøåâîãî òèãð¸íêà è íàçâàë åãî «Îòâàæíûé». «Îòâàæíûé», ïîòîìó ÷òî ïî ëåãåíäå îí íèêîãäà íå ïëàêàë, íè÷åãî íå áîÿëñÿ, ëþáèë ìàçàòüñÿ ìàçÿìè, ïèòü ãîðüêèå êàïëè ñ òàáëåòêàìè è ñòàðàëñÿ î÷åíü ðåäêî ÷åñàòüñÿ, ÷òîáû âûðàñòè â áîëüøîãî è ñèëüíîãî òèãðà.
Íå ñìîòðÿ íà íåçàòåéëèâîñòü ïðèäóìàííîé ìíîé èñòîðèè, ìåëêèé ðàäîñòíî ïðèíÿë ñâîåãî íîâîãî äðóãà.
Êàæäûé äåíü îí ñòàë ñî÷èíÿòü ïðî íåãî ðàçíûå èñòîðèè, à çàòåì óâëå÷åííî ïîêàçûâàë âñåì ïîõîæäåíèÿ è ïîäâèãè «Îòâàæíîãî». Äåëàë äëÿ íåãî äîñïåõè, èñïîëüçóÿ âñå äîñòóïíûå ïîäðó÷íûå ñðåäñòâà: îòâåðòêè, øïèëüêè, öåïî÷êè, êóñî÷êè òêàíåé.
 èòîãå òèãð¸íîê áûë âåñü çàìîòàí, è íå çàùèùåííûìè îñòàâàëèñü òîëüêî ãëàçà.
Ïî íî÷àì òèãð-âîèí âîäðóæàëñÿ íà êðàé êðîâàòè, ÷òîáû íå ñïàòü è áäèòåëüíî îõðàíÿòü ñâîåãî àëëåðãè÷íîãî äðóãà.
Ïî ïðîøåñòâèè âðåìåíè, íàì, íàêîíåö-òî, äàëè äîáðî íà ïðè¸ì ê ÷óäåñíîìó âðà÷ó-àëëåðãîëîãó è ìû âûåõàëè â ãîðîä Ïÿòèãîðñê.
Äëÿ òîãî ÷òîáû âû÷èñëèòü ïèùåâûå àëëåðãåíû, íóæíî áûëî ñäàòü êðîâü. Ýêçåêóöèÿ, ïîä íàçâàíèåì «çàáîð êðîâè èç âåíû», âûçâàëà ó ìåíÿ íåïðåîäîëèìîå æåëàíèå ôèçè÷åñêè óíè÷òîæèòü è âðà÷à, è ìåäñåñòðó îäíèì óäàðîì ïðÿìî íà ìåñòå, íî õëàäíîêðîâíàÿ ñóïðóãà âîâðåìÿ óäàëèëà ìåíÿ èç ïðîöåäóðíîãî êàáèíåòà, è êðîâü ìåëêîãî ïåðåêî÷åâàëà èç åãî âåíû â ïðîáèðêè.
Êñòàòè, ïîñëå ýòîãî ó «Îòâàæíîãî» ïîÿâèëèñü íîâûå äîñïåõè èç êóñî÷êîâ ïëîòíîé êîæè íà ïåðåäíèõ ëàïàõ â ìåñòàõ ëîêòåâîãî ñãèáà.
Êîãäà ÷åðåç äâå íåäåëè áûëè ïîëó÷åíû ðåçóëüòàòû àíàëèçîâ, íàì ñòàëî ÿñíî, ÷òî ïàðåíü áóäåò ïèòàòüñÿ, èñêëþ÷èòåëüíî, ïîëåçíîé ïèùåé: êóêóðóçîé, ñûðîì, ìÿñîì. Ñ íàòÿæêîé ìîæíî áûëî êàðòîôåëü è ðèñ, à âñÿ îñòàëüíàÿ ïèùà òàê èëè èíà÷å âûçûâàëà ó íåãî àëëåðãèþ.
Ìû íåìåäëåííî óáðàëè èç ðàöèîíà «âðåäíûå» ïðîäóêòû, è ïîñòåïåííî ó ðåá¸íêà âñå íîðìàëèçîâàëîñü.
Êîæà ñòàëà ÷èñòîé è áàðõàòèñòîé, àïïåòèò çâåðñêèé, óëó÷øèëîñü íàñòðîåíèå. Ìàëü÷èê, íàêîíåö-òî, çàæèë ïîëíîé äåòñêîé æèçíüþ.
È òåïåðü, êîãäà ñî çäîðîâüåì âñ¸ ñòàëî õîðîøî, â çíàê áëàãîäàðíîñòè çà ïîìîùü â òðóäíûå âðåìåíà, «Îòâàæíûé» áûë ïîñòèðàí â ëó÷øåì ñòèðàëüíîì ïîðîøêå è ñ ãëóáîêèì óâàæåíèåì óëîæåí íà ñàìîå ïî÷åòíîå ìåñòî â ñóíäóêå.
À ÷òî, ìû âñ¸ ïîìíèì, ìû ëþäè áëàãîäàðíûå…
#àëàíñêèåõðîíèêè
Источник
Д. Перони (Diego Peroni)
Педиатрическое подразделение отделения клинической и экспериментальной медицины, Университет Пизы, Пиза, Италия
М. Пасини (Marko Pasini)
Стоматологическая клиника отделения хирургии, интенсивной терапии, медицинской и молекулярной патологии, Университет Пизы, Пиза, Италия
К. Юрато (Chiara Iurato)
Педиатрическое подразделение отделения клинической и экспериментальной медицины, Университет Пизы, Пиза, Италия
С. Каппелли (Stefano Cappelli)
Педиатрическое подразделение отделения клинической и экспериментальной медицины, Университет Пизы, Пиза, Италия
Д. Джиюка (Giacomo Giuca)
Стоматологическая клиника отделения хирургии, интенсивной терапии, медицинской и молекулярной патологии, Университет Пизы, Пиза, Италия
М. Р. Джиюка (Maria Rita Giuca)
Стоматологическая клиника отделения хирургии, интенсивной терапии, медицинской и молекулярной патологии, Университет Пизы, Пиза, Италия
Местные анестетики (МА) блокируют нервную проводимость и обычно используются для местной или региональной анестезии во время стоматологических, хирургических, акушерских и офтальмологических процедур [12, 27, 31]. Частота аллергических реакций на МА у детей, как правило, завышена [17]. Действительно, в литературе нежелательные реакции регистрируются при 0,1-1% процедур, в которых используется МА, и менее 1% всех побочных реакций обусловлены аллергическими механизмами [4, 15].

Классификация местных анестетиков
Молекулы МA содержат липофильное ароматическое кольцо, связанное с гидрофильной аминной группой цепью, которая используется для классификации агентов как сложных эфиров или амидов. Они обеспечивают полное, но временное обезболивание в результате их взаимодействия с Na-каналами. Сложные эфиры подвергаются метаболизму плазменной псевдохолинэстеразой, а амиды — микросомальными ферментами печени [9, 24].
Повышенная чувствительность к местным анестетикам
Реакции гиперчувствительности являются дозозависимыми, непредсказуемыми побочными явлениями при введении дозы, хорошо переносимой большинством детей [13]. Лекарственная аллергия может быть диагностирована только в ситуациях, когда может быть выявлен основной иммунный механизм в развитии реакций гиперчувствительности. Во всех остальных случаях следует учитывать неаллергические реакции гиперчувствительности [16]. Из-за их низкой молекулярной массы МA являются слабыми антигенами, по этой причине аллергические реакции следует считать необычными. Однако могут возникать два типа аллергических реакций: IgE-опосредованные реакции I типа или Т-клеточные опосредованные реакции IV типа.
[education]
Немедленные аллергические реакции (реакции типа I) редки и обычно возникают в течение 6 часов (редко 6-12 часов, но не более 24 часов) после введения. Клинические проявления немедленных аллергических реакций включают: крапивницу, ангионевротический отек, бронхоспазм, ринит, конъюнктивит, желудочно-кишечные симптомы и анафилаксию, включая анафилактический шок. Среди аллергических реакций на местную анестезию наиболее частыми являются замедленные кожные реакции IV типа, такие как экзема. Замедленные реакции обычно возникают в течение 24-72 часов после ввведения (редко через 6 часов) [7].
Оба типа аллергических реакций наиболее часто встречаются при воздействии сложных эфирных соединений. Парааминобензойная кислота (ПАБК) — метаболит сложных эфиров, отвечает за их аллергенный потенциал. Метилпарабен и пропилпарабен являются консервантами, используемыми как в сложных эфирах, так и в амидах, их метаболиты химически сходны по структуре с ПАБК [14]. Как следствие, аллергия на метилпарабен составляет значительную долю побочных реакций на МА. Амиды обладают более низким аллергенным потенциалом, чем сложные эфиры, поэтому они предпочтительны в клинической практике.
Перекрестные реактивы являются общими между молекулами сложноэфирной и амидной групп, в то время как перекрестная реактивность между ними не должна происходить, потому что их метаболиты различны. Тем не менее, были описаны некоторые случаи аллергических реакций, как на сложные эфиры, так и на амиды [10].
Дифференциальная диагностика аллергии
Большинство побочных реакций, которые могут наблюдаться во время процедур местной анестезии, не являются аллергическими. Однако, используя МA, детские стоматологи должны предвидеть возможные последствия, для того чтобы предопределить аллергические реакции. Наиболее серьезным побочным действием МА является их системная токсичность, которая в первую очередь затрагивает центральную нервную и сердечно-сосудистую системы [19]. Системная токсичность может проявиться после массивной резорбции большой дозы МА или после непреднамеренного внутрисосудистого введения. Первыми признаками являются субъективные неврологические симптомы (парестезии, головокружение, нарушения слуха и зрения), за которыми следуют тяжелые симптомы со стороны центральной нервной системы, такие как судороги и кома. Эти проявления являются предшественниками сердечно-сосудистых симптомов, которые включают гипотензию, брадикардию и, в крайних случаях, желудочковую аритмию и асистолию [29]. МA могут также оказать местное токсическое действие, которое обычно обусловлено неправильной техникой введения. Симптомы включают боль, синяки, инфекции и гематому [6]. Во время небольших хирургических вмешательств у детей и подростков также могут наблюдаться вегетативные реакции, характеризующиеся такими симптомами, как вазовагальный синкопе (бледность, брадикардия), паническая атака или спазмофилический криз с гипервентиляцией. Также могут возникать тахикардия и сердечные аритмии, обусловленные добавлением адреналина для снижения скорости резорбции МА [19]. Гиперчувствительность или аллергические реакции могут быть вызваны латексными перчатками или антибиотиками, назначенными для профилактики послеоперационных инфекций; как уже было сказано, консерванты, такие как парабен или метилпарабен, и добавки, присутствующие в растворе анестетика, тоже могут вызывать аллергические реакции [14].
Распространенность аллергий на местные анестетики среди детей
Отмеченная частота аллергических реакций на МА в педиатрической популяции является низкой, и составляет менее 1% от всех побочных реакций, связанных с МА [20].
Что касается IgE-опосредованной аллергии, то в 2012 году Bhole с соавт. пересмотрели литературу с 1975 по 2011 год и обнаружили 23 серии случаев, в которых участвовали 2978 пациентов с подозрением на аллергию на МA. Только у 29 из 2978 пациентов была доказана IgE-опосредованная аллергия, что означает распространенность 0,97% среди пациентов, проверенных на аллергию. Для определения реакции как IgE-опосредованной использовались пробы уколом (prick-тест), внутрикожные пробы (ВП) и подкожное введение. 2487 из 2978 пациентов (83,5%) были протестированы с помощью пробы уколом — 30 были положительными (1,2%). 2648 (89%) тестировались с помощью ВП — 37 были положительными (1,4%). Подкожное введение было выполнено у 2560 пациентов (86%) и была положительной у 19 (0,74%). В этих 23 сериях случаев были испытаны 2858 амидных и 129 сложноэфирных соединений. 22 из 2858 (0,77%) испытанных амидов и 7 из 120 (5,8%) эфиров были определены как аллергические агенты.
Побочные реакции после введения МА часто описываются как «аллергия». Однако, по оценкам, менее чем в 1% случаев подтверждаются аллергии на МА у детей [1]. Sulcuk с соавт. [1996] заявил, что безопасность агентов МA высока, но побочные реакции встречаются.
Ранее сообщалось, что частота побочных реакции может быть снижена, если инъекции вводятся осторожно [26]. Большинство побочных реакций являются психогенными или вазовагальными. Стоматологи должны быть осведомлены об этих фактах, чтобы свести к минимуму частые страхи и мифы, касающиеся использования МA стоматологической практике [2].
Управление гиперчувствительностью к местным анестетиками
Диагностика побочных реакций во время местной анестезии может быть осложнена. При наличии сходных симптомов с аллергией на МА рекомендуется использовать термин «гиперчувствительность к МА» до полного понимания этиологии [16].
Сотрудничество между аллергологами и стоматологами или другими специалистами, которые используют эти препараты в повседневной практике (дерматологи), имеет решающее значение. Точный алгоритм был предложен, и ему необходимо следовать для правильной диагностики. История болезни должна быть полной [8]. Возможная неправильная классификация, основанная только на клиническом анамнезе, может иметь негативные последствия для будущего терапевтического выбора. Если анамнез предполагает гиперчувствительность к МА, то больного следует направить к аллергологу [13].
Ретроспективная оценка симптомов, основанная только на анамнезе пациента, может быть отягощена субъективной ошибкой, обусловленной чувством страха у пациента или его родителей, и временем, прошедшим с момента конкретного события. Чтобы свести к минимуму эту возможную предвзятость Европейским сообществом по лекарственной аллергии (ENDA) была предложена анкета [5].
Элементы анамнеза, которые свидетельствуют о необходимости направить пациента к аллергологу:
- симптомы схожие с аллергической реакцией;
- сроки появления симптомов (связь между контактом с препаратом и появлением симптомов).
Не требуется аллергологическая оценка в следующих случаях:
- при отсутствии связи между введением препарата и реакцией;
- у атопических пациентов без истории болезни с указанием аллергии на МA, потому что атопия сама по себе не является предрасполагающим состоянием.
Альтернативный диагноз должен всегда приниматься во внимание. Например, инфекции (особенно вирусные) у детей могут вызывать симптомы, которые ошибочно можно отнести к аллергическим реакциям (сыпь, крапивница, ангионевротический отек и др).
Оценка состояния пациента должна также включать толерантность к контактным агентам, используемым во время инвазивной процедуры. Фактически, аллергические реакции могут быть вызваны другими агентами: латексом (перчатки), никелем, лекарственными наполнителями (парабены, сульфиты, адреналин) [16].
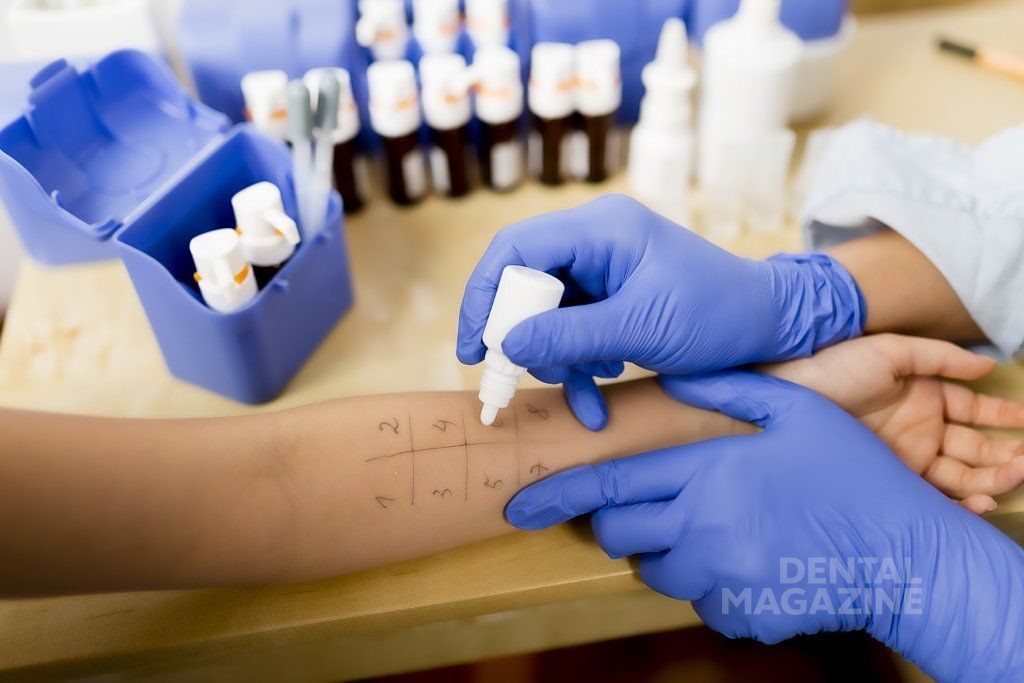
Клинические инструменты для постановки определенного диагноза аллергии на МA: стандартизированные кожные тесты (in vivo) и тесты на лекарственные препараты. Для достоверности результата специфическое аллергологическое исследование должно проводиться через 4-6 недель после полного исчезновения всех клинических симптомов и признаков. С другой стороны, через 6-12 месяцев некоторые тесты могут оказаться отрицательными.
Несмотря на то, что эти тесты легко и быстро провести, важно, чтобы стандартизированные кожные тесты выполнялись в соответствии со стандартизированной методологией обученным персоналом. Их отрицательные результаты имеют значительную прогностическую ценность до 97%. Для выполнения тестов используются коммерчески доступные препараты, они не содержат адреналина или других добавок, таких как сульфиты или парабены [18]. Может быть использован либо конкретный препарат, который предположительно является причиной реакции, либо другой, чтобы проверить его переносимость.
При диагностике аллергической гиперчувствительности к МA рекомендуются пробы уколом и внутрикожные пробы (ВП). Пробы уколом имеют более высокую специфичность, но более низкую чувствительность, чем ВП. Однако, они связаны с самым низким риском анафилаксии во время процедуры. Для гарантии достоверности теста необходимо минимизировать возможные сопутствующие факторы, такие как недавние инфекции или введенные вещества (препараты).
Пациенты с отрицательными пробами уколом проходят ВП. ВП проводят на предплечье, вдали от места проведения пробы уколом. ВП более чувствительны и воспроизводимы, однако, имеют более низкую специфичность и связаны с более высоким риском побочных реакций. Рекомендуется проводить тест с постепенно возрастающей концентрацией (1:1000, 1:100, 1:10, неразбавленный). Пациенты с отрицательным ВП должны пройти провокационный тест. Патч-тесты проводятся с неразбавленными препаратами. Они позволяют диагностировать клеточно-опосредованную гиперчувствительность, и полезны при диагностике контактной аллергии на МА.
Золотым стандартом для установления диагноза аллергии МA является провокационный тест [3]. Провокационных тестов следует избегать:
- если внутрикожные пробы положительны;
- в случае риска развития опасных для жизни реакций;
- в случае сопутствующих тяжелых заболеваний и при беременности.
Провокационный тест должен проводиться в условиях больницы, оборудованной для вмешательства в случае серьезных реакций. Родители должны быть подробно проинформированы о цели теста и связанного с ним риска, а также о самой процедуре.
Существуют различные протоколы введения лекарственных средств, начиная с очень низких доз, которые постепенно увеличиваются при отсутствии реакций. В случае реакции, испытание необходимо прервать. Тест может быть выполнен слепым: начинают с подкожного введения Салина. Затем подкожно вводят 0,1, 0,2, 0,5, 1 и 2 мл неразбавленного МА (без адреналина). Инъекции проводят в область предплечья с интервалом времени 30 минут [25].
Основываясь на другом протоколе, тест может быть выполнен путем первоначального введения 0,1 мл неразбавленного раствора МA подкожно в верхнюю часть руки. Место инъекции исследуют через 15 минут путем сравнения его с местом инъекции контрольного раствора. Если реакция на 0,1 мл отрицательна, тест продолжается с инъекциями более высоких концентраций препарата в верхнюю часть руки в другом месте (0,5 мл и через 15 минут 1 мл) [21].
Другой тест может быть выполнен путем инъекции 0,1 мл 1:10 разбавленного раствора MA подкожно в верхнюю часть руки. Тест продолжается подкожными инъекциями неразбавленного анестетика в возрастающих дозах с интервалом 15 минут при отсутствии реакций (0,1 мл, 1 мл и 2 мл) [Chiriac and Demoly, 2013].
По всем правилам, провокационный тест считается последним этапом диагностической процедуры после отрицательных внутрикожных проб. Однако, согласно клиническому анамнезу, следует также рассмотреть провокационный тест с альтернативным препаратом без внутрикожных тестов; в этом случае необходим протокол, который включает подкожное введение неразбавленного МA в дозах от 0,5 мл до 1 мл. Отсутствие реакций в течение 30 минут после инъекции считается отрицательным результатом [22]. Если в конце диагностической процедуры не наблюдалось ни немедленных, ни поздних реакций, у пациента отсутствует более высокий риск немедленных аллергических реакций на МА, чем у общей популяции.
Вывод
Риск развития аллергии на МА у детей завышен. Для подтверждения или исключения диагноза аллергии необходима диагностическая процедура, включающая полный анамнез, объективные медицинские записи, внутрикожные пробы и провокационный тест. Перед отрицательными внутрикожными тестами следует выполнить подкожную пробу с определенным МA. И наоборот, пациенты с положительными внутрикожными тестами должны пройти новый тест с другим МА, чтобы найти альтернативный препарат, который можно использовать. Такой подход позволит свести к минимуму количество детей, которым ошибочно отказано в использовании местных анестетиков в стоматологии.
Источник: www.ejpd.eu
Источник
