Аллергия на лекарство сыпь отеки

Современные методы лечения нельзя представить без использования фармакологических препаратов – они помогают бороться с инфекцией и воспалением, доставлять в организм нужные вещества (витамины, железо, гормоны). Но не все люди хорошо переносят прием медикаментов: у некоторых больных возникает лекарственная крапивница – разновидность дерматоза, или поражения кожи. О том, почему она развивается и каким должен быть терапевтический подход, читайте в статье.
Содержание статьи
- Причины
- Какие лекарства вызывают крапивницу?
- Симптомы
- Изолированная форма
- Локализованная форма
- Генерализованная форма
- Отек Квинке
- Сочетанная патология
- Бронхоспазм
- Ринит и конъюнктивит
- Анафилактический шок
- Сывороточноподобный синдром
- Течение крапивницы
- Лекарственная лихорадка
- Другие проявления
- Изолированная форма
- Диагностика
- Лечение
- Элиминация
- Диета
- Медикаментозное лечение
- Профилактика и прогноз
- Видео по теме
- Комментарии
Причины
Крапивница от лекарственных препаратов – это разновидность медикаментозной аллергии, возникновение которой обусловлено запуском иммунных механизмов и продукцией особых защитных белковых комплексов (антител). Пациент реагирует на каждое соприкосновение с провокатором (триггером) зудящей сыпью. Путь введения фармакологического средства при этом может быть любым – проглатывание, инъекция, вдыхание.
Обусловленная приемом лекарств уртикария – это второе название крапивницы – может развиваться по таким причинам как:
- Наследственная предрасположенность.
- Наличие аллергических патологий – дерматита, бронхиальной астмы, поллиноза.
- Инфицирование – наиболее значимы грибковые поражения, или микозы, а также хронические очаги воспаления бактериальной природы.
- Заболевания пищеварительной, эндокринной, нервной системы.
- Длительное применение лекарств; особенную опасность представляют повторные курсы терапии одними и теми же препаратами.
- Использование неадекватно высоких доз медикаментов или продолжительное лечение средствами, способными к кумуляции (накоплению) в организме.
- Одновременное применение большого числа препаратов из разных групп.
Крапивница от лекарств бывает проявлением истинной или ложной аллергии.
Пациенты не всегда сталкиваются с иммунной непереносимостью. Иногда сыпь после приема препарата возникает в результате метаболических сбоев и дефектов в ферментных системах, а антитела не задействованы. Такую реакцию называют псевдоаллергической.
Какие лекарства вызывают крапивницу?
Симптомы чувствительности могут провоцировать практически все известные медикаменты – даже антигистаминные препараты, которыми лечат аллергию. Однако чаще всего провокаторами, или триггерами реакции становятся:
- пенициллины;
- стрептомицин;
- бензодиазепины;
- препараты золота;
- сульфаниламиды;
- йодиды;
- барбитураты;
- седативные;
- нестероидные противовоспалительные препараты.
При этом истинную аллергию чаще всего провоцируют антибиотики; у пациентов могут развиваться перекрестные реакции чувствительности на препараты одной группы или средства, имеющие схожее химическое строение.
Симптомы
Кожная сыпь считается одним из самых распространенных проявлений лекарственной чувствительности. Крапивница может встречаться в качестве изолированной патологии или в сочетании с симптомами иных заболеваний: бронхиальной астмы, ринита (насморка), конъюнктивита.
Изолированная форма
На первый план выходит поражение кожи, а дополнительные симптомы возникают только в тяжелых случаях. Признаки чувствительности можно наблюдать спустя короткое время после контакта с препаратом – от нескольких минут до часов.
Локализованная форма
Это так называемый местный тип развития реакции, когда затронуты отдельные участки кожных покровов. Сыпь может располагаться в любой области тела, включая ладони, подошвы и волосистую часть головы. Симптомы лекарственной крапивницы – это:
- волдыри – элементы, формирующиеся при отеке сосочкового слоя кожи;
- зуд – разной степени интенсивности, но обычно достаточно сильный;
- жжение – субъективное ощущение «нагрева», покалывания в области пораженных участков.
Волдыри имеют размер от 0,5 до 15 см, часто сливаются в единые очаги, формируя зоны покраснения и отека с неправильными очертаниями. Они существуют до суток, но могут повторяться с интервалом в несколько часов/дней. Острая форма крапивницы продолжается до 6 недель, хроническая – дольше этого времени.
Генерализованная форма
Характеризуется поражением всей поверхности кожи. Тело пациента очень быстро покрывается зудящей сыпью, что приводит к значительному нарушению общего состояния из-за интенсивного зуда. При этом нередко появляются так называемые системные, или общие симптомы лекарственной крапивницы:
- Слабость.
- Головная боль.
- Тошнота.
- Рвота.
- Спазмы в животе.
- Головокружение.
- Диарея.
- Метеоризм.
- Кашель.
- Одышка.
- Чувство нехватки воздуха.
- Повышение температуры тела.
Пациент жалуется на озноб, плохо переносит физическую нагрузку. Расчесы усугубляют тяжесть реакции и могут становиться причиной инфицирования кожи, если элементы сохраняются дольше нескольких часов.
Отек Квинке
Развивается, как и крапивница, остро – от нескольких минут до 4 часов после контакта с провоцирующим фактором. Представляет собой плотную припухлость, располагающуюся в области сосредоточения подкожной жировой клетчатки и в зонах, покрытых слизистой оболочкой. Затрагиваются губы, щеки, веки, ротовая полость, глотка и гортань, пищеварительный тракт. Имеет четкие границы, существует до 72 часов.
Наиболее опасен при локализации в гортани, так как при этом возникает перекрытие узкого просвета для прохождения воздуха и есть риск асфиксии (удушья). Характерны такие симптомы как:
- осиплость голоса;
- «лающий» кашель;
- одышка;
- нарастающая синюшность носогубного треугольника;
- чувство нехватки воздуха;
- потливость;
- паника.
Дыхание пациента шумное, слышное даже на некотором расстоянии от него.
Сочетанная патология
Зудящая сыпь может наблюдаться в качестве компонента клинической картины разных патологий, но обычно она возникает при аллергии в результате развития общей, затрагивающей все органы и системы реакции. В этом разделе описываются состояния, с которыми чаще всего сочетается крапивница.
Бронхоспазм
Развивается остро при воздействии раздражителя (это может быть лекарственный аллерген, введенный инъекционно, в таблетках или вдыхаемый в виде аэрозоля) и представляет собой сужение просвета респираторного тракта в области бронхов в результате сокращения, или спазма мускулатуры. Характеризуется следующими симптомами:
- Одышка с затруднением выдоха.
- Чувство нехватки воздуха.
- «Свистящие» сухие хрипы в легких.
- Приступообразный кашель со скудной мокротой или вовсе без нее.
- Шумное дыхание.
Пациент может принимать вынужденное положение с опорой на руки, чтобы облегчить движения грудной клетки и справиться с одышкой.
Ринит и конъюнктивит
В случаях, когда эти патологии имеют аллергическую природу, они часто проявляются в сочетании. Ринит, иначе насморк, возникает при поражении слизистой оболочки носа. При конъюнктивите страдают глаза. Пациентов беспокоит:
- заложенность носа;
- чихание;
- выделение прозрачной водянистой или, наоборот, густой слизи из носа;
- отек и зуд век;
- покраснение глаз с ощущениеv сухости, «песка», раздражения;
- слезотечение;
- светобоязнь.
Симптомы возникают остро, и триада – зудящая сыпь, насморк и покраснение глаз – характеризует аллергическую реакцию немедленного типа.
Патология может развиваться при введении лекарств в нос, контакте препарата с конъюнктивой или другом варианте поступления в организм.
Анафилактический шок
Крапивница при лекарственной аллергии может выступать в качестве «предвестника» этого угрожающего жизни состояния, которое характеризуется резким падением артериального давления (коллапсом). Шок – финальный этап анафилактической реакции, развивающейся при запуске механизмов гиперчувствительности немедленного типа. Из этого следует, что он возникает остро (в период от нескольких минут до 4 часов после контакта с провокатором), имеет бурное течение.
Симптомы, помимо появления зудящих волдырей на теле, включают также:
- Бронхоспазм.
- Одышка.
- Отек Квинке.
- Головокружение.
- Тошнота.
- Рвота.
- Спазмы в животе.
- Диарея.
- Головная боль.
- Озноб.
- Лихорадка.
У пациента возникает ощущение «волны жара», прошедшей по телу; характерна резкая слабость, обильная потливость, чувство страха, бледность кожи. При коллапсе человек теряет сознание, у него могут возникать судороги, непроизвольное выделение кала и мочи.
Сывороточноподобный синдром
Эта патология возникает при формировании иммунных комплексов, провоцирующих неблагоприятные изменения в сосудах и тканях организма. Сывороточноподобный синдром связан с применением противомикробных препаратов: пенициллинов, фторхинолонов, сульфаниламидов. Он проявляется, в среднем, спустя 10-16 дней после контакта с причинно-значимым медикаментом.
Течение крапивницы
Клиническая картина соответствует классической форме заболевания и включает такие симптомы как:
- сыпь в виде волдырей;
- зуд;
- жжение;
- отек;
- покраснение кожи.
Крапивница может быть как местной, так и генерализованной, с рядом дополнительных проявлений в виде лихорадки, тошноты, рвоты, боли в животе и общей слабости. Развивается остро, внезапно. При этом у пациентов отмечается упорный характер сыпи – она повторяется на протяжении нескольких недель с разными интервалами; иногда элементы возникают ежедневно. Также есть риск развития отека Квинке и анафилактического шока.
Лекарственная лихорадка
Это один из основных компонентов сывороточноподобного синдрома, который сопровождает появление зудящей сыпи. В отличие от нарастания температуры тела при изолированной форме крапивницы, лихорадка лекарственной этиологии характеризуется продолжительным течением. Она сохраняется от 1-7 дней до нескольких недель. При этом общее самочувствие пациента нарушается незначительно – нет сильной головной боли, слабости и озноба (хотя в тяжелых случаях вероятно возникновение всех перечисленных симптомов).
Примечательно, что при наличии распространенной кожной сыпи даже отмена препарата, спровоцировавшего реакцию, не приводит к быстрому купированию (прекращению) лихорадки. Чем тяжелее протекает крапивница, тем дольше сохраняется повышенная температура тела. И, наоборот, при легкой форме уртикарии отказ от применения лекарства приводит к улучшению уже спустя несколько дней.
Другие проявления
В этой группе следует перечислить последствия поражения разных функциональных систем организма. Крапивница лекарственной этиологии, возникающая при сывороточноподобном синдроме, может сочетаться с такими состояниями как:
- Поражение почек. В моче обнаруживается белок, повышенное количество эритроцитов и лейкоцитов. Есть риск развития острой функциональной недостаточности.
- Артрит. Пациенты жалуются на болезненность крупных и мелких суставов, дискомфорт при движении.
- Гастроэнтерологические нарушения. Это сбои со стороны пищеварительного тракта, проявляющиеся тошнотой, рвотой, диареей, болью в животе. В кале может обнаруживаться кровь.
- Бронхоспазм. Характерен кашель, свистящее дыхание, одышка.
- Поражение печени. Возникает желтуха, кожный зуд, лихорадка.
В патологический процесс могут вовлекаться также структуры нервной системы. Реакции бывают очень тяжелыми, протекают длительно, приводят к интоксикации и истощению организма, способны стать причиной развития функциональной недостаточности разных органов.
Диагностика
Нужно собрать анамнез – расспросить пациента о том, когда появились жалобы, есть ли склонность к аллергическим реакциям, болеют ли крапивницей близкие родственники. Также проводится объективный осмотр, задействуются дополнительные методы диагностики:
- исследование уровня антител класса IgE;
- кожные и провокационные пробы с аллергеном;
- микроскопия выделений из носа;
- пробный прием подозреваемого лекарства.
Лабораторные методы безопасны для пациента, но кожные и провокационные пробы, а также прием препарата для наблюдения за реакцией могут привести к развитию тяжелых симптомов. Поэтому нужно узнать, не было ли у больного анафилактического шока в анамнезе; наличие беременности полностью исключает возможность проведения таких тестов.
За несколько дней до исследований нужно прекратить прием антигистаминных средств и глюкокортикостероидов.
Они «смазывают» проявления реакции и могут привести к ложноотрицательным результатам тестов.
Лечение
При чувствительности к медикаментозным средствам следует выяснить причинно-значимые препараты и принять меры касательно устранения острых симптомов реакции. Используются несколько базовых методов терапии.
Элиминация
Вылечить пациента с медикаментозной непереносимостью сложно, и понятие «выздоровление» означает переход в состояние ремиссии – отсутствия каких бы то ни было симптомов реакции. Добиться такого результата можно с помощью элиминационных, или ограничительных мероприятий. Рекомендуется:
- Отказаться от приема причинно-значимых препаратов.
- При необходимости постоянного получения их в схеме терапии подобрать безопасную альтернативу.
- Использовать любые лекарства только под контролем врача.
- Не прибегать к самолечению, особенно к противомикробным средствам.
Помните, что опасны не только таблетки или инъекции, но и наружные средства – мази, капли, лосьоны. При истинной аллергии тяжелую реакцию может вызвать даже минимальный объем провокатора.
Диета
Хотя основным триггером реакции является лекарственный препарат, в период острого течения следует ограничить поступление потенциальных пищевых аллергенов – иначе есть риск развития чувствительности к продуктам и напиткам. Так, из рациона убирают:
- яркие фрукты и овощи – в том числе экзотические (цитрусы, бананы, киви);
- острые приправы, консервы и колбасы;
- пиво, вино и другие алкогольные напитки;
- яйца, морепродукты, молоко;
- красное мясо;
- шоколад, кофе;
- чипсы, сухарики;
- острый и плавленый сыр;
- газированные напитки.
Лучше избегать еды, в которой присутствуют добавки: ароматизаторы, консерванты, красители. Они могут вызывать истинные и псевдоаллергические реакции даже тогда, когда основной компонент блюда для здоровья безопасен.
Медикаментозное лечение
Терапия направлена на устранение симптомов – полностью убрать чувствительность к лекарству нельзя, и каждый новый контакт будет вызывать сыпь и обусловливать потребность в новом курсе медицинской помощи. Чем лечить крапивницу? Можно воспользоваться следующими медикаментами:
| Фармакологическая группа | Пример препарата | Патология | ||
| Изолированная форма поражения кожи | Сочетанное течение | Сывороточноподобный синдром | ||
| Блокаторы H1-рецепторов гистамина | «Цетрин», «Дезлоратадин», «Зиртек», «Супрастин», «Тавегил» | + | + | + |
| Стабилизаторы мембран тучных клеток | «Кромоглициевая кислота», «Интал», «Задитен» | + | + | — |
| Глюкокортикостероиды | «Преднизолон», «Дексаметазон», «Гидрокортизон» | + | + | + |
| Плазмозамещающие растворы | Солевые, альбумин, декстраны | — | При потребности | |
| Симпатомиметики | «Адреналин», «Эпинефрин» | — | ||
Если возникает тяжелая крапивница лечение, особенно при развитии анафилактического шока, должно проводиться в условиях стационара, где есть возможность оказания полноценного реанимационного пособия и круглосуточного наблюдения за состоянием пациента.
Профилактика и прогноз
Предугадать реакцию на лекарство нельзя, однако перед использованием любого препарата следует уточнять риск аллергии (опросить пациента, при возможности и необходимости выполнить кожные пробы). Если о наличии чувствительности известно, причинно-значимый медикамент не применяют, как и те средства, с которыми вероятна перекрестная реакция.
В качестве профилактических мероприятий рекомендуется:
- Отказаться от самолечения, особенно если речь идет об антибиотиках, сульфаниламидах.
- Выбирать препараты и дозировки осознанно и применять только по показаниям, избегая использования «на всякий случай».
- Вовремя диагностировать и лечить патологии пищеварительной, эндокринной системы.
Прогноз для пациента благоприятный при легком течении крапивницы и отсутствии общих реакций. Однако больные, переносившие анафилактический шок или сывороточноподобный синдром, должны быть осторожны, так как вероятность тяжелого течения симптомов при повторном контакте с причинно-значимым препаратом весьма высока.
Автор: Татьяна Торсунова
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Источник
 Аллергические реакции на лекарства широко распространены, так как вызывать негативный ответ организма может абсолютно любой препарат.
Аллергические реакции на лекарства широко распространены, так как вызывать негативный ответ организма может абсолютно любой препарат.
У человека могут возникнуть как незначительные побочные эффекты – тошнота или кожные высыпания, так и более серьезные последствия, например анафилаксия, когда жизнь подвергается риску.
Подробнее узнать о том, какие лекарства вызывают аллергию, как и где можно сдать анализ на аллергию, вы сможете в статье.
Проявление лекарственной аллергии
Лекарственная аллергия (Код МКБ – 10: Z88) основана на реакциях непереносимости, вызванной различными механизмами. Эти механизмы включают реакции немедленного типа и замедленные реакции, которые заключаются в иммунологических процессах с участием антител, и тех веществ, которые связаны с клеточным иммунитетом.
Главная причина аллергической реакции заключается в том, что организм признает активный ингредиент лекарства как чужеродный. В результате, иммунная система запускает защитные механизмы, продуцируя антитела класса Е, выделяющие медиатор воспаления — гистамин, который вызывает клинические проявления аллергии.
Из-за большого количества типов реакций лекарственная аллергия может быть очень многообразной по внешнему виду и сильно различаться по интенсивности.

Иногда, побочные эффекты, возникающие после приема средства, бывает трудно отличить от истинной аллергии. Как правило, побочные эффекты наиболее распространены и связаны с передозировкой лекарственного средства, а не с иммунной системой.
Второе отличие состоит в том, что тяжесть побочных реакций растет с увеличением дозы, тогда как для людей с аллергией даже небольшое количество препарата может вызвать аллергическую реакцию, которая может варьироваться от незначительных симптомов до опасной для жизни ситуации.
Теоретически, любой препарат может вызвать аллергию, однако наиболее часто реакции встречаются на:
- антибиотики: пенициллин, цефалоспорины и сульфонамиды;
- нестероидные противовоспалительные препараты: ибупрофен и индометацин;
- препараты для нормализации артериального давления, такие как ингибиторы АПФ (ангиотензинпревращающий фермент);
- препараты, используемые для облегчения ревматологической боли;
- противоэпилептические средства;
- инсулин;
- миорелаксанты;
- нейролептики;
- витамины;
- хининсодержащие продукты;
- и даже травяные гомеопатические препараты.
Лекарственная аллергия может быть вызвана как прямым действием препарата, в случае с пенициллином, вакцинами, инсулином и внутривенными препаратами, непосредственно затрагивающих иммунную систему, так и косвенно, в результате приема средства, вызывающего высвобождения гистамина.
Такие препараты как ацетилсалициловая кислота, противовоспалительные средства, некоторые местные анестетики или внутривенно вводимые контрастные вещества могут быть косвенной причиной медикаментозной аллергии.
Способ введения препарата также играет определенную роль: внутривенное применение несет больше аллергических рисков, чем оральное.
Лекарственная аллергия — симптомы
Как выглядит аллергия на лекарства: симптомы могут проявляться от слабого раздражения кожи до проблем с артритом и почками. Реакция организма может влиять на несколько систем, но чаще всего затрагивает кожу.
В отличие от других видов побочных реакций, количество и тяжесть аллергических реакций обычно не коррелируют с количеством принимаемых лекарств. Для людей, страдающих аллергией на препарат, даже небольшое количество препарата может вызвать аллергическую реакцию.
Как правило, проявление симптомов происходит в течение часа после приема лекарств, которые могут иметь следующие виды:
- Кожные реакции, часто называемые экзантемой. Лекарственная экзантема (сыпь) характеризуется аллергической реакцией кожи, которая возникает после приема определенных лекарств.

- Покраснение и зуд кожного покрова на руках, ногах и прочих частях тела;
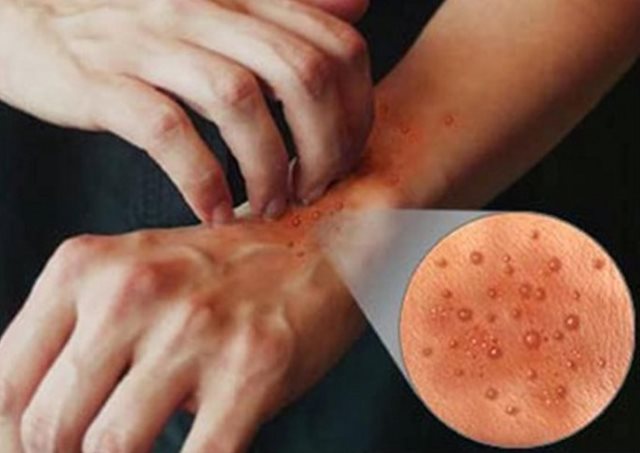
- Крапивница (уртикарии), красные пятна на коже;
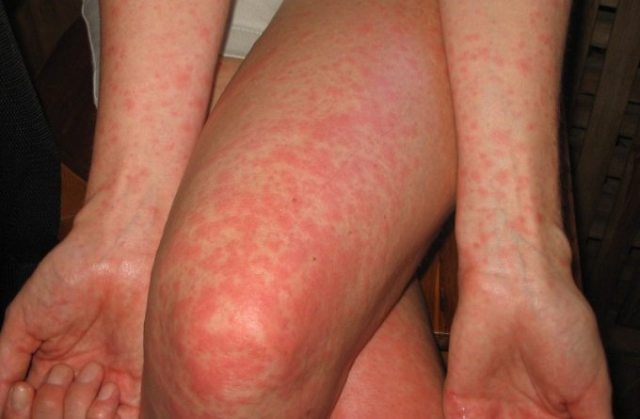
- Сужение дыхательных путей и свистящее дыхание;
- Отек верхних дыхательных путей, препятствующий дыханию;
- Падение артериального давления, иногда до опасных уровней.
- Тошнота, рвота, понос.
- Сывороточная болезнь. Это системная реакция организма, которая может проявляться в ответ на введение лекарственного средства или вакцины. В этом случае иммунная система ошибочно идентифицирует лекарство или белок в вакцине как вредное вещество и создает иммунный ответ для борьбы с ним, вызывая воспаление и многие другие симптомы, развивающиеся через 7-21 день после первого воздействия препарата.
- Анафилактический шок. Представляет собой внезапную, опасную для жизни аллергическую реакцию, которая включает в себя все системы организма. Симптомы могут развиваться через несколько минут или даже секунд.
Симптомы анафилаксии могут быть следующими:
- затрудненное дыхание;
- хрипы;
- быстрый или слабый пульс;
- аритмия;
- синяя кожа, особенно губ и ногтей;
- отек гортани;
- головокружение;
- покраснение кожи, крапивница и зуд;
- тошнота, рвота, диарея, боли в животе;
- спутанность или потеря сознания;
- беспокойство;
- нечеткая речь.
Анафилаксия требует неотложного медицинского вмешательства. При появлении любого из этих симптомов стоит позвонить в скорую помощь, подробно описав диспетчеру, как проявляется аллергия на лекарства.
Менее чем через одну или две недели после приема препарата могут появиться и другие признаки и симптомы:
- изменение цвета мочи;
- боли в мышцах и суставах;
- лихорадка;
- опухоль лимфатических узлов горла.
Диагностика лекарственной аллергии
Постановка точного диагноза и лечение лекарственной аллергии возможно только при комплексном обследовании у ряда специалистов, таких как: аллерголог, дерматолог, нефролог и инфекционист.
После сбора анамнеза больному будет необходимо пройти лабораторные и прочие исследования для оценки состояния здоровья в целом:
- Общий анализ крови, мочи и кала;
- Анализы на лекарственную аллергию: общий и специфический Иммуноглобулин Е;
- Радиоаллергосорбентный тест для определения Иммуноглобулина класса G, M;
Сдать анализы можно как в районной поликлинике, так и в специализированных центрах вашего города.
Как узнать на какие лекарственные препараты может проявиться аллергия и как ее предотвратить?
Для того чтобы определить причины, вызывающие аллергию, назначается кожная проба, проводимая на руках или на спине больного.
 Кожное тестирование на аллергены
Кожное тестирование на аллергены
Особенности процедуры заключаются во введении малой дозы подозреваемого вещества в организм человека с помощью прокола кожного покрова специальным медицинским инструментом. При проявлении высыпаний и отеков в месте прокола, подобным при аллергической реакции, результат пробы является положительным, а вещество определенным, назначается дальнейшее лечение.
Иной вариант проведения процедуры – наклеивание специальных патчей на спину больного.
 Патч-тест
Патч-тест
Как правило, с помощью данного метода определяется дерматит и прочие аллергии на коже. Какой именно вариант использовать для диагностики определит лечащий врач.
Данный способ применятся для выявления аллергенов у взрослых. Лекарственная аллергия у детей, как правило, диагностируется с помощью лабораторных методов исследований во избежание проявления различных осложнений.
Аллергия на лекарство – что делать и как лечить?
В том случае, когда у человека проявилась аллергия на таблетки или на прием лекарств иной формы выпуска, в первую очередь необходимо отменить их прием и употребить препараты от аллергии, например: Зодак, Аллегра, Тавегил, Лоратадин, которые помогут избавиться от легких симптомов, таких как зуд, крапивница, ринит, слезотечение и чихание.

Если реакция протекает в тяжелой форме, может потребоваться применение глюкортикостероидов (гормональных препаратов): Преднизолон, Дексаметазон и пр.

Если возникла аллергия на коже у ребенка или взрослого, можно использовать мази и крема как без содержания гормонов: Фенистил, Бепантен, Цинокап, так и гормональные: Адвантан, Акридерм, Гидрокортизон и пр.

Однако стоит помнить, что данные препараты имеют большое количество побочных эффектов, поэтому их самостоятельное назначение не рекомендуется, особенно в том случае, если вы пытаетесь вылечить высыпания у малыша.
Терапия аллергии при помощи сорбентов, позволяющих вывести аллергенные вещества из организма, должна проводиться сразу же при проявлении первых признаков негативной реакции.
Как правило, применяется активированный уголь, Полисорб, Сорбекс и пр. Данные средства безопасны как для ребёнка, так и для взрослого человека. В некоторых случаях назначается профилактический курс лечения в течение 7 дней.
Профилактика лекарственной аллергии
 Для предупреждения негативных последствий при применении медикаментозных препаратов, человеку следует соблюдать следующие защитные меры:
Для предупреждения негативных последствий при применении медикаментозных препаратов, человеку следует соблюдать следующие защитные меры:
- Не заниматься самолечением.
- Соблюдать точную дозировку.
- Обращать внимание на сроки годности.
- Исключить употребление нескольких лекарств одновременно.
- Осведомлять всех медицинских работников о наличии аллергии на препараты.
- Перед проведением курсового лечения либо перед операцией сдавать анализы на аллергию на лекарства и проводить кожное тестирование, позволяющим проверить реакцию организма на лекарство.
Навигация по записям
Источник

