Аллергия на локтях рук в руки
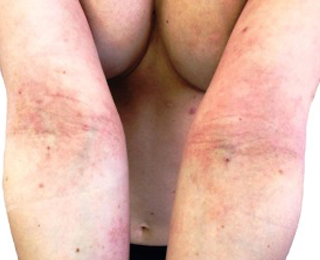
Возникновение пятен, волдырей и даже простых покраснений в области локтей как снаружи, так и с внутренней стороны — это тревожный знак. А еще, если локти чешутся, стоит задуматься о своем здоровье и посетить ближайшую дерматологическую клинику. Данный дефект может свидетельствовать об аллергии или заболеваниях внутренних органов, наличии патологий.

Покраснения на локтях должны насторожить человека и доктора. Выявление недуга на ранней стадии не влечет опасных последствий и при надлежащем лечении избавляет от проблем.
Причины недуга
Аллергия на локтях — не единственное объяснение высыпаниям в данной области. Часто источники заболевания кроются в работе внутренних органах. Кроме того, яркие пятна на коже нередко становятся свидетельством дерматитов или острых инфекционных заболеваний (например, лишай).
Аллергия – это противостояние организма воздействию какого-либо вещества. Это внешние факторы (дым, запахи духов, пыльца растений). Но в последнее время все чаще фиксируются пищевые аллергии, которые сопровождает сыпь на локтях, в том числе с внутренней или внешней стороны.
Если причина сыпи аллерген, стоит незамедлительно постараться выявить и исключить всевозможные с ним контакты. Среди ярких провокаторов:
- укусы насекомых;
- медикаменты;
- пищевые компоненты;
- пыль;
- шерсть животных, а вернее, белковые вещества, выделяемые некоторыми видами четвероногих;
- солнечные лучи;
- косметика;
- бытовая химия (стиральный порошок, дезинфицирующие и т.д.);
- часто причинами аллергических дерматитов становится наследственная предрасположенность, травмы, инфекции, лишай, грибок, псориаз на локтях, отсутствие полноценного рациона и витаминов, неправильная гигиена.
Если говорить об аллергии на одежду, кожа человека – очень чувствительна. Чаще всего она реагирует на натуральные ткани. Это шерсть, лен, синтетика, хлопок, шелк. Но патологии на локтях способны вызвать и другие провокаторы:
- псориаз на локтях;
- сахарный диабет;
- экзема;
- прием гормональных препаратов;
- микозы (грибковые поражения).
При микозах чаще всего появляется зуд на локтях. Грибок способен распространяться очень быстро. Только незамедлительное обращение к дерматологу поможет выявить проблему и быстро ее устранить.
Диагностика
Доктор назначит пробы на разные аллергены, но проводить их нужно в период затишья, когда кожа реагирует меньше всего. Процесс проведения анализов безболезненный, а результаты будут готовы в течение нескольких дней. Кстати, противопоказаниями проведению проб являются инфекционные заболевания, грибок. Прежде, чем проводить анализы на аллергию, следует исключить данные недуги.

Доктор уже при визуальном осмотре сможет сказать, какого характера поражения кожи на локтях. При этом на стадии проведения соскобов и анализов, больному назначат первоначальное лечение, а уже после подтверждения диагноза – окончательное.
Кроме консультирования дерматолога, стоит обратиться к терапевту, эндокринологу, гастроэнтерологу, аллергологу. Патологии характерны как для взрослых, так и малышей. Поэтому, если покраснения на локтях возникли у ребенка, важно вовремя показать его педиатру. Доктор определит характер недуга и, если потребуется, направит к другим специалистам.
Псориаз на локтях
Характерный недуг, который проявляется чаще на локтях, коленях, волосистой части головы – псориаз. К аллергии он не имеет никакого отношения. Это неизлечимое наследственное заболевание, вызванное целым рядом факторов. Псориаз на локтях приносит неудобства косметического характера. К тому же пациент может чувствовать недомогание: озноб, слабость, понижение давления, повышение температуры тела.

Псориаз на коже локтя
Псориаз на локтях имеет характерные симптомы: появляются волдыри, затем они лопаются, превращаясь в желтовато-серые корки. Чешуйки отпадают, но на их месте появляются ранки, которые кровоточат и болят. Это характеристики заболевания в стадии обострения. Когда наступает ремиссия, пациент чувствует заметное облегчение. Этому способствует правильное лечение, диета и профилактика острых проявлений.
Гипотиреоз
Такой недуг также способен проявляться аллергическими пятнами на локтях. Гипотериоз – это заболевание щитовидной железы. Экзема на локтях появляется вследствие недостатка гормонов. Поскольку организм ослабляется, некоторые процессы замедляются, что и приводит к проявлениям на коже. Возникает сыпь на локтях, пятна темные, а кожа на локтях очень сухая. Чтобы подтвердить наличие заболевания, желательно провести анализ крови на соответствующие гормоны щитовидной железы. Лечить недуг будет эндокринолог. Он назначит препараты гормонального класса. Бояться принимать их не нужно. Под действием таких лекарств организм восполнит недостаток нужных гормонов и железа заработает так, как надо.
Другие патологии
Грибки и вирусы также способны привести к возникновению неприятных последствий на коже. Пятна на локтях – это наиболее характерные проявления. Таковые могут возникать вследствие лишая, кандидоза, микоза, чесотки, экземы.
При поражении грибком на коже появятся широкие красные пятна. Кроме кожи локтей они возникнут на коленях или распространятся по всему телу. Если это лишай, пятна сильно зудят. То же касается чесотки. Тут действует подкожный клещ.
Все вышеназванные заболевания экстремально инфекционные. Больного следует изолировать от общества и проводить комплексное лечение.
А вот дерматит не заразен, проявляется появлением красных пятен, которые со временем начинают бледнеть, а кожа шелушиться. Чтобы понять, что именно стало причиной покраснений кожи на локтях, не следует ставить самостоятельных диагнозов. Важно идти к врачу, который поможет выявить источник недуга и устранит сыпь на локтях.

Грибковое поражение кожи
Диабет и иные болезни
При этом заболевании кожные проблемы возникают чуть ли не на начальной его стадии. Выявляет проблему и лечит пациента врач-эндокринолог. Глюкоза, которую не может переработать организм, откладывается на стенках сосудов, что приводит к нарушению процессов метаболизма, возникает сыпь на локтях.
Страдают локти, ноги, область живота, ладони, пространства между пальцами рук и ног. Важно незамедлительно обратиться к специалистам и начать лечение.
Помимо страшных болезней, пятна на локтях сигнализируют об авитаминозе, последствиях переохлаждения, неправильно подобранной одежде (тесная, жесткая). Стоит исключить такие воздействия, чтобы оценить ситуацию. Если пятна разрастаются, чешутся или болят, важно как можно скорее обратиться к специалистам.
Проявления аллергии на локтях у детей
Тут несколько иные характеристики, поскольку кожа младенцев и даже детей постарше очень тонкая и чувствительная. Она быстро реагирует на любые раздражители, будь то пыль или соприкосновение с некачественной одеждой.

Пищевая аллергия также характерна для детей. Она проявляется по всему телу, но больше всего на локтях и других чувствительных участках. При проявлениях аллергии у ребенка кормящей маме стоит пересмотреть свой рацион и понаблюдать за реакцией младенца. Если после исключения некоторых продуктов-аллергенов все нормализовалось, не стоит есть их еще долго.
Симптоматика
Сыпь на локтях – это именно то последствие, которое свидетельствует об общей реакции организма. Неслучайно дерматологи рекомендуют проверять действие косметических средств на области внутри локтя. Там наиболее чувствительная кожа.

Красная сыпь на локте
Если покраснения появились на внешней части, значит, аллергия на локтях имеет пищевой вид. При этом зуда может и не возникнуть, но чаще он все же есть. После будет шелушение, боль, растрескивание кожи.
Если возник отек, следует незамедлительно вызывать скорую помощь, поскольку данное состояние чревато серьезными последствиями. В случае, когда на локтях растут волдыри и при этом они лопаются, возникают воспаления и нагноения, то в данном случае имеет место развитие патологического процесса, характерного для заболеваний внутреннего типа.
Симптомы аллергии:
- зуд;
- покраснения;
- шелушение;
- проявление сыпи на сгибе локтя.
Проявления инфекционного заболевания:
- повышение температуры тела;
- волдыри и сильный зуд в области покраснений;
- тремор;
- интоксикация, рвота, понос.
Экзема на локтях, дерматит проявляются в виде:
- больших красных пятен;
- шелушения;
- сильного зуда.
Только доктор может поставить диагноз и назначить лечение. Самостоятельно делать этого не нужно, так как это чревато осложнениями и необратимыми последствиями.
Методы избавления от недуга
Высыпания на локтях можно устранить в зависимости от причин болезни. При аллергии важно исключить контакт с раздражителем, а также принимать антигистаминные препараты строго по назначению врача. Кроме них доктором могут быть назначены успокоительные препараты, а также гормоны (если проявления очень сильные).
Легкие формы аллергии также не избавляют от применения средств, особенно это касается мазей и кремов. Врач может назначить Фенистил, Тавегил и др. Данные препараты выпускают в виде кремов и спреев для местного применения. Внутрь можно принимать Тавегил, Лоратадин, Зиртек, Кистин. Дозировки антигистаминов подскажет аллерголог.
Если за аллергией скрывается инфекция, самостоятельно принимать антигистаминные лекарства не следует. Они подавляют воспалительный процесс. В результате он купируется и протекает скрыто. Это чревато опасностью.
Кроме того, у всех лекарств есть противопоказания и побочные эффекты. Даже если пациент исследовал все материалы, представленные в аннотации к лекарству, следует помнить о непредсказуемых последствиях. Поэтому необходимо оюращение к врачу.
Дерматит на локтях лечат и местно. Это примочки, народные средства на основе чистотела, ромашки. Важно придерживаться особой диеты с исключением из рациона аллергенов.
Народные средства
Сыпь на локте можно устранить с помощью примочек и мазей, приготовленных в домашних условиях. Самое распространенное средство – чистотел. Ложку средства нужно залить крутым кипятком, настоять в течение получаса, процедить, остудить и делать примочки, обмакнув в средстве ватные диски. Средство можно вылить в ванну и принять ее. Только вода должна быть теплая, но не горячая.
Таким же способом можно заваривать травы: цикория, багульника, мать и мачехи, ромашки. Важно добавлять в протирки масла облепихи, толокнянки, льна, алоэ. Готовые препараты продаются в аптеках.
Из алоэ легко готовить протирку. Для этого 2 листка растения стоит измельчить. Положить их в посуду из затемненного стекла и подержать в холодильнике пару недель после добавить в емкость с сырьем касторовое масло и 200 мл вина. Смесь наносить на кусочек бинта и прикладывать к покраснениям на локтях. Держать компрессы следует по полчаса. Курс – месяц.
Поможет и герань. В банку из стекла бросают высушенные листики и наливают 100 мл масла оливы. Ставят на неделю в прохладное место. Но масло получится только через месяц, поскольку емкость с сырьем нужно будет выставить на солнечный свет (окно, лоджия, балкон). Средство желательно просто втирать в покраснения на локтях.
Кроме такого самодельного масла, в аптеке можно покупать масло чайного дерева (отличный антисептик), розы, жасмина. При этом перед использованием лучше проверить их на аллергенность. На внутреннюю сторону локтя или колена намазать немного масла и оценить реакцию через 20-40 минут. Если зуд усилися, появились покраснения, не стоит применять данные средства.
Подсушивающим эффектом обладают такие средства, как: йод и перекись водорода. Их также нужно применять на коже локтей, проводя обработки на ночь.
Меры профилактики
Чтобы пятна на локтях не появились, нужно избегать контакта с аллергенами, вести здоровый образ жизни, правильно питаться, соблюдать правила гигиены. Важно относиться очень внимательно к выбору одежды и средствам косметики. И никакого контакта с бытовой химией. При использовании моющих средств желательно надевать перчатки, а на лицо — защитную маску.
Купаться стоит с применением кремообразных гелей для душа, чтобы не пересушить кожу локтей. Можно пользоваться легкими скрабами и увлажняющими кремами. В этих средствах должны быть масла и питательные вещества.
При соблюдении важных правил аллергия на локтях не способна проявлять себя. В этом случае следует пить антигистаминные препараты. Стоит выбрать те, которые не вызывают сонливости и действенные.
Источник
Руки, особенно ладони и запястья, постоянно контактируют со всевозможными поверхностями и предметами, моющими средствами. Это одна из наиболее открытых областей тела, подвергающихся воздействию солнечных лучей, мороза.
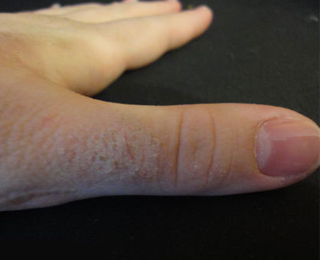 Ряд профессий подразумевает постоянную обработку рук антисептиками, ношение латексных перчаток. Аллергия на коже рук – заболевание, которое может развиться у пациентов любого возраста и пола.
Ряд профессий подразумевает постоянную обработку рук антисептиками, ношение латексных перчаток. Аллергия на коже рук – заболевание, которое может развиться у пациентов любого возраста и пола.
Причины
Аллергия на руках – распространённый вариант аллергического дерматоза; она может быть изолированной, то есть локализованной только на локтях, ладонях и кистях. Также существуют варианты патологии, при которых в процесс вовлекаются и другие области тела – нижние конечности, шея (преимущественно задняя поверхность), волосистая часть головы, кожа лица.
Причины аллергии на ладонях заключаются обычно в продолжительном контакте с провоцирующим веществом и запуске реакции гиперчувствительности замедленного типа.
Поражение кожи рук наблюдается при таких заболеваниях как:
- аллергический контактный дерматит;
- атопический дерматит;
- крапивница;
- токсикодермия (токсидермия).
Аллергический контактный дерматит – заболевание, проявления которого сосредоточены в месте соприкосновения с веществом-раздражителем; это может быть аллергия на ладонях, пальцах, кистях рук. В отличие от простого дерматита, симптомы появляются не сразу после контакта, а через одну или две недели и более.
Контактный дерматит распространён среди медицинских работников, сотрудников научно-исследовательских лабораторий и промышленных объектов. Часто представляет собой реакцию на химические соединения – например, моющие средства для ванны, стиральные порошки, косметические кремы и лосьоны.
Раздражителями могут являться металлы – никель, хром, кобальт, а также лекарственные вещества в форме мазей и гелей, наносимые на кожу. Существует аллергия на латекс, из которого состоят перчатки для выполнения медицинских манипуляций, катетеры, некоторые стоматологические материалы и др. Считается, что определяющая роль в развитии аллергии на руках у ребёнка и взрослого принадлежит наследственному фактору – предрасположенности к аллергическим реакциям.
Атопический дерматит – наследственное заболевание с хроническим течением, принадлежащее к группе нейродерматозов. Кроме генетической предрасположенности,  существенную роль в развитии патологии играют нарушения нервной регуляции, психоэмоциональные расстройства, заболевания внутренних органов, интоксикации в комбинации с влиянием неблагоприятных условий окружающей среды.
существенную роль в развитии патологии играют нарушения нервной регуляции, психоэмоциональные расстройства, заболевания внутренних органов, интоксикации в комбинации с влиянием неблагоприятных условий окружающей среды.
Обширный перечень веществ-провокаторов (косметика, бытовая химия, пищевые продукты, ингаляционные аллергены) обусловливает постоянный риск обострения. Характерна аллергия на локтях, сыпь на сгибательных поверхностях рук, в кожных складках.
Крапивница делится на множество клинических вариантов. Аллергия на кистях рук появляется при генерализованной сыпи, при локальном давлении, а также под влиянием температурных факторов. Контактная крапивница возникает в результате воздействия провоцирующих агентов на ограниченный участок кожи; кроме того, существует солнечная крапивница, обусловленная повышенной чувствительностью к излучению – аллергия на руках на солнце.
Также аллергическая сыпь на руках может появиться при различных вариантах токсикодермии. Это аллергическое заболевание, проявляющееся острым воспалением кожных покровов при введении в организм аллергенов (парентерально, через желудочно-кишечный тракт, при вдыхании).
Аллергия на руках в виде пузырьков и крупных пузырей, которые можно увидеть на многочисленных фото в сети – вероятный признак токсикодермии, особенно при наличии интоксикационного синдрома.
Симптомы
Аллергические заболевания с локализацией поражения на верхних конечностях объединены такими симптомами, как:
- Покраснение и отёк.
- Сильный, порой нестерпимый зуд.
- Сыпь в виде пузырьков, пузырей, узелков, пятен, волдырей.
Клинической картине каждой аллергической патологии присущи как схожие, так и специфические черты. Говоря о крапивнице, следует упомянуть нестойкость проявлений. Хроническая крапивница появляется на протяжении 6 недель и более, однако пузыри при каждом эпизоде наблюдаются в течение нескольких часов, после чего исчезают без повреждений кожи. Повышается температура тела, может появиться рвота, расстройство стула.
Для атопического дерматита характерны участки гиперпигментации, лихенификации (уплотнение и утолщение кожи), эритема, наличие шелушения, мокнутий. Пациенты жалуются на выраженный зуд, на коже можно увидеть расчесы.
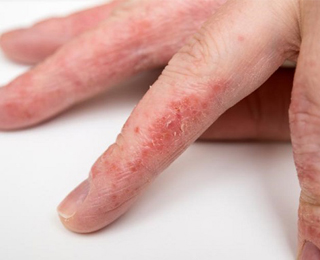 Аллергический дерматит проявляется покраснением, отёчностью кожи, наличием папулёзно-везикулёзной сыпи, эрозий, аллергией на пальцах рук. Характерен также интенсивный зуд. Если заболевание протекает длительно, кожа в месте поражения утолщается, становится сухой, склонной к появлению трещин, кожный рисунок усиливается.
Аллергический дерматит проявляется покраснением, отёчностью кожи, наличием папулёзно-везикулёзной сыпи, эрозий, аллергией на пальцах рук. Характерен также интенсивный зуд. Если заболевание протекает длительно, кожа в месте поражения утолщается, становится сухой, склонной к появлению трещин, кожный рисунок усиливается.
При токсидермии на коже появляются пятна, пузыри, эрозии. Воспаление разрешается с участками гиперпигментации или, наоборот, гипопигментацией на месте сыпи после её последовательного изменения. Кроме наличия высыпаний, при распространённой форме токсидермии пациентов беспокоит повышение температуры тела, рвота.
Диагностика
Выбор тактики лечения аллергии на руках зависит от окончательного диагноза; может понадобиться кратковременная или, наоборот, длительная комплексная терапия. Используют такие методы, как:
- Сбор анамнеза (информация о наличии аллергических заболеваний у родителей, близких родственников, предыдущих эпизодах обострения, эффективности проводимой ранее терапии).
- Осмотр с детальной оценкой характеристик сыпи, изменений кожи и общего состояния пациента.
- Общий анализ крови (увеличение количества эозинофилов), общий анализ мочи.
- ИФА (иммуноферментный анализ) для определения IgE (общий, специфический).
- Аллергические пробы.
- Тесты для диагностики различных видов крапивницы.
Иногда для уточнения диагноза требуется дополнительное обследование:
- биохимический анализ крови;
- ультразвуковое исследование органов брюшной полости;
- определение маркеров вирусных гепатитов;
- определение маркеров аутоиммунных заболеваний;
- поиск очагов хронической инфекции.
Указанные диагностические тесты выполняются с целью обнаружения патологии внутренних органов для подтверждения наличия острых или хронических инфекционных и неинфекционных заболеваний.
Эндогенная интоксикация имеет значение в развитии токсикодермии, хронической крапивницы, атопического дерматита.
Также проводятся консультации специалистов:
-
 терапевт;
терапевт; - аллерголог;
- гастроэнтеролог;
- эндокринолог и др.
Выявление сопутствующей патологии поможет определить ведущий этиологический фактор или триггер обострений, учесть противопоказания при выборе терапии аллергического заболевания, взглянуть на клиническую картину, обладая достаточным количеством информации о состоянии пациента.
Лечение
Терапия аллергических заболеваний вне зависимости от локализации сыпи подразумевает, в первую очередь, исключение контакта с веществом-аллергеном, прекращение приёма препарата, отказ от употребления пищевого продукта, провоцирующего реакцию.
Лечение аллергии на руках в виде пузырьков и других элементов сыпи при контактном дерматите проводится с использованием антигистаминных препаратов (дезлоратадин, хлорапирамин), стабилизаторов мембран тучных клеток (кетотифен), глюкокортикостероидов системного (преднизолон) и топического (бетаметазон, мометазона фуроат) действия. Также применяют гипосенсибилизирующую терапию (10% кальция глюконат) или дезинтоксикацию (тиосульфат натрия). На поражённую область наносят цинковую мазь.
В лечении атопического дерматита большое значение придаётся уходу за кожей. Необходимо постоянное увлажнение с помощью специальных кремов, особенно после гигиенических процедур. Также важен рациональный режим труда и отдыха, сбалансированный рацион, коррекция дисбактериоза. Мазь от аллергии на руках, в состав которой входят глюкокортикостероиды (Афлодерм, Элоком) устраняет зуд, снижает выраженность кожных проявлений.
Практикуется внутрикожное введение кортикостероидов, ультрафиолетовое облучение, санаторно-курортное лечение. Назначаются также антигистаминные препараты (цетиризин, лоратадин).
При острой крапивнице требуются антигистаминные препараты, глюкокортикостероиды.
В терапии хронической крапивницы важными составляющими являются диета, санация очагов хронической инфекции, применение кортикостероидов и блокаторов рецепторов гистамина.
В случае токсикодермии объём терапевтических мероприятий зависит от тяжести состояния пациента. Необходима десенсибилизирующая терапия, антигистаминные препараты (цетиризин, лоратадин), диуретики (фуросемид, гидрохлортиазид), наружное применение кремов, кортикостероидных мазей (Афлодерм), диета. При массивном поражении и наличии эрозий используют системные кортикостероиды (преднизолон), локальное нанесение анилиновых красителей.
Автор: Торсунова Татьяна
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Что делать, если на лице аллергическая сыпь.
Как выглядит разная аллергия на коже.
Симптомы и лечение болезни.
Основные симптомы и лечение болезни.
Источник
