Аллергия на мучные продукты симптомы

Даже если вас не сыпало на клубнику в детстве, бдите: пищевая аллергия настигает внезапно.
Одно из популярных околомедицинских заблуждений звучит так: пищевая аллергия — прерогатива в основном младенцев. Именно они чаще всего покрываются сыпью от цитрусовых, чешутся от шоколада и их рвёт от брокколи. С возрастом симптомы аллергии часто сглаживаются, и аллергиков, кажется, становится меньше. Но это только кажется.
По статистике , аллергиков среди взрослых примерно столько же, сколько и среди малышей.
Правда такова, что аллергия на продукты питания может развиться в любом возрасте. В том числе и на те, которые вы годами ели без проблем и даже, возможно, считали своими любимыми блюдами.
Почему так происходит, наука пока не знает. Просто иммунная система в какой-то момент сходит с ума и начинает атаковать съеденную пищу, считая её смертельно опасной. Продуктам-то ничего, их уже съели. А вот хозяину такого организма очевидно нездоровится.
Коварство пищевой аллергии в том, что она непредсказуема: возникает в любой момент и проявляется по-разному. С одинаковым успехом может затрагивать кожу, слизистые оболочки, пищеварительный тракт, дыхательную систему и даже сердце — в зависимости от того, где именно иммунная система решила выделить побольше антител и гистаминов.
Неопределённости добавляет и тот факт, что первая аллергическая реакция на продукт может отличаться от второй, а вторая — от третьей. Организм пробует разные пути борьбы с продуктом-«токсином», и это сбивает с толку.
Иногда аллергия бывает явной. Съели арахис — и зашлись в удушливом кашле, например. Тут очевидны и продукт, и реакция на него. Но часто заподозрить пищевую аллергию можно по куда менее очевидным симптомам.
6 необычных признаков пищевой аллергии
Обратите внимание на следующие симптомы. Если сможете связать их с употреблением каких-либо продуктов, возможно, речь идёт именно о проявляющейся у вас пищевой аллергии.
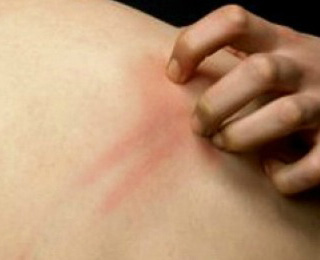
1. У вас иногда чешется кожа
Зуд может иметь десятки причин — от неподходящей, раздражающей кожу одежды до диабета или заболеваний печени. Но зудящие пятнышки, которые иногда появляются на руках, ногах, суставах или вокруг губ, могут быть и признаком иммунной реакции на определённые продукты питания.
2. Вы время от времени отмечаете слабость и замедлившийся пульс
Пищевые аллергены способны вызвать снижение артериального давления. Заметить это можно по косвенным признакам: лёгкой слабости и замедлившемуся пульсу. Наблюдаете подобные симптомы после очередного угощения — задумайтесь об их происхождении.
3. Сразу после еды у вас чешется во рту или присутствует лёгкий сухой кашель
Пищевая аллергия также иногда вызывает зуд во рту или першение в горле. Часто такую реакцию провоцируют овощи и фрукты, в составе которых есть белки, похожие на пыльцу.
В большинстве случаев подобный аллергический кашель проходит спустя несколько минут после употребления продукта-аллергена. Поэтому люди не обращают на него внимание, считая случайностью.
4. Вам что-то мешает глотать
Стеснение в груди, сложности с глотанием могут быть проявлениями эозинофильного эзофагита . Так называется состояние, при котором иммунная система в ответ на померещившуюся ей опасность отправляет к пищеводу большое количество белых кровяных телец (эозинофилов). Это вызывает воспалительную реакцию и отёк, а кускам пищи становится сложнее проходить путь изо рта в желудок.
5. Иногда после еды вам срочно нужно в туалет
В данном случае не обязательно речь об аллергии. Это может быть вызвано отравлением или непереносимостью каких-либо пищевых продуктов, например лактозы. Но если побеги в туалет сразу после завтрака, обеда или ужина становятся регулярными, есть смысл серьёзно задуматься о причинах такой реакции.
6. Вы чешетесь во время тренировки
Аллергия, вызванная физнагрузкой, — один из самых странных, но вместе с тем распространённых типов пищевой аллергии. Выглядит она так.
Иммунная система, даже обнаружив в желудке продукт-аллерген, остаётся спокойной. Но ровно до тех пор, пока вы не отправляетесь в спортзал. Как только температура тела поднимается, начинается аллергическая реакция: зуд, кашель, слезящиеся глаза, головокружение и прочее.
Если подобные симптомы появляются во время тренировок, вспоминайте, что именно вы ели незадолго до них. И держите обнаруженные продукты в уме. По крайней мере, постарайтесь более не употреблять их перед походом в спортзал.
Что делать, если вы подозреваете у себя пищевую аллергию
Прежде всего — не отмахиваться от подозрений. Ещё раз повторим: пищевая аллергия — штука непредсказуемая. И если в последние три раза она проявляла себя, положим, всего лишь лёгким кашлем, то на четвёртый вполне может устроить вам анафилактический шок.
По возможности исключите из рациона те продукты, которые кажутся вам опасными. Если это избавило вас от необычных симптомов, скорее всего, вы обнаружили ваши личные аллергены. Идите к терапевту или сразу к аллергологу. Медики подтвердят или опровергнут ваши подозрения и подскажут, что сделать, чтобы свести риск аллергических реакций к минимуму.
Если же обнаружить продукты-аллергены не получается, да вы и не уверены, аллергия ли это, визит к терапевту тоже обязателен. Подробно расскажите врачу о ваших симптомах. Скорее всего, терапевт назначит несколько анализов, чтобы исключить другие заболевания. И, если ваши подозрения покажутся ему оправданными, отправит к аллергологу. Далее вычислить продукт-аллерген — лишь дело техники.
Источник
Как бы невероятно это ни звучало, но у человека бывает аллергия на хлеб, макароны, сдобу и печенье. Казалось бы, как можно исключить такие базовые продукты? Однако людям с целиакией (именно так по-научному называется это состояние), чтобы сохранить здоровье, приходится убирать эти продукты из своего рациона питания.
Целиакия (непереносимость глютена) – наследственное заболевание с множеством неспецифических симптомов: по ним нельзя сказать с полной уверенностью о наличии у человека заболевания – его можно только заподозрить. Разнообразие симптомов связано с тем, что при целиакии нарушается всасывание питательных веществ из кишечника в кровь, недостаток их может вызвать изменение работы любого органа, а отсюда многообразие проявлений заболевания. Нарушенное всасывание объясняется воспалением слизистой оболочки кишечника, которое возникает при попадании в систему пищеварения продуктов, содержащих глютен.
Глютен (клейковина) – белок, содержащийся в пшенице, ржи, ячмене, овсе. Соответственно, о н содержится и во всех продуктах, изготовленных из этих злаков.
н содержится и во всех продуктах, изготовленных из этих злаков.
Поскольку целиакия является генетическим заболеванием, долгое время считалось, что проявляется она преимущественно в раннем детском возрасте. Сейчас достоверно известно, что симптомы заболевания могут не появляться много лет, и бывает так, что у достаточно взрослого человека впервые выявляют целиакию. Если целиакия возникла, то она уже не денется никуда. Не распознанная и не леченная, она может предопределить состояние здоровья человека на всю его жизнь.
Симптомы
Они разнятся в зависимости от возраста человека. У детей до года признаки целиакии появляются после введения прикорма (каши) и при переводе на искусственное вскармливание.
Признаки целиакии у детей:
— продолжительный, иногда водянистый понос (в этом случае обязательно нужно проводить дифференциальную диагностику с кишечными инфекциями);
— рвота;
— отказ ребенка от еды и, как следствие, плохая прибавка в весе, а то и вовсе потеря веса;
— раздражительность, плаксивость или, наоборот, вялость.
Симптомы целиакии у детей дошкольного возраста:
— приступы тошноты;
— чередование поносов с запорами;
— неспецифические боли в животе;
— отставание в умственном и физическом развитии.
В подростковом и юношеском возрасте процессы роста и развития идут особенно интенсивно, поэтому недостаток питательных веществ может привести к более серьезным последствиям и характеризуется следующими симптомами:
— низкий рост (девушки 155 см, юноши 165 см);
— задержка полового созревания (у девочек вторичные половые признаки появляются после 15 лет);
— анемия (у взрослых людей этот симптом зачастую единственный), которая не проходит даже при лечении препаратами железа, что объясняется плохой всасываемостью железа через воспаленный кишечник;
— у молодых женщин целиакия может проявляться нерегулярной менструацией, выкидышами, рождением детей с низким весом, бесплодием;
— сыпь в виде пузырьком или пятен на коленях, локтях и ягодицах;
— углубления или бороздки желтовато-коричневого цвета на поверхности зубов (таких изменений не бывает на молочных зубах);
— лабораторно выявляется «беспричинное» повышение уровней печеночных ферментов АлАт и АсАТ, нормализующееся после перехода на аглютеновую диету;
— остеопороз, проявляющийся болью в костях и переломами.
У взрослых людей целиакия проявляется различными симптомами нарушения пищеварения:
— боли и вздутие живота;
— метеоризм (газы);
— чередование запоров и поносов;
— жидкий или мягкий стул, при котором кал прилипает к стенкам унитаза и плохо смывается; иногда в кале присутствует примесь крови;
— плохой аппетит или, напротив, повышенный аппетит;
— тошнота, изредка рвота.
Без адекватного лечения, целиакия может привести к появлению серьезных осложнений, включая рак тонкого кишечника.
Диагностика
Окончательный и достоверный диагноз ставится после исследования кусочка кишечника (биопсия), взятого при проведении эндоскопического исследования.
Кроме того, проводят исследование уровня антител против тканевой трансглютаминазы и антител типа IgA и IgG (для этих анализов исследуют кровь, взятую из вены).
Генетические анализы позволяют выявить гены, наличие которых предрасполагает к развитию целиакии. Наличие этих генов – HLA-DQ2 и HLA-DQ8 – не является доказательством того, что человек болен, оно лишь указывает, что у него есть большая вероятность развития целиакии.
Лечение
Единственным эффективным методом лечения целиакии является строгое исключение глютенсодержащих продуктов из рациона питания. При соблюдении аглютеновой диеты воспаление в кишечнике прекращается, и человек полностью выздоравливает. Целиакия зачастую рассматривается не как болезнь, а как образ жизни.
О важности соблюдения аглютеновой диеты говорит тот факт, что даже несколько крошек пшеничного хлеба могут вызвать воспаление в кишечнике. Поэтому первыми в список исключенных продуктов попадают: пшеничный или ржаной хлеб, сдоба, печенье, макаронные изделия, каши содержащие пшеницу, рожь, овес или ячмень.
Продукты, не содержащие глю тен и, соответственно, безопасные для людей с целиакией: свежее мясо, рыба, фрукты, овощи. А вот полуфабрикаты или готовые продукты (например, консервы, колбасные изделия и пр.) содержат добавки (например, пшеничный крахмал, красители, ароматизаторы) в состав которых входит глютен, поэтому их следует исключить из рациона.
тен и, соответственно, безопасные для людей с целиакией: свежее мясо, рыба, фрукты, овощи. А вот полуфабрикаты или готовые продукты (например, консервы, колбасные изделия и пр.) содержат добавки (например, пшеничный крахмал, красители, ароматизаторы) в состав которых входит глютен, поэтому их следует исключить из рациона.
Приготавливая пищу, заменяйте ингредиенты, содержащие глютен, на таковые без него. Например, вместо стакана пшеничной муки можно взять
- 1/2 стакана муки из миндаля (ее нужно хранить в холодильнике)
- 1 стакан гречневой муки
- 1 стакан кукурузной муки
- 1 стакан кукурузного крахмала
- 1 стакан амаранта
- 7/8 стакана муки из нута
- 5/8 стакана картофельного крахмала
- 1 стакан муки из сорго
- 1 стакан муки из тапиоки
- 7/8 стакана рисовой муки
В некоторых странах в магазинах продаются специальные мучные смеси, которые заменяют пшеничную муку в рецептах.
Кроме того, в начале лечения диетой на некоторое время (до нескольких недель) нужно избегать употребления молочных продуктов – до того времени, пока не стихнет воспаление в кишечнике.
Если в семье есть люди, не болеющие целиакией, то очень важно с их стороны не «загрязнять» аглютеновые продукты клейковиной. С этой целью нужно:
— хранить отдельно аглютеновые и глютеновые продукты;
— всегда начисто вытирать поверхность стола после приема пищи;
— выделить отдельную посуду для продуктов без глютена (в том числе и для приготовления).
Всегда изучайте этикетки покупаемых продуктов. Если в этикетке не сказано, что продукт не содержит глютена, значит, возможно, он содержит глютен. Можно быть уверенным, что в составе продукта имеется глютен, если в нем содержатся следующие ингредиенты: пшеница, пшеничный крахмал, пшеничная крупа, пшеничная мука, манная крупа, отруби, пивные дрожжи, ячмень и любые производные ячменя, рожь и любые производные ржи, пшеница спельта, полба настоящая, кускус. В тот или иной продукт с большей долей вероятность входит глютен, если в его состав входят декстрин, приправы, соусы, ароматизаторы, вкусовые добавки, солодка. Хоть чистый овес и не содержит глютен, у некоторых людей с целиакией он может провоцировать воспаление тканей кишечника, поэтому его тоже лучше исключить из рациона.
Некоторые лекарства могут содержать глютен в виде добавок. Обязательно информируйте врача, что вы страдаете целиакией, перед тем как он назначит вам то или иное лечение.
Из алкогольных напитков глютен содержится в пиве и водке; вино — аглютеновый напиток.
Источник
Непереносимость продуктов у детей родители часто путают с пищевой аллергией. Однако, по словам врачей, это «две большие разницы» — в их основе лежит разная природа.
Все дело в количестве
Пищевая аллергия – это, по сути, сбой в настройках иммунной системы. Она воспринимает, казалось бы, обычные продукты и их компоненты как угрозу – например, вирусы или патогенные бактерии. И начинает вырабатывать антитела для борьбы с «вредоносными» агентами (их еще называют антигенами, а в случае аллергии — аллергенами). По словам детского аллерголога-иммунолога Консультативно-диагностического центра Педиатрического университета Надежды Синельниковой, в основе пищевой непереносимости нет иммунологической реакции.
— Истинная аллергия может возникать при повторном употреблении даже мизерного кусочка аллергенной пищи. Пищевая непереносимость, как правило, зависит от количества съеденного – кусочек организм просто не заметит. К примеру, сегодня выпил стакан молока – и ничего, а спустя неделю выпил три стакана и стало плохо, — объясняет аллерголог.
Чаще всего встречается непереносимость углеводов – например, фруктозы, лактозы, фруктанов (полимер фруктозы, содержится в зерновых и овощах — Прим. ред.) и галактанов (сложные полисахариды, есть в бобовых — Прим. ред.).
Не каждая сыпь — аллергия
Не всякое покраснение или сыпь на коже — признаки пищевой аллергии, говорит врач. Причины такой реакции могут быть самыми разными. К примеру, повышенная сухость кожи ребенка становится «легкой добычей» для патогенных микробов. Или просто раздражение от жесткой мочалки. Высыпания на коже может провоцировать и пищевая непереносимость, но для неё обычно характерны симптомы кишечных расстройств — диарея, вздутие живота, тошнота и даже рвота.
— Острая реакция в обоих случаях, как правило, бывает в ближайшие 2 часа после еды. При этом при пищевой аллергии она может быть отложенной максимум на сутки. Всё остальное, что мы видим на коже спустя 2-3 дня после попадания в ЖКТ аллергена, скорее всего, связано с другими причинами. Сейчас эксперты все чаще и чаще говорят о том, что у истинной аллергии нет накопительного эффекта.
Кроме атопического дерматита, пищевая аллергия проявляется эритемой (покраснением кожи), отеком, зудом во рту, начинает чесаться язык, может появляться аллергический ринит (насморк) или конъюктивит (воспаление наружной слизистой оболочки глазного яблока и внутренней поверхности век), респираторные симптомы.
Лабораторный «плюсик» — не повод для экстренного перехода на лечебную смесь
Если причина аллергии в особенностях иммунной системы, то причина развития непереносимости продуктов — в сбое работы пищеварительной системы. В первую очередь, дело может быть в дефиците определенных ферментов, которые требуются для расщепления пищи на белки, жиры, углеводы, витамины, микроэлементы. По словам Надежды Синельниковой, у детей чаще всего непереносимость связана с незрелостью пищеварительной системы — у них еще не вырабатываются в достаточном количестве нужные ферменты. Кроме того, среди причин могут быть патологии желудочно-кишечного тракта, паразитарные болезни, нарушение баланса микробиоты кишечника после приема антибиотиков или перенесенных инфекций. Бывают и более серьезные причины — хронические воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит), наследственные нарушения обмена веществ, связанные с непереносимостью лактозы (углевод группы дисахаридов, содержащийся в молоке и молочных продуктах), целиакия (генетически обусловленное аутоиммунное заболевание, связанное с непереносимостью глиадина — белка злаков). Как отмечает врач, во всех этих случаях необходимо клинически подтвердить диагноз, а не бездумно назначать специальные диеты и смеси для профилактики.
— Определить точную причину появления неприятных симптомов, особенно при комплексе проблем, самому пациенту практически невозможно. Это может сделать только врач, изучив анамнез пациента, клинические проявления и при необходимости назначив дополнительные исследования. К назначению лечебных смесей и диеты надо подходить взвешенно, а не применять их при малейшем подозрении для профилактики. У меня на приеме недавно была мама месячного ребенка, которая принесла с собой результаты исследования с небольшим «процентом» аллергии на молоко. При этом его уже перевели на тяжелую лечебную смесь, хотя даже кожных проявлений аллергии не было. Был лишь небольшой насморк и трудности с дыханием на фоне ОРВИ, из-за маленького лабораторного «плюсика» их сразу же связали с аллергией.
Пищевая аллергия и непереносимость продуктов – не обязательно навсегда
Пищевая непереносимость может быть временной, а может сохраняться всю жизнь — как, например, в случае с целиакией. Она бывает не только в детстве, но и в старшем возрасте — взять хотя бы трудности с усвоением молока у многих пожилых людей. По словам врача, у половины детей с диагнозом «пищевая аллергия» чувствительность к аллергенам проходит к пяти годам — то есть к этому возрасту, а то и раньше ребенок начинает воспринимать продукты, которые раньше вызывали аллергическую реакцию. Правда, проверять, прошла ли реакция на продукт или нет надо под контролем врача.
— За рубежом для этого применяются провокационные тесты — дают аллергенный продукт в определенной дозе и смотрят на реакцию. В России такие тесты проводят очень редко. Обычно родители сами берут ответственность на себя и возвращают запрещенный продукт спустя 6 месяцев, год или два, по сути, это и является провокационной пробой.
Для диагностики пищевой аллергии сегодня применяются несколько разных методов, но основные — анализ крови на специфические иммунологлобулины Е (IgE), кожные пробы, активация базофилов. Для определения пищевой непереносимости специфических диагностических тестов нет, и диагноз, как правило, ставится методом исключения пищевой аллергии и патологии ЖКТ. Исключение составляет генетическое тестирование при некоторых наследственных формах пищевой непереносимости, которые проявляют себя с детства.
— Диагностика сложна, и часто мы не видим положительных реакций на ожидаемые аллергены. Это не говорит об отсутствии реакции на продукт, а говорит об участии других иммунных механизмов, задействованных в воспалительном процессе. Если, к примеру, ребенок не ест определенные продукты, то уровень антител к этому аллергену в крови может быть нулевой, — уточнила аллерголог.
Лечение
Как известно, последствия пищевой аллергии, если вовремя не принять меры, бывают смертельно опасными — вплоть до анафилактического шока. Последствия пищевой непереносимости, хоть и развиваются намного медленнее, но тоже ничего хорошего не сулят, если вовремя не понять причину недомоганий. В итоге она может привести к нарушению обмена веществ, а далее к развитию хронических заболеваний.
По словам врачей, лечение пищевой непереносимости, как правило, не требует назначения лекарственной терапии. Достаточно исключить из своего рациона непереносимый продукт — пользы от него организм точно не получит. При пищевой аллергии основное лечение тоже сводится к диете, а также снятию симптомов при употреблении конкретного продукта-аллергена. Это может быть местная терапия при различных аллергических состояниях или прием антигистаминных препаратов при развитии бурных реакций.
Надежда Крылова
© Доктор Питер
Источник