Гастроинтестинальная форма пищевой аллергии у детей диета

 Пищевая аллергия – это отсутствие толерантности к обычным продуктам питания, вызванное иммунологической реакцией организма. Разновидностью такой патологии является ее гастроинтестинальная форма, которая характеризуются поражением слизистой пищеварительного тракта, и может затрагивать любые участки ЖКТ. Ее не так просто дифференцировать, так как она имеет схожую симптоматику с нарушениями функционирования желудочно-кишечного тракта, и может являться единственным признаком аллергического ответа.
Пищевая аллергия – это отсутствие толерантности к обычным продуктам питания, вызванное иммунологической реакцией организма. Разновидностью такой патологии является ее гастроинтестинальная форма, которая характеризуются поражением слизистой пищеварительного тракта, и может затрагивать любые участки ЖКТ. Ее не так просто дифференцировать, так как она имеет схожую симптоматику с нарушениями функционирования желудочно-кишечного тракта, и может являться единственным признаком аллергического ответа.
Гастроинтестинальные проявления пищевой аллергии у детей встречаются наиболее часто в период с месяца до трех лет. Чем младше ребенок, тем сильнее будет их выраженность.
Механизм развития и особенности гастроинтестинальной пищевой аллергии
Иммунная реакция, способная поражать исключительно ЖКТ, встречается крайне редко, чаще она затрагивает иные системы и органы. Наиболее часто гастроинтенстинальный синдром сопровождается проблемами ЖКТ, сопряженными с кожными или респираторными признаками. Также существует зависимость проявлений от уровня чувствительности и возраста человека.
Пищеварительная система переваривает, всасывает, утилизирует компоненты еды. В повседневной жизни ЖКТ сталкивается с множеством веществ, которые могут быть восприняты как аллергены. Желудочный сок и вырабатываемые ферменты снижают провокационные свойства аллергенных продуктов.
Иммунитет с помощью иммунных клеток обеспечивает полноценную защиту от чужеродных веществ – антигенов. При проникновении в организм аллергена на защиту выходят иммуноглобулины группы Е, которые располагаются на оболочках иммунных клеток. При вторичном контакте с аллергеном образуются иммунные совокупности, которые вызывают разрушение клеток и тканей. В этот момент происходит выброс гистамина и серотонина в кровоток, а они в свою очередь вызывают аллергические проявления различного характера: воспаление, рвоту и болевой синдром, жидкий стул, отечность слизистой ЖКТ.
Эпизодично при формировании гастроинтенстинальной аллергии могут встречаться иммунные ответы, вызванные иммуноглобулинами не группы Е, а другими. При иммунокомплексных процессах вырабатываются IgG, IgM, создаются и активируются иммунные комплексы, что вызывает выброс провокаторов аллергии в кровоток и ведет к формированию иммунного воспаления в ЖКТ.
При клеточных реакциях на защиту встают Т-лимфоциты, которые вызывают аллергическое воспаление.
Немного о статистике и пищевых аллергенах
Аллергия, вызванная компонентами пищи, встречается у 8% детей в возрасте до трех лет. По мере взросления ребенка частота возникновения симптомов, вызванных пищевыми компонентами, снижается (в подростковом возрасте – это лишь около 4%). В 35% случаев речь идет об истинной аллергии, в 65% – о псевдоаллергии.
У половины людей с пищевой аллергией встречается гастроинтестинальная форма. В 92% случаев расстройства ЖКТ комбинируются с патологиями других органов и систем организма. Обособленная форма встречается лишь у 10% малышей. Она тяжело диагностируется, так как не имеет заметной связи с приемом пищи.
| Растительного генезиса | Животного генезиса |
|---|---|
| соя, арахис, фасоль, горох, чечевица | коровье молоко |
| пшеница, рожь, ячмень, кукуруза | козье молоко |
| орехи | яйца |
| ягоды, фрукты и овощи красного, оранжевого цвета: клубника, малина, земляника, персик, абрикос, хурма, дыня, авокадо, томаты, морковь, свекла, а также киви, виноград и цитрусовые | морепродукты, рыба |
На данный момент известно около 160 различных аллергенов.
| Продукт | Распространенность патологии | Раздражитель |
|---|---|---|
| Коровье молоко | Проявляется у 87% малюток в период с рождения до 12 месяцев, чаще после замены грудного молока искусственными составами. И у 79% малышей – в период с 12 до 36 месяцев. | Имеет около 20 антигенов с высоким потенциалом чувствительности. Главные аллергены – сывороточные и казеиновые части. Коровье молоко используют для производства многих продуктов. |
| Куриное яйцо | Встречается в 87,2% случаев. | Главными источниками аллергии считаются овомукоид, овальбумин, кональбумин и лизоцим. Желток имеет более низкую аллергенность, чем белок. Может быть перекрестная реакция и на другие виды яиц. |
| Рыба | У 10% фиксируется негативный ответ на определенные сорта, может быть и на все виды рыбы. Сенсибилизация сохраняется на протяжении всей жизни | При термическом воздействии аллергенность не теряется и не уменьшается, а наоборт. Наиболее активны протеины саркоплазмы рыб, особенно М-паральбумин. |
| Злаки | Вызывают как истинную аллергию, так и непереносимость глютена | Высокоаллергенными считаются рожь, пшеница из-за содержания глютена. Он входит в состав значительного количества продуктов |
| Овощи, фрукты | Фиксируется у 0,9–21% детей дошкольного и школьного возраста. | Высокоаллергенные: плоды земляники, клубники, айвы, малины, абрикоса, вишни, цитрусовых, томатов, сельдерея, моркови. |
| Грибы | У 22% малышей формируется ответ на питание с использованием грибов: кефир, йогурт, сдоба, квас | Используются для изготовления многих пищевых изделий. |
| Пищевые примеси | Провоцируют как истинные, так и псевдоаллергические реакции | Красители, эмульгаторы, ароматизаторы, стабилизаторы, консерванты. Содержатся во всех продуктах, изготовленных на производстве. Наиболее опасны – тартразин, этилен, метабисульфит, однонатриевый глютамат |
Довольно часто возникают перекрестные реакции не просто на отдельные продукты, а на все продукты с похожим составом аминокислот. Часто также сенсибилизацию к определенным продуктам могут вызывать предшествующие пыльцевые аллергии, реакции на латекс.
Факторы риска и группы риска
Провокатором гастроинтенстинальных проявлений могут быть:
- наследственная предрасположенность;
- неблагоприятные условия для плода во время беременности: обострение хронических заболеваний, инфекционные болезни, нарушения обменных процессов в организме матери, злоупотребление ею высокоаллергенными продуктами, гестоз, гипоксия плода, угроза выкидыша, преждевременные роды;
- вредные привычки родителей, в особенности курение матери при вынашивании плода;
- родоразрешение путем кесарево сечения – нарушается микрофлора кишечника;
- ранее прекращение грудного вскармливания;
- неправильное введение прикорма: рано, в большом объеме или несоответствующими продуктами;
- незрелость пищеварительной и несовершенство иммунной систем ребенка;
- неблагоприятные экологические условия.
- неконтролируемое употребление медикаментозных препаратов;
- частые заболевания, ведущие к снижению иммунных сил организма.
К группам риска относятся дети грудного и раннего возраста, так как их состояния имеют зависимость от:
- зрелости организма;
- дефицита ферментов;
- сопутствующих болезней;
- частоты заболеваний;
- антигенной нагрузки пищевых ингредиентов.
У ребятишек постарше опасность заключается во влиянии кишечных паразитов, вирусов, патогенных микроорганизмов.
Виды реакций
Аллергические реакции гастроинтестинальной формы подразделяются на:
- IgE-опосредованные;
- не-IgE-опосредованные;
- иммунокомплексные и клеточно-опосредованные.
Первый тип ответа возникает в результате взаимодействия антител группы Е. В области тучных клеток и базофилов формируются комплексы, в результате чего высвобождаются провокаторы воспаления. Данный процесс может протекать от нескольких минут после соединения с аллергеном до нескольких часов.
Реакция второго типа развивается при взаимодействии Ig M или Ig G. Антиген располагается на клеточной мембране – это вызывает активацию иммунитета.
Иммунокомплексные реакции вызываются совокупностями, сформированными в процессе воздействия аллергена и специфических антител. Образование иммунных совокупностей ведет к их захвату фагоцитами и ликвидации антигена.
Клеточно-опосредованные возникают в результате влияния тканевых микроорганизмов, некоторых лекарственных веществ. Основные компоненты данного процесса – макрофаги, Т-лимфоциты.
Формы гастроинтестинального синдрома
От степени чувствительности выделяют различные формы такого вида реакций.
| Форма | Патология | Признаки |
|---|---|---|
| IgE-зависимые заболевания | Стремительная гастроинтестинальная гиперчувствительность | Появление болевого, рвотного синдрома, приступов тошноты мгновенно после принятия аллергенного продукта. Разжижение кала наступает через несколько часов. Может сопровождаться другими проявлениями. |
| Оральный аллергический синдром (ОАС) | Краснота, зудящие образования в ротовой полости, отек слизистых оральных поверхностей. Признаки проявляются сразу после принятия аллергена. | |
| Смешанные IgЕ- и не-IgE-зависимые | Эозинофильный эзофагит | Болевой синдром, тошнота, рвотный синдром, расстройства стула. Отсутствуют улучшения в результате обычной терапии. |
| Эозинофильный гастрит | ||
| Эозинофильный гастроэнтерит | ||
| Эозинофильный гастроэнтероколит | ||
| Клеточно- опосредованные заболевания | Энтеропатия, спровоцированная пищевыми белками | Длительная диарея, рвотный синдром, вздутие, потеря в весе. Чаще у новорожденных (ГВ и искусственное) |
| Проктоколит, вызванный пищевыми белками | Содержится слизь или кровь в кале. Подвержены груднички. В 60% случаев возникает у малышей, питающихся молоком матери. | |
| Энтероколитический синдром (FPIES) | Возобновляющаяся рвота, жидкий кал, бледность, понижение давления. Признаки появляются при первичном включении коровьего молока. | |
| Синдром Хейнера | Колики, вздутие, рвота, кашель, хрипы, затрудненное дыхание. Проявляется при первичном включении коровьего молока или продуктов его производства. |
Симптоматика
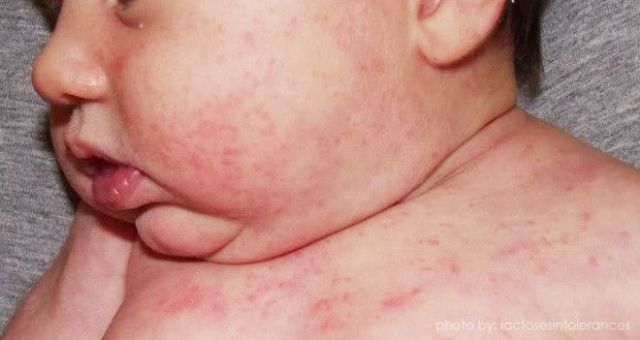
Заболевание возникает в детском возрасте. Крайне редко оно проявляется лишь патологиями ЖКТ. В основном его могут сопровождать респираторные симптомы: ринит, трахеит, астма, а также кожные: высыпания, краснота, зуд, отек Квинке.
У грудничков до года симптоматика возникает при первичном включении продуктов с содержанием коровьего молока или использовании молочных заменителей. Признаками являются:
- постоянное срыгивание;
- метеоризм;
- колики;
- запоры;
- дефицит массы тела.
Может встречаться и осложненный характер патологии, который сопровождается воспалением прямой кишки. Дети ведут себя крайне нервозно, теряют аппетит.
 Характерными симптомами у малышей до трех лет являются:
Характерными симптомами у малышей до трех лет являются:
- болевые ощущения в области живота (колики);
- вздутие;
- расстройства стула;
- возможны примеси крови или слизи в испражнениях;
- частое срыгивание;
- рвотные позывы;
- незаметные или видимые кровотечения, характеризующиеся анемией.
 Проявления у дошкольников от трех до шести лет:
Проявления у дошкольников от трех до шести лет:
- усиление изжоги, рвотных позывов;
- изредка бывает газообразование, изменяется консистенция стула;
- болевой синдром менее выражен.
Признаки, проявляющиеся в школьном периоде:
- болевые ощущения в животе;
- отрыжка, изжога, приступы тошноты;
- закрепления стула;
- снижение аппетита;
- чувство отвращения к аллергену.
Такая симптоматика исчезает при исключении аллергенного продукта. Осложненные формы заболевания характеризуются сильным ухудшением общего состояния, большим содержанием крови и слизи в стуле, беспрерывной рвотой и болевым синдромом.
При возникновении любых из перечисленных симптомов необходимо незамедлительно обратиться к врачу.
Диагностика
Нужно получить консультацию педиатра, гастроэнтеролога и аллерголога.
Для постановки диагноза доктор должен произвести осмотр пациента и сбор анамнеза, уточнить наследственные факторы. По результатам он, во-первых, назначит элиминационную диету и фиксирование пищи в пищевой дневник. Если исключение, например, молочных продуктов и мяса дало позитивные сдвиги, то постепенно в малых дозах вводят причинный продукт снова. Возникновение патологической реакции свидетельствует о правильной постановке диагноза. Если данным способом не удалость достичь улучшений, тогда назначаются дополнительные методы диагностики.
| Вид | Что показывает |
|---|---|
| общая клиника крови | повышенное содержание эозинофилов и базофилов |
| копрограмма | содержание в спражнениях слизи, эритроцитов |
| эндоскопия | пищевод → желудок → двенадцатиперстная кишка: бледность слизистых, наличие борозд, признак манной крупы |
| гистология | ≥ 20 эозинофилов в поле зрения |
| ллергопробы (скарификационный тест, прик-тест) | отечность и покраснения определенного участка указывают на раздражитель |
| биохимический анализ на определение общего Ig E | повышенное содержание Ig E |
| биохимический анализ на определение специфического Ig E, Ig G4 | наличие специфических антител указывает на раздражитель |
Лечение
Терапия в первую очередь подразумевает элиминационную диету, то есть исключение причинного аллергена и всех компонентов, которые провоцируют неадекватную реакцию иммунитета. Данное питание назначается минимум на 8 недель, а в определенных случаях – на более длительный или даже пожизненный срок.
С возрастом у ребенка может появиться толерантность к определенным продуктам (исключения – рыба, орехи). Но если этого не произошло до 5 лет, то шанс возникновения толерантности в дальнейшем достигает минимальной отметки.

Рацион при лактации
При кормлении грудным молоком, мама обязана придерживаться строгой диеты, исключающей возможные источники аллергии и продукты с индивидуальной непереносимостью. При кормлении заменителями молока рекомендуются лечебные составы с полным гидролизом белка (сывороточные или казеиновые). Не рекомендуется использовать соевые смеси в период аллергических проявлений на белок коровьего молока, так как соя является его перекрестным продуктом. Если заменители молока с высоким расщеплением не подходят, тогда назначают аминокислотные составы. Прикорм при гастроинтенстинальной аллергии необходимо вводить не раньше полугода и только однокомпонентными продуктами с постепенным увеличением доз.
Также назначается медикаментозная симптоматическая терапия, которая подразумевает:
- противоаллергические: зодак, фенистил, зиртек, эриус, эдем, тавегил и другие;
- мембранотропные препараты в период стихания симптомов: налкром, кетотифен;
- энтеросорбирующие: энтеросгель, полисорб, смекта, лактофильтрум;
- ферменты: панкреатин, мезим, креон, панцитрат.
- при вздутии и коликах – ветрогонные препараты: эспумизан, боботик, эспузин;
- при рвотном синдроме: мотилиум.
Все назначения, дозировку, курс лечения определяет исключительно врач. Важно помнить, что самоназначение или любые самовольные изменения курса могут навредить здоровью!
Профилактика
Если ребенок имеет генетическую предрасположенность к аллергии, тогда следует придерживаться следующих правил:
- Во время беременности и кормления грудью придерживаться правильного питания, исключая возможные аллергенные продукты.
- Ликвидировать вредные привычки: алкоголь, курение, переедание.
- Кормить грудным молоком как можно дольше, минимум до полугода.
- Вводить прикорм в соответствии с возрастом и особенностями карапуза.
- Заменители молока выбирать только с врачом.
- Формировать толерантность к распространенным аллергенам.
- Максимальное количество времени проводить в благоприятных экологических условиях.
- Соблюдать режим труда и отдыха.
- Минимизировать стрессовые моменты.
- Своевременно лечить возникающие патологии.
Источник
В моем блоге в инстаграмме мне очень часто задают вопросы про гастроформу, про ее диагностику. Я, конечно, много знаю, но далеко не все, ведь я не врач, поэтому я собрала вопросы на страничке от мам и договорилась, что один из уважаемых мной врачей — Ольга Жоголева — ответит на них. Получилась целая статья-ликбез, которой с удовольствием с вами делюсь, если бы эта информация была у меня на старте, я бы набила гораздо меньше шишек.
«Дорогие мамы, благодарю вас за интересные вопросы. Я постаралась систематизировать их и комплексно ответить.
Итак, «гастроформы» аллергии. Название намеренно беру в кавычки, так как это не очень корректное наименование данной группы заболеваний, и из-за этой некорректности, как мне кажется, возникает путаница в понимании, что это.
Пищевая аллергия может проявляться по-разному: «кожные формы» аллергии проявляются в виде крапивницы, обострений атопического дерматита, ангиоотеков (отеков Квинке), «дыхательные формы» аллергии — это насморк, заложенность носа, кашель, свистящее дыхание, а «гастроформы» пищевой аллергии — это боли в животе, рвота, диарея (реже запоры с мягким стулом), изжога и боли за грудиной, болезненность при глотании, плохая прибавка в весе и потеря веса, кровь в стуле. То есть «форма» аллергии определяется органом, со стороны которого появляются симптомы, а не органом, который «виноват».
Поэтому нельзя считать насморк или сыпь проявлением «гастроформы», это не взаимосвязанные события. Также эти проявления не совсем верно связывать с незрелостью желудочно-кишечного тракта.
Если коротко, незрелость ЖКТ чаще всего является причиной вздутия живота и метеоризма после употребления некоторых продуктов, наличия непереваренных фрагментов пищи в стуле, изменения качества стула при введении новых продуктов (учащение, размягчение — не путать с диареей). Это состояние проходит со временем, но если оно вызывает выраженный дискомфорт, можно обсудить с гастроэнтерологом лекарственную терапию, а с диетологом — коррекцию рациона. Нередко вздутие и метеоризм вызывают короткоцепочечные углеводы (сладкие фрукты, крахмалистые овощи, сахар, фруктоза, лактоза) и глютен. При этом далеко не всегда требуется исключать такие продукты полностью, чаще всего достаточно скорректировать порцию.
Может ли сыпь быть связана с незрелостью ЖКТ? Это редкое событие. Иногда, действительно, некоторые продукты (в абсолютном большинстве случаев — гистаминолибераторы) могут вызывать сыпь у человека, у которого аллергии на эти продукты нет. Например, сыпь при употреблении цитрусовых, клубники, рыбных консервов, шоколада может возникнуть у людей, не имеющих аллергии на эти продукты, если их «переесть» — употребить в определенном, большом для данного человека, количестве. При незрелости ЖКТ этот «порог» может быть снижен. То есть, например, у мамы сыпь возникает, если она съест 10 апельсинов, а у малыша с незрелым ЖКТ этот порог может быть снижен до 1 апельсина. В отличие от аллергии, такая реакция связана с количеством съеденного продукта.
Общее правило для пищевой непереносимости, связанной с «незрелостью» ЖКТ (опять кавычки, так как это скорее обиходное выражение, чем диагноз) — в большинстве случае можно скорректировать порцию продукта и не исключать его полностью. Если же при выраженных симптомах требуется на время исключить продукт, то период такой диеты значительно короче, чем при пищевой аллергии (несколько недель-месяц).
Перейдем к желудочно-кишечным формам аллергии. Это группа заболеваний, которая связана с неправильной реакцией иммунной системы на ту или иную еду, что проявляется симптомами со стороны ЖКТ в первые сутки (чаще всего — в первые часы) после употребления продукта, реже — на вторые сутки. Эта реакция не зависит от количества съеденного и проявляется каждый раз при употреблении продукта. Возникнуть такая аллергия может в любом возрасте, то есть, не сразу при знакомстве с продуктом. Однако если она возникла, то проявляться будет каждый раз при употреблении этой еды. Например, человек мог некоторое время спокойно есть овсянку, потом на нее возникла аллергия, которая стала проявляться болью в животе и диареей после употребления овсянки, и теперь каждый раз, когда человек ее съедает, у него возникают такие симптомы.
Лечение пищевой аллергии только одно — строгая диета с исключением виновного продукта. Ни длительный прием зиртека или аллерговала, ни сорбенты, ни кетотифен, ни какие-либо другие лекарства не влияют на «перерастание» такой аллергии. То есть, при аллергии на молоко, например, нет разницы с точки зрения скорости перерастания этой аллергии, исключим мы все молочные продукты или исключим мы все молочные продукты и дополнительно будем год пить зиртек. Диета в обоих случаях составит не менее 6 месяцев при кожных формах аллергии и не менее 12-18 месяцев при ЖКТ-проявлениях аллергии.
Все лекарственные средства, которые предлагаются для лечения «гастроформ» — это попытка снять симптомы аллергии, но в большинстве случаев они не достаточно эффективны. Аллерговал и кетотифен — антигистаминные препараты со способностью стабилизировать мембраны тучных клеток по неизвестному до сих пор механизму, вызывали много оптимизма, когда их изобрели, но практика показала, что их эффективность не высока — помогают они далеко не всем и далеко не всегда. Механизм «гастроформ» аллергии очень сложен, и тучные клетки (клетки иммунной системы, выбрасывающие гистамин и другие биологически активные вещества при одновременном контакте с аллергеном и IgE к этому аллергену) далеко не всегда принимают в нем участие. Поэтому применение стабилизаторов тучных клеток и антигистаминных препаратов в лечении симптомов такой аллергии редко бывает оправдано.
Основная сложность «гастроформ» — диагностика: почти все заболевания этой группы являются IgE-независимыми — происходят без участия этого вещества. Это означает, что существующие методы диагностики аллергии (анализ крови на IgE, кожные пробы в виде прик-тестов) обычно не показательны для выявления аллергена, вызывающего «гастроформу». Определенную надежду вызывали патч-тесты (когда еду с помощью специального пластыря — финской камеры — прикрепляют на спину на двое суток), но практика показала, что результаты этих тестов также очень часто не коррелируют с симптомами гастроаллергии.
И здесь я хочу остановиться на самой большой ошибке в диагностике аллергии, которая прослеживается в ваших комментариях. Никогда ни один тест на пищевую аллергию не должен быть основанием для диеты, если нет симптомов аллергии при употреблении данного продукта или нет улучшения при исключении данного продукта на 4-6 недель. Все эти панели не являются информативными отдельно от человека. Поэтому нельзя говорить «у нас сохраняется аллергия, потому что панели показали реакцию на все». Панели не показывают реакцию, они показывают наличие вещества (IgE), потенциально способного вызвать симптомы аллергии. Но это вещество может присутствовать в организме и не вызывать симптомы. Поэтому если мы хотим понять, есть ли реакция, надо отслеживать симптомы при употреблении продукта, к которому выявили IgE. Альтернатива — пробное исключение такого продукта на месяц из рациона и наблюдение за симптомами. Если за месяц ничего не изменилось, можно вернуть продукт обратно, скорее всего, он не виноват.
То же самое относится к тестам на лекарственную аллергию. Во-первых, показанием к такому обследованию являются симптомы аллергии после применения лекарства в прошлом. Если человек никогда не лечился местными анестетиками или успешно лечился, у него нет оснований для обследования на лекарственную аллергию. Во-вторых, механизм лекарственной аллергии сложен, и IgE-диагностика часто не показательна. Для выявления такой аллергии проводят кожные пробы и провокационный тест. Показанием к ним является необходимость вновь применять препарат, после которого ранее была реакция. Важно: если у человека есть пищевая или какая-либо другая аллергия, это не повышает его риски по возникновению лекарственной аллергии. То есть нет оснований дополнительно опасаться реакции на лекарства, если у человека аллергия на молоко, яйцо, пшеницу: частота возникновения лекарственной аллергии у него не выше, чем в среднем в популяции. В целом, истинная лекарственная аллергия встречается очень редко. Обычно с ней путают побочные эффекты препарата, а также сыпь, связанную с ОРВИ или с применением антибиотиков при ОРВИ.
Возвращаясь к диагностике «гастроформ» аллергии: единственным рабочим вариантом выявления аллергена на сегодняшний день является пробная диета. Существует статистика, на основании которой построены рекомендованные диеты при таких заболеваниях. Типичная диета называется «диетой без 6 продуктов», она исключает самые частые аллергены — молоко, яйца, пшеницу, рыбу, орехи, сою. В Европе традиционно исключают только пшеницу (другие глютеновые злаки — при подозрении на целиакию), в США некоторые врачи рекомендуют исключать сразу все глютеновые злаки, но в целом это не всегда оправдано. Такую диету проводят в течение месяца, за это время должны возникнуть улучшения в состоянии, после чего пробно возвращают продукты по одному в рацион и оценивают динамику симптомов. В дальнейшем исключают только те продукты, при возвращении которых стало хуже (например, симптомы возобновились после возвращения в рацион яиц), и такая диета составляет не менее 6 месяцев, в среднем — 1-1,5 года. Витамины, минеральные вещества при таких диетах обязательно показаны, чтобы восполнить возникающие дефициты. При безмолочной диете обязательно нужен кальций на весь период такого рациона, доза определяется возрастом.
Отдельно нужно сказать о проктоколите, вызванном белками пищи. Симптомами этого заболевания являются прожилки крови в стуле без нарушений общего состояния ребенка. Важно при этом исключить трещины прямой кишки, так как они могут проявляться точно так же. Самым частым аллергеном в таком случае является молоко, продолжительность диеты с полным исключением всех продуктов, содержащих молоко и кисломолочные продукты, сыр и сливочное масло, включая их следы, обычно составляет 6 месяцев, после чего можно вновь пробно вернуть их в рацион.
Что касается биопсии, она подтверждает диагноз, но не позволяет установить аллерген (исключение — признаки целиакии по биопсии, в этом случае симптомы обычно связаны с глютеном).
Нередко сложности возникают при расширении рациона. Вы совершенно верно заметили, что тактика при расширении рациона после длительной диеты такая же, как при введении прикормов: один новый продукт в день (а то и реже). Ротационная диета здесь может быть оправдана из-за своего удобства для мамы, так как она дает систему при введении продуктов и отчасти может помочь адаптировать ЖКТ к новому продукту. С точки зрения аллергии она бессмысленна — если у человека есть пищевая аллергия, ее симптомы будут возникать независимо от того, ежедневно он ест аллерген или раз в три дня.
Сложности при введении новых продуктов могут быть связаны с незрелостью ЖКТ (см. начало текста), поэтому иногда может требоваться очень постепенное наращивание порции продуктов и медикаментозная коррекция возникающих симптомов (лекарства для улучшения перистальтики кишечника, снижения кислотности желудка, антирефлюксная терапия — специально называю направление лечения, чтобы вы не думали, что речь о противоаллергических препаратах). Что касается замечания «смесь фонит», в зарубежных источниках такой феномен не описан. Ссылаться могу только на них, так как англоязычные рекомендательные документы — это единственная на сегодняшний день качественная научная база медицинских знаний.
В качестве заключения хочу сказать о важном: желудочно-кишечные формы аллергии — это реально существующая проблема, они сложны в диагностике и лечении. Но зачастую с аллергией ошибочно связывают различные формы пищевой непереносимости, связанные с дефицитом того или иного фермента или другими нарушениями работы желудочно-кишечного тракта, которые требуют совсем другого подхода: диета при них менее строгая, более короткая, и, нередко, совсем другая, чем при аллергических заболеваниях. Чаще всего требуется корректировать углеводную составляющую рациона (а при аллергии реакцию вызывают белки пищи). Поэтому не стоит заниматься самодиагностикой и безосновательно изнурять себя или ребенка диетой».
Источник