Как отличить пищевую аллергию от контактной
Одним из воспалительных заболеваний кожи является контактная аллергия. Она характеризуется местной локализацией патологического процесса в области, контактирующей с определенным (вредным для организма) веществом.
Распространенным явлением, уже не удивляющим родителей, является контактная аллергия у детей, проявления которой определяются пятнышками и сыпью на коже. Недостаточное внимание к симптоматике может спровоцировать серьезные последствия. Поэтому следует знать основные причины появления, а также особенности болезни.
Что такое контактная аллергия, какова классификация?
Возникновение контактной аллергии обусловлено особой чувствительностью организма к некоторым веществам, которые становятся аллергенами. Причем эти компоненты для одного человека не представляют опасность, тогда как у другого провоцируют различные, например, кожные реакции.
Выделяются два вида патологии:
- раздражающий дерматит – происходит раздражение определенного участка кожи;
- аллергический дерматит – на провоцирующий фактор возникает обширная реакция всего организма.
Важно отличать аллергический тип от атопического, который вызван генетической предрасположенностью на клеточном уровне к аллергии.
Причины патологии
Основная причина стремительного развития контактной формы заболевания связана с экологической обстановкой. Технический прогресс, загрязненный воздух и модернизированные продукты питания – вот главные факторы, влияющие и ослабляющие иммунную систему человека.
Развитие болезни тесно связано с воздействием аллергена на определенный участок кожи. Помимо провоцирующего фактора, огромную роль в возникновении и развитии контактной формы играет состояние организма в целом. Поэтому среди причин патологии выделяются:
- ослабленный иммунный фон или замедленный обменный процесс;
- предрасположенность к аллергическим реакциям;
- стрессы;
- нарушения или истончения кожного покрова;
- хронические воспалительные заболевания;
- склонность к потливости;
- недостаток питательных веществ.
С проявлением аллергических реакций чаще сталкиваются не сразу, а спустя несколько дней после контакта. Ускоряют патологический процесс наличие на коже различных повреждений.
Пищевая и контактная аллергия — как отличить?
На что может возникать реакция – возможные аллергены
Перечислить все факторы, провоцирующие заболевание, невозможно. Существует около трех тысяч веществ, способных привести к появлению сыпи. Так, аллергеном могут стать один или целая система компонентов:
- растительные вещества (хризантемы, сирень, тюльпаны);
- металлы (хром, никель, золото, бериллий, медь);
- одежда из некачественной (синтетической) ткани;
- бытовая пыль;
- краска для волос, содержащая различные химические вещества;
- формалин, получивший широкое распространение в медицине и промышленности;
- косметика и бытовая химия из-за входящих в состав консервантов или стабилизаторов.
Интенсивность воздействия провоцирующего фактора на кожу определяет скорость развития заболевания. При возникновении аллергии важно сразу определить ее причину, поскольку только так можно восстановить естественные кожные процессы.
Аллергический контактный дерматит на руках, лице, ногах, животе и спине
Следствием использования косметики, средств по уходу за кожей или солнцезащитных кремов может стать контактная аллергия на лице.
Дерматит на теле (спине, животе, ногах) проявляется также на фоне взаимодействия с синтетическими материалами, моющими средствами, металлические детали на одежде или обуви.
Контактная аллергия на руках может возникнуть у любого человека, а не только у тех, кто постоянно контактирует с вредными веществами (например, в силу профессии). Причем даже если использовать средства для защиты, то это не дает полной гарантии от возникновения проблемы на руке. Ее может вызывать и на материал, из которого изготовлены сами перчатки. Зачастую провоцируют патологию мази для рук, мыло или даже золотые кольца.
Контактная крапивница: причины, симптомы, диагностика, осложнения, лечение
Особенности заболевания у грудничка
В силу слабости иммунитета, контактная аллергия у грудничка может возникнуть практически на любое вещество, например, на мыло или подгузник. В отличие от взрослого человека, младенец еще не приспособлен к окружающей среде.
Многие родители, стремясь оградить своего ребенка от различных заболеваний, создают стерильные условия. Но здесь важно придерживаться меры. Новорожденный малыш должен находиться в чистоте, но полная стерилизация всех предметов и постоянное использование антибактериальных средств может вызвать излишнюю чувствительность к аллергенам.
Как отличить контактную аллергию от пищевой?
Довольно часто контактный дерматит путают с пищевой аллергией. Отличить эти две патологии можно по характеру распространения сыпи.
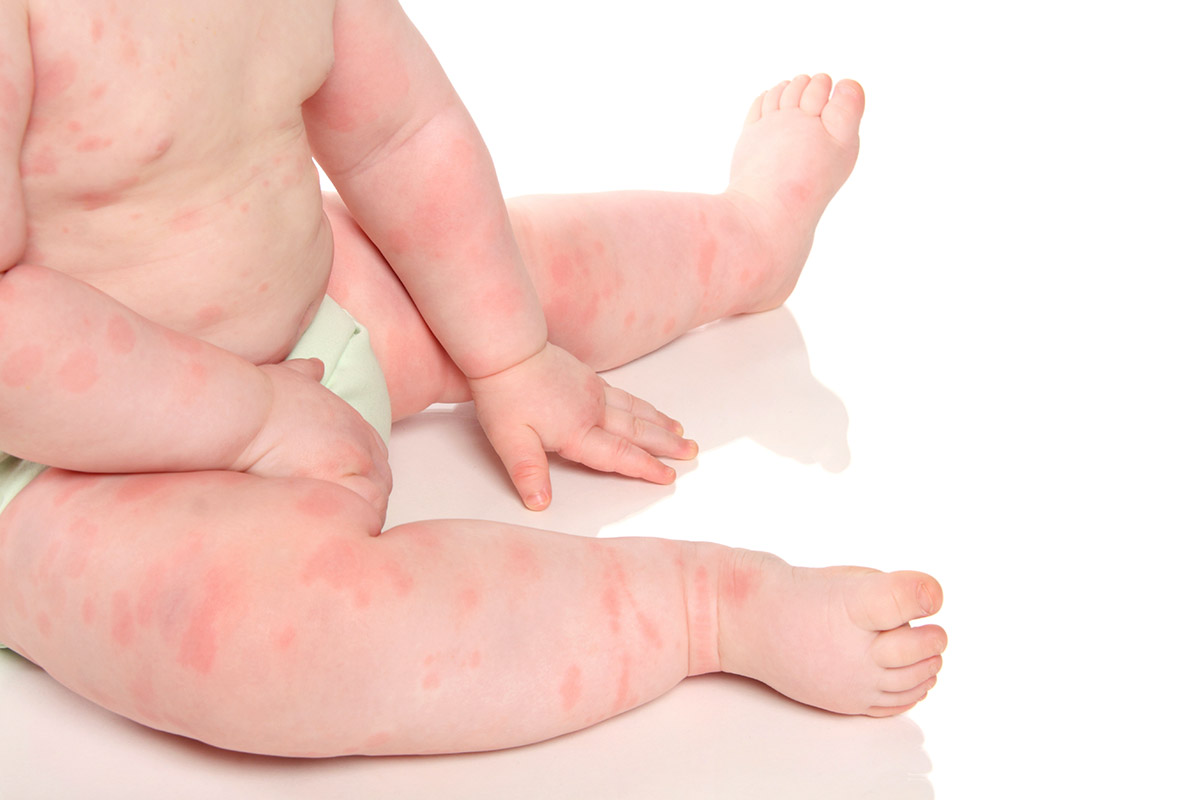
Пищевой вид характеризуется всасыванием аллергена в желудке с его распространением по всему организму. Поэтому сыпь наблюдается сразу на всем теле. Тогда как при контактной форме высыпания локализуются на отдельных участках тела, повторяя контуры предметов.
Основные симптомы и проявления
Основной признак патологии – это четкая локализация поражений кожи. На развитие заболевания указывает появление сыпи – мелких красных точек или пузырьков с жидкостью, которая, прорываясь, оставляет мокрую корочку. Место взаимодействия аллергена с кожей часто бывает покрасневшим, немного отечным.
Аллергик может беспокоиться из-за сильного зуда, что приводит к нарушению сна и потере аппетита.
В запущенных случаях, когда контакт длился долгое время, сыпь трансформируется в экзему. Одновременно симптомом патологии может стать повышенная температура.
Выраженность признаков напрямую зависит от длительности воздействия, дозы и химических свойств. На интенсивность влияет и возраст больного, так кожа у детей и молодых людей более нежная, а, следовательно, симптоматика выражена ярче.
Диагностика
Контактную аллергию легко диагностировать по локализованному очагу сыпи и выявлению причин ее появления с воздействием потенциального аллергена. Для постановки точного диагноза необходимо обратиться к дерматологу или аллергологу.
Диагностические методы заключаются в сдаче следующих анализов:
- Кожная проба – на специальные тест-полоски наносятся различные аллергены. Эти полоски наклеивают на предварительно очищенный участок кожи. Через сутки оценивается результат. Если в этом месте наблюдается отек или покраснение – речь идет об аллергической реакции.
- Анализ крови на иммуноглобулин – если показатели высокие, значит, в организме присутствует аллерген.
- Общие анализы крови и мочи.
- При необходимости проводятся обследование щитовидной железы или желудка.
Данные, полученные в ходе полной диагностики, помогут выявить сопутствующие заболевания.
Методы лечения контактной аллергии у взрослых и детей
При таком заболевании, как контактная аллергия лечение заключается в устранении провоцирующего аллергена. Только после принимаются меры по снятию основных симптомов заболевания.
Лечить проблему необходимо комплексно. Назначается следующая терапия:
- прием медикаментозных препаратов, чтобы нормализовать организм в целом;
- снятие местных проявлений болезни путем использования антигистаминных мазей и кортикостероидов (крем Акридерм);
- для облегчения зуда внутрь назначаются антигистаминные препараты (Цетрин, Супрастин, Тавигил);
- прием седативных средств (настойки пустырника, валерианы);
- лечение средствами народной медицины;
- профилактические меры.
Мази на основе гормонов (Синафлан, Адвантан) назначаются только врачом. Курс лечения может продлиться до 3 месяцев.
Эффективные рецепты народной медицины
В качестве дополнения к медикаментозной терапии применяются рецепты народной медицины. Для снятия зуда и покраснения следует использовать компрессы с чистотелом, зверобоем, шиповником, облепихой, чередой. Отлично помогают в облегчении зуба ванночки с отварами трав.
Воспалительный симптом на коже снимаются молочными продуктами (кефиром, сметаной), огуречным или яблочным соком.
Чтобы смягчить внешние проявления аллергии, следует добавить в свой рацион травяные чаи. Это могут стать листья подорожника, одуванчик, клевер, крапива, петрушка. Для приготовления чая нужно залить 2-3 ложки свежего измельченного растения стаканом кипятка. По желанию можно добавить мед или лимон.
Если аллергическая реакция спровоцирована растительным компонентом, лечение народными методами будет не только не эффективно, но и усугубит ситуацию. Поэтому любые рецепты должны подбираться специалистом. Здесь не допустимо лечиться самостоятельно, особенно когда заболевание диагностируется у малышей.
Последствия и осложнения
При простом контактном дерматите прогноз вполне благоприятный. Если вовремя выявить и исключить аллергенный компонент из жизни больного, то можно забыть о проблеме. Намного сложнее, когда не представляется возможным исключить провоцирующий фактор или аллергию провоцирует группа веществ.
Главной опасностью аллергического дерматита является его переход в хроническую форму. Это возникает, если не удается избавиться от провоцирующего аллергена или неправильно подобрано лечение.
Являться осложнения могут и в местных проявлениях. На участках кожи, где ранее была обыкновенная сыпь, появляются экземы. Если на них попадет такой микроб, как стрептококк, то развивается стрептодермия.
Рекомендации по профилактике
Профилактические меры направлены на создание положительных условий для организма, зная при этом о наличии провоцирующего фактора. Поэтому следует обращать внимания на следующие моменты:
- при уборке дома предпочтение нужно отдавать гипоаллергенным бытовым средствам;
- во время цветения растений стараться избегать контакта с ними;
- специальная диета, при которой исключаются из рациона сильные аллергенные продукты (цитрусовые, шоколад, кофе, клубника);
- делать частые проветривания помещения;
- пользоваться только качественной гипоаллергенной косметикой.
При исключении контакта с аллергеном и правильно подобранном лечении в короткие сроки человек полностью избавляется от проблемы.
Но не следует забывать, что не всегда удается избежать повторных контактов. В таком случае патология принимает хроническую форму, а клинические проявления будут распространяться по всему организму.
Источник
Девочки, добрый день! Помогите разобраться, на что высыпает ребенка, предложите свои варианты. Может с вашей помощью получится докопаться до истины? Очень прошу, прочитайте до конца!!!
СЫПЬ (не чешется): красная шершавая обширно на пузике, несколько маленьких пятнышек на ручках, на бедрах, большая красная выпуклая на правой голени, такая же, но поменьше — на левой. На щечках у ушей чуть-чуть, по линии шапки.
Ребенок на ГВ. Прикорм начат в 6,5 мес. Сыпь стала появляться где-то в 7,5 мес.
До этого момента думала, что у нас исключительно пищевая аллергия, пока на днях не прочитала статью Комаровского про аллергический дерматит и не посмотрела пару его передач. Так вот, он говорит, что часто мамы аллергиков зациклены на пищевом раздражителе, а по факту раздражитель контактный, и если ребенка сыпет, нужно заглянуть под подгузник: чистая кожа под подгузом говорит о том, что аллерген нужно искать в окружающей среде, т.к. пищевой выйдет сыпью еще и на попе. И тут я засомневалась. Под подгузником у нас всегда чисто, никаких шелушений и покраснений. По фото это видно (линия подгузника чуть ниже пупка).
Доводы ЗА ПИЩЕВУЮ аллергию:
— появилась где-то недели через 3-4 после введения прикорма;
— ребенок в этот момент наращивал объемы съеденного;
— незадолго до появления сыпи испортился стул (стал непонятной жижей с зеленцой) и его частота (стал реже, раз в 2-3 дня).
Мое мнение: ферментативная система ребенка не справилась с увеличивающимися объемами новой пищи и в результате организм отреагировал высыпаниями на коже.
Доводы ПРОТИВ ПИЩЕВОЙ аллергии:
— ребенок уже месяц на чистом ГВ, а сыпь никуда не ушла! Наоборот, ее стало больше!
— я на гипоалергенной диете, о мучном, молочном, сладком, яйцах, курице и пр. даже и не мечтаю. Неделю была на одной гречке плюс свинина/индейка, далее — неделя на одной овсянке и неделя на одном рисе. Безрезультатно!!
Доводы ЗА КОНТАКТНУЮ аллергию:
— сыпь начала появляться именно на пузике (дочь тогда начинала, а сейчас продолжает, активно ползать по-пластунски), т.е. в том месте, где кожа подвергается сильному трению.
— под подгузом всё чисто, на попе и на нижней части живота сыпи нет.
Мое мнение: дочь начала ползать, пол на тот момент я мыла со средством, а вещи детские стирала стружкой хозяйственного мыла. Подумала, что кожа отреагировала на эти вещества.
Доводы ПРОТИВ КОНТАКТНОЙ аллергии:
— через недели 2-3 сыпь появилась на ручках и ножках, где нет воздействия трением;
— пол мою одной водой, замена средства для стирки результатов не принесла!
ПРЕДПРИНЯТЫЕ МЕРЫ:
— терапевт, увидев сыпь, рекомендовала перейти полностью на баночное питание (на тот момент я готовила дочке сама). Результат: сыпи стало в 2 раза больше, какахи тоже не лучше стали. Теперь на полном ГВ.
— по совету аллерголога пропили курс зиртека. Результат: сыпь чуть побелела, но никуда не ушла, ну и после прекращения всё снова стало красным.
— после перевода дочки на чистое ГВ, я пропила курс полисобра, и ей заодно подавала. Результат: вроде казалось, что помогает, но может только казалось…
— даже анализ на аллергены сдали и копрограмму. Результат: повышены IgE к кукурузе (дочь и я ее теперь не едим), копрограмма в норме (сдали уже через месяц после возвращения на ГВ, к тому моменту стул снова стал хорошим). Эозинофилы в норме, но по верхней границе.
— дома появился увлажнитель, влажность поддерживаю около 50-60%.
— купаю дочу с эмульсией Эмолиум, мажу кремом Эмолиум, дополнительных средств для купания не использую.
ХОЧУ:
— белье детское прополаскивать по 3 раза после основной стирки, вдруг поможет. Ну и снова на мыло перейти.
— наладить стул (он сейчас раз в 3-4 дня). Купила НОРМАЗЕ, а там состав! Ароматизатор сливочный, лимонная кислота! Стоит ли давать при таких высыпаниях? Свечи глицериновые нам не помогают…
ВОПРОС: что еще попробовать? На что еще может быть реакция? Был у кого-нибудь такой опыт? Чем стирать?
Позвонила сегодня аллергологу, говорит, начинать снова пить зиртек, курс 2 недели, потом отменяем и смотрим реакцию. Если снова сыпь появляется, снова начинаем пить зиртек 2 недели и т.д. Продолжать можно полгода/год! Кто-нибудь так делал?
Мамочки, помогите советом! Дочке 9 мес, а мы на ГВ до сих пор. Как прикорм начинать? Ведь из-за сыпи я и реакцию на продукт отследить не смогу, а с зиртеком тем более!
P.S. И еще!!! Вчера только мысль в голову пришла. Может ВИГАНТОЛ виноват? Накопилось? Пьем как раз с 6,5 мес по 3 капли в день по рекомендации терапевта (зубов у нас еще нет). До этого пили по 2 капли, кожа была чистой.
Дочитавшим до конца, спасибо за внимание!
Источник

- Что такое пищевая аллергия
- Пищевая аллергия: симптомы
- Как отличить пищевую аллергию
- Причины пищевой аллергии
- Кто входит в группу риска
- Виды пищевой аллергии
- Диагностика пищевой аллергии
- Как лечить пищевую аллергию
- Пищевые аллергии у детей
Что такое пищевая аллергия
К жалобам человека на непереносимость того или иного продукта нужно относиться внимательно. Пищевая аллергия — аномальная чувствительность организма к безопасным для здоровья продуктам. При таком состоянии в крови вырабатывается огромное количество антител, иными словами, наблюдается повышенная активность иммунных сил. Впоследствии безвредный белок не усваивается организмом, а воспринимается как опасный компонент. Это приводит к формированию стойкой защитной реакции.
Возникли вопросы — проконсультируйтесь с врачом
Для записи на консультацию звоните по телефонам или заполните форму обратной связи:
(050) 301-99-26
(067) 446-11-79
Далеко не у каждого человека существует склонность к аллергии на пищу. Предрасположенность организма к подобным проявлениям зависит от того, насколько иммунитет устойчив по отношению к особым веществам — аллергенам. Пищевые аллергии характеризуются как аномальная реакция защитных механизмов на вещества, попадающие в ЖКТ вместе с продуктами питания. При аллергии пищевой страдают не только органы пищеварения, но и кожные покровы — развивается дерматит, нередко появляются высыпания. Пищевая аллергия встречается чаще у мужчин, чем у женщин.
Пищевая аллергия: симптомы
Проявления пищевой аллергии наблюдаются через небольшой промежуток времени после контакта с раздражителем. В тяжелых случаях симптомы возникают практически моментально. У пациентов с острой формой пищевой аллергии симптомы появляются сразу же при прикосновении к аллергенному продукту или при вдыхании его запаха.
Симптомы пищевой аллергии у взрослых:
- свистящее дыхание;
- хрипы и одышка;
- зуд в гортани;
- отечность горла;
- крапивница;
- многочисленные высыпания;
- болезненные ощущения во рту;
- беспричинный кашель.
Острые проявления пищевой аллергии заключаются в нарушении пищеварительной функции. У больного возникает тошнота, иногда с сильной рвотой. Стул становится жидким и многократным. Очень часто такие признаки пищевой аллергии воспринимаются человеком как бытовое отравление.
Симптомы пищевой аллергии проявляются и в болезненных ощущениях в области живота, повышенном газообразовании, коликах. Кожные проявления — крапивница, атопический дерматит. В особо тяжелых случаях начинается экзематозное воспаление. Опасность для здоровья и жизни представляет такое осложнение, как анафилактический шок. У пострадавшего наблюдаются признаки дисфагии и отечности глотки, возникает невыносимый зуд по всему телу, нарушается ритм дыхания, появляется одышка. При несвоевременно оказанной медицинской помощи пациенту с острым шоковым состоянием возможен летальный исход.
Как отличить пищевую аллергию
Некоторые заболевания у детей имеют схожие симптомы с пищевой аллергией. Ниже представлены основные отличительные особенности протекания болезней, симптоматика которых схожа с проявлениями пищевой аллергии.
- Скарлатина — лихорадка, боль в горле при глотании, обильная точечная алая сыпь. Локализация — грудь, шея, спина. Через несколько дней сыпь заметна по всему телу, при этом носогубный треугольник остается белым.
- Корь — насморк с обильными желто-зелеными и белыми выделениями, очень крупная и яркая сыпь, резь в глазах, снижение аппетита, высокая температура. Сначала выступают папулы на лице и за ушами, потом на теле и руках, ногах.
- Потница — слегка выступающие маленькие узелки, раздражение кожи.
- Розеола — резкий скачок температуры, на 3-й день температура падает. При снижении температуры появляется розово-красная сыпь. В течение недели покраснения бесследно исчезают.
При возникновении сыпи у ребенка, снижении аппетита, повышении температуры обратитесь к врачу за консультацией. Следует пройти ряд диагностических исследований (кожные пробы или исследование крови) с целью определения заболевания и своевременного назначения лечения.
Контактная аллергия (контактно-аллергический дерматит) возникает в результате контакта кожи с аллергенами. Как правило, диагностируется аллергия на средства гигиены, пыль, шерсть домашних животных, бытовую химию, синтетические ткани. Основное отличие контактной от пищевой формы — для контактной формы характерны локализованные поражения. При пищевой аллергии сыпь образуется по всему телу. Довольно часто при контактной аллергии пораженная область кожного покрова напоминает форму предмета, с которым человек контактировал. При контактной аллергии довольно часто возникают пузыри, заполнены прозрачной жидкостью. Когда пузыри лопаются, заметны мокнущие дефекты кожи, впоследствии пораженная область засыхает, покрывается плотной корочкой.
Проявления пищевой аллергии у взрослых также разнообразны: диарея или запор, насморк или кашель, сонливость или бессонница. Именно поэтому по симптоматике невозможно отличить пищевое отравление, ОРЗ от пищевой аллергии, потребуется консультация врача-аллерголога и гастроэнтеролога, комплексное обследование, сдача анализов и прохождение специальных диагностических исследований.
Причины пищевой аллергии
Пищевая аллергия наследственно передается ребенку от родителей. Как правило, если у матери или отца диагностирована патология, у малыша она тоже возникает. Если заболеванию подвержены оба родителя, риск его развития у ребенка возрастает в два раза. При этом малыш может страдать гиперчувствительностью и по отношению к другим продуктам. В таком случае рассматривается перекрестный тип аллергии. Если у матери или отца ребенка непереносимость фасоли, у детей патологическое состояние с высокой вероятностью проявится и на другой вид бобовых. Аллергены, содержащиеся в некоторых пищевых продуктах, по своим свойствам напоминают гистамин, находящийся в пыльце. Поэтому люди с аллергией на полынь нередко страдают от непереносимости цитрусовых, перца и моркови.
Как правило, аллергия проявляется на следующие растительные продукты: кукуруза, банан, имбирь, бобовые, яблоки/груши, ваниль, томаты, баклажаны, арбуз/дыня, гранат, можжевельник, каштан, фундук. Пищевая аллергия гораздо реже связана с продуктами животного происхождения, однако она не менее опасна. Аномальную реакцию организма у аллергиков вызывают морепродукты, гусиные и куриные яйца, мясо птицы, телятина, ветчина, оленина, коровье молоко, сыр, кальмары, устрицы, мидии, гребешки.
Кто входит в группу риска
В группу риска входят люди, в семье которых кто-то из близких родственников страдает аллергическими болезнями. Распространенные аллергические заболевания:
- бронхиальная астма;
- атопический дерматит;
- крапивница;
- аллергический ринит;
- сенная лихорадка.
Ученые считают, что антиген проникает в организм плода через плаценту в комплексе с IgE-антителами матери. Следовательно, рассматривается вероятность приобретения организмом специфической повышенной чувствительности к определенным веществам еще в утробном периоде. Такая ситуация возможна, когда беременная женщина употребляет в избыточном количестве высокоаллергенные продукты, пьет слишком много коровьего молока.
Виды пищевой аллергии
Патологическое состояние, связанное с непереносимостью пищи, объясняется несколькими факторами.
- Психогенные реакции. Подобные состояния распространены среди людей, стремящихся к потере лишнего веса, а также среди людей, подверженных стрессам и нервным перенапряжениям. Наблюдается головная боль, слабость, тошнота вплоть до рвоты после приема определенных блюд. После такой симптоматики человек отказывается употреблять пищу. При недостаточном поступлении белков в организм наблюдается снижение уровня этого органического вещества, также возможна железодефицитная анемия. Многие девушки доводят себя до анорексии, отказываясь употреблять пищу в необходимом количестве. В таком случае требуется консультация психиатра.
- Дефицит ферментов. У некоторых людей присутствует врожденная непереносимость молочных продуктов. Пищеварительные органы попросту не в состоянии справиться с такой пищей, что связано с дефицитом лактазы. Симптоматика — диарея и выраженный метеоризм. Реже фиксируется дефицит сахаразы, который проявляется диареей. Кишечный инфантилизм характеризуется нарушением кишечного всасывания. Синдром целиакии диагностируется посредством эндоскопии с биопсией и серодиагностикой. Состояние человека нормализуется после исключения из рациона злаков, которые содержат глютен.
- Псевдоаллергические реакции возможны при наличии недугов желудочно-кишечного тракта. Нарушение функций слизистой оболочки кишечника приводит к реакциям, которые напоминают по симптоматике аллергические проявления. При этом анализы крови на количество аллергических антител класса IgE определяют, что показатели соответствуют норме. Псевдоаллергическую реакцию могут вызвать блюда из рыбы, относящейся к семейству скумбриевых, красители и вкусовые добавки, которых очень много в различных цветных газированных напитках, сладостях. Возможны приступы удушья, резкое падение давления, отек лица, сильная головная боль, зуд и гиперемия кожных покровов, диарея, болезненные ощущения в области живота.
- Истинная пищевая аллергия у взрослых встречается менее чем у 2 % населения. Основная причина такого вида аллергии на пищевые продукты — наследственность. Иными словами, у человека на генном уровне нарушены иммунологические механизмы, что приводит к гиперчувствительности.
Диагностика пищевой аллергии
Для начала врач-аллерголог собирает анализ, проводит беседу с пациентом, расспрашивая об особенностях развития аллергии, симптомах, наличии подобных болезней у родственников больного. Далее показано комплексное обследование пациента (клинический анализ крови и мочи, биохимический анализ крови).
Различают несколько основных способов диагностики пищевой аллергии. Для первоначальной диагностики используются два метода — исследование крови или кожные пробы. Провакационные тесты назначаются только по строгим показаниям, если первые два способа не дали результатов.
- Исследование специфических антител Ig E — исследование на антитела крови пациента. Кровь берется из вены.
- Прик-тестирование или скарификационный тест (кожные пробы) — безболезненные методики. Прик-тестирование — кожу предплечья обрабатывают спиртом, после этого легкими уколами наносятся капли аллергены. При скарификационном тесте через капли аллергенов врач наносит небольшие царапины на коже. За один раз ставится не более 15 проб. Если наблюдаются покраснения или отек, диагностируется аллергия на предполагаемый аллерген.
- Провакационные тесты — назначаются в случае неэффективности первых двух методов диагностики. Аллерген вводится непосредственно в организм человека, после этого оценивается реакция. Методика назначается только по строгим показаниям.
Как лечить пищевую аллергию
Если вы находитесь в группе риска, не стоит экспериментировать с блюдами, которые никогда не пробовали. Всегда внимательно изучайте этикетки пищевых продуктов. Употребляйте в пищу только свежие или термически обработанные овощи и фрукты, откажитесь от консервированной или высушенной пищи. Если после приема какого-то блюда у вас появилась сыпь, насморк или другие симптомы, обратитесь за консультацией к врачу-аллергологу. Врач проведет осмотр, уточнит жалобы, назначит анализ на аллергопробы. При подтверждении диагноза доктор выпишет лекарства от пищевой аллергии.
Лечение пищевой аллергии основывается на методиках, способствующих восстановлению работы желудка и кишечника, а также нормализации кишечной микрофлоры. Важный аспект терапии — стимуляция защитных сил организма таким образом, чтобы они начали самостоятельно бороться с аллергеном. Это способствует естественному выведению гистамина. Все зависит от формы и стадии недуга. Врач-аллерголог назначает антигистаминные и противовоспалительные медикаментозные препараты. При острой форме такой терапии недостаточно, поэтому в лечебный курс включаются глюкокортикоиды. Если диагностирована истинная пищевая аллергия, диетолог назначает специальную гипоаллергенную диету.
Лекарственные препараты от пищевой аллергии целесообразно применять только в период обострения аллергии. Не занимайтесь самолечением, медикаменты от пищевой аллергии должен назначать только врач-аллерголог.
Рассмотрим цепочку основных действий, которая ответит на вопрос, как вылечить пищевую аллергию.
- Врач проводит комплексную диагностику с целью определения раздражителя, после чего изучает и анализирует полученные результаты.
- После выявления причины недуга аллерголог назначает пациенту ферментные и антигистаминные препараты, составляет рекомендованную диету.
- При необходимости пациент отправляется на консультацию к эндокринологу.
Пищевые аллергии у детей
При наследственной патологии симптомы аллергии проявляются уже в первые годы жизни. Нередко гиперчувствительность иммунной системы связана с ее неустойчивостью. При подобных обстоятельствах заболевание становится менее агрессивным по мере взросления малыша вплоть до полного исчезновения.
У родителей сразу же возникает вопрос, что делать при пищевой аллергии. Крайне важно с особым вниманием отнестись к рациону ребенка. Для начала следует разобраться с этиологией патологии (причиной ее развития). К тому же нужно придерживаться простого, но важного правила — новые пищевые продукты рекомендуется вводить в меню небольшими порциями. Непереносимость продуктов питания у малышей встречается гораздо чаще, чем у взрослых. Это обусловлено функциональной незрелостью пищеварения и иммунитета.
Симптомы пищевой аллергии у детей — частое чиханье, насморк, покраснение кожных покровов. Лечение пищевой аллергии у детей заключается в назначении элиминационной диеты — исключаются пряности, яйца, продукты, которые содержат добавки, красители и консерванты, сыры, газированные напитки, орехи, клубника, морепродукты, соления. Также следует временно исключить продукты питания, которые вызывают аллергические проявления. У грудничков, помимо вышеописанных симптомов, повышенное газообразование, нарушение стула. У искусственно вскармливаемых малышей в некоторых случаях появляется аллергия на смесь. Состав многих смесей включает коровье молоко или сыворотку, белок которых по своей природе — сильный аллерген. Симптомы пищевой аллергии у детей при таких условиях заметны невооруженным глазом — появляются обильные высыпания на теле и лице, возникает сухой кашель, запор, заложенность носа, дерматиты, энтерит.
Лечение пищевой аллергии у детей заключается в применении другой смеси. Малыша нужно показать педиатру. На прилавках магазинов найти различные смеси с пробиотиками не составит труда. Врачи назначают и уникальные смеси, в состав которых входит козье молоко или соевая смесь. У многих детей младше года распространена аллергия на яйца. Симптомы пищевой аллергии у детей на яйца (яичный белок) — крапивница, нарушение пищеварения. При игнорировании симптомов развивается астма или диффузный нейродерматит. Лекарство от пищевой аллергии — десенбилизирующие препараты.
Стоит учесть, что гормональные и антигистаминные препараты не устраняют недуг, а лишь скрывают симптоматику. При отмене медикаментов аллергия появится вновь. Как правило, врач-аллерголог назначает аллерген-специфическую иммунотерапию. Но родители должны контролировать состояние ребенка и периодически обследоваться у детского врача-аллерголога.
Источник
