Лекарственная аллергия этиология и патогенез
Развитию лекарственной аллергии всегда предшествует период сенсибилизации организма. В дальнейшем в основе патогенеза лекарственной аллергии могут лежать все четыре типа аллергических реакций (по Gell-Coombs). Причем нет четкой взаимосвязи между химической структурой лекарственного препарата и типом вызываемой им аллергической реакции: препарат может вызывать любой из четырех типов аллергического повреждения или несколько из них. В зависимости от вида реакции клинические проявления возникают немедленно до 2 часов (I тип), отсроченно — через 6-8 часов (II и III типы) или замедленно — через 48-72 часа (IV тип). Согласно современной классификации аллергических реакций, выделяют IgE-зависимые (I тип) и IgE-независимые реакции, к которым относят II, III и IV типы реакций (Gell-Coombs, 1968).
Анафилактические реакции (I тип) возникают чаще на белковые препараты, антибиотики. Под влиянием аллергена активизируются Th2-го типа и синтезируют ИЛ-4, ИЛ-10, стимулирующие В-лимфоциты к выработке специфических IgE. Последние связываются с Fcе-RI рецептором тучных клеток и при повторном контакте с аллергеном происходит немедленная реакция с дегрануляцией тучных клеток и высвобождением медиаторов воспаления (гистамина, серотонина и др.). По первому типу протекают анафилактический шок, приступ бронхиальной астмы, аллергический ринит, крапивница и отек Квинке.
Цитотоксические реакции (II тип) развиваются чаще на антибиотики, диуретики, препараты крови. При этой реакции специфические IgG и IgM, взаимодействуя с аллергеном, фиксированным на клеточных мембранах, активируют систему комплемента с образованием цитотоксического мембраноатакующего комплекса. По этому типу развиваются синдром Стивенса-Джонсона, Лайелла, аллергические цитопении.
Иммунокомплексные реакции (III тип) возникают на сыворотки, антибиотики, диуретики, сульфаниламиды, барбитураты. Эти реакции связаны с образованием в большом количестве циркулирующих иммунных комплексов антиген-антитело, частично откладывающихся в базальной мембране эндотелия, что приводит к активации белков комплемента и развитию аллергического воспаления. Поражаются органы, богатые капиллярами (кожа, легкие, почки). Это клинически проявляется сывороточной болезнью, васкулитом, нефритом.
Замедленные (Т-клеточные) реакции (IV тип) чаще развиваются на прием антибиотиков, анестетиков, сульфаниламидов, фенотиазинов. При этой форме аллергии главную роль играют сенсибилизированные Т-лимфоциты, несущие специфические рецепторы к аллергену. Т-лимфоциты продуцируют различные цитокины (Ил-4, Ил-5, гамма-интерферон и др.), что вызывает клеточную инфильтрацию и воспаление. Клинически это проявляется контактным дерматитом, инфильтратами в различных органах и тканях.
Как правило, в патогенезе лекарственной аллергии прослеживаются смешанные реакции, а не один конкретный механизм. Например, анафилактический шок может развиваться как по I типу, так и III типу аллергических реакций.
В развитии псевдоаллергических реакций основную роль играют следующие механизмы:
1. гистаминовый механизм, характеризующийся повышением его концентрации (аналог I типа):
- по типу гистаминолиберации — прямое воздействие лекарств на тучные клетки с их дегрануляцией;
- нарушение механизмов инактивации гистамина на фоне терапии противотуберкулезными препаратами, аналгетиками;
- при поступлении гистамина с пищей;
- при дисбактериозе в результате повышенного его образования кишечной флорой из гистидина;
2. механизм, связанный с нарушением активации системы комплемента (аналог III типа) под влиянием бактерий, декстранов, холода и т. д.;
3. механизм, обусловленный нарушением метаболизма арахидоновой кислоты, что приводит к активации кининов с развитием крапивницы и отеков, бронхоспазма;
4. P-i концепция объясняет некоторые варианты неиммунных реакций на лекарственное вещество. Химически инертное лекарство, не способное ковалентно связаться с белком, может связываться с определенными иммунными рецепторами. Эти взаимодействия лекарства с рецепторами могут при некоторых обстоятельствах активировать специфические иммунные клетки. Эта реакция «имитирует» специфический иммунный ответ и может вызвать некоторые необычные клинические и иммунологические последствия.
Еще одна гипотеза объясняет возможность клеточного неиммунного ответа на медикаменты. Лекарства быстро проникают в ткани и в высокой концентрации обнаруживаются в коже (при приеме антигистаминных средств кожная чувствительность к гистамину падает уже через 1 час после приема). В то же время известно, что в коже находится множество Т-лимфоцитов (1 000 000 на 1 кв. см) в непосредственной близости с дендритными клетками (антигенпрезентирующие клетки, способные экспрессировать белки главного комплекса гистосовместимости 2-го класса). Некоторые Т-клеточные рецепторы случайно связываются с лекарственной молекулой. При этом небольшое число Т-лимфоцитов демонстрирует снижение числа и активности Т-клеточных рецепторов. Одновременно небольшое число Т-лимфоцитов индуцируется к продукции цитокинов и пролиферации (активируется). Клинически это может проявляться реакциями, напоминающими аллергические реакции замедленного типа (дерматит, гранулема).
________________
Вы читаете тему:
Современные представления о лекарственной аллергии (Артишевский С. Н., Барановская Т. В., Борушко А. И. Белорусская медицинская академия последипломного образования. «Медицинская панорама» № 9, октябрь 2009)
- Понятие о лекарственной аллергии.
- Этиология.
- Патогенез.
- Классификация. Генерализованные поражения.
- Кожные проявления.
- Диагностика. Лабораторные методы (in vitro).
- Методы диагностики in vivo.
- Лечение лекарственной аллергии.
- Неотложная помощь при анафилактическом шоке.
- Профилактика.
Источник
Основные
причины развития аллергии к лекарствам:
наследственная,
генетически обусловленная
предрасположенность;наличие других
видов аллергии (бактериальной, пыльцевой,
пищевой и др.);повторное или
длительное применение больными
лекарственных препаратов (следует
помнить, что больные могут не знать о
том, что они уже получали данный препарат,
например, при употреблении в пищу мяса,
содержащего пенициллины);применение
депо-препаратов (например, бициллин);одновременное
назначение большого числа лекарственных
препаратов из разных групп (полипрагмазия),
продукты метаболизма которых могут
усиливать аллергенное действие друг
друга;физико-химическая
структура, обеспечивающая высокую
сенсибилизирующую активность препарата.
Факторами,
предрасполагающими к лекарственной
аллергии, являются также переходный
возраст, беременность, менструации,
климакс, воздействие солнечной радиации,
а также различного рода эмоциональные
стрессы.
Пути введения,
дозы лекарства влияют на степень его
аллергенности. Так уровень сенсибилизации
в значительной степени зависит от
способа введения медикамента: местная
аппликация и ингаляция наиболее часто
вызывают сенсибилизацию, при внутривенном
введении она меньше, чем при внутримышечном
и подкожном.
Для антибиотиков,
в частности пенициллина, наиболее
сенсибилизирующими считаются
аппликационный (частота 5-12%), накожный
и ингаляционный (15%) способы применения,
а наименее — пероральный. Инъекционный
(1-2%) занимает промежуточное положение.
12.3. Механизмы развития лекарственной аллергии
В
развитии аллергических реакций на
лекарства могут участвовать четыре
типа иммунологических механизмовповреждения
тканей.
1. Немедленные аллергические реакции.
Клинические
проявления этих реакций – крапивница,
отек Квинке, бронхоспазм, анафилактический
шок и другие анафилактические реакции.
Эти реакции развиваются в течение 30
минут после введения препарата и
обусловлены аллергическими реакциями
I
типа с участием специфических антител
IgE
и клеточно-опосредованных
медиаторов ранней и поздней
фазы
(гистамин, серотонин, субстанция
анафилаксии, хемотаксические
факторы,
простагландины, лейкотриены).
Развиваются на многие препараты, но на
1 месте –
пенициллины.
Анафилактоидные
реакции сходны с анафилактическими, но
развиваются без участия иммунных
механизмов. Выброс медиаторов происходит
в результате прямого воздействия
лекарства на тучные клетки или базофилы.
Их чаще вызывают рентгеноконтрастные
вещества, местные анестетики, аспирин
и др.
2. Цитотоксические иммунопатологические реакции.
Обычно
это гематологические
реакции
(гемолитическая анемия, лейкопения,
тромбоцитопения).
Самый
распространенный вариант реакции — на
пенициллин. У больных образуется
значительное количество IgG-антител
к пенициллину,
который способен сорбироваться на
эритроцитах. В этой ситуации в результате
введения пенициллина происходит
взаимодействие Аг (пенициллин) с АТ и
активацией комплемента, в результате
происходит лизис эритроцитов, и как
следствие – гемолитическая анемия.
Аналогично
формирование тромбоцитопений и
агранулоцитозов. Участвуют IgG,
IgM
– специфические, лекарство (чаще
антибиотики, сульфаниламиды) и комплемент.
Еще
одним из вариантов с участием
цитотоксических реакций является
лекарственное поражение почек –
интерстициальные
нефриты. При
интерстициальном нефрите, вызванном
метициллином, определяются антитела
IgG
к базальной мембране почечных канальцев.
С помощью иммунофлюоресцентного метода
выявлены IgG,
C3
и антигенные детерминанты метициллина.
Сходные изменения происходят при
интерстициальном нефрите, вызванном
фенотоином.
Соседние файлы в предмете Иммунология
- #
- #
Источник

Лекарственная аллергия – это гиперчувствительность к определенным лекарственным препаратам, характеризующаяся развитием иммунной реакции в ответ на повторное проникновение в организм даже минимального количества аллергена. Проявляется симптомами поражения кожных покровов, бронхолегочной системы и других внутренних органов, кровеносных сосудов и суставов. Возможны системные аллергические реакции. Диагностика основана на сборе анамнеза, осмотре, данных лабораторных исследований и кожных тестов. Лечение – удаление проблемного лекарственного средства из организма, антигистаминные препараты, глюкокортикоиды, поддержание кровообращения и дыхания при системных реакциях, АСИТ.
Общие сведения
Лекарственная аллергия – развитие аллергических и псевдоаллергических реакций при введении в организм медикаментозных средств. По данным статистики, от 1 до 3% используемых в медицинской практике лекарственных препаратов могут приводить к развитию аллергии. Чаще всего гиперчувствительность развивается к антибиотикам пенициллинового ряда, нестероидным противовоспалительным средствам, местным анестетикам, вакцинам и сывороткам. В основе патогенеза лежат аллергические реакции немедленного и замедленного типа, а также иммунокомплексные и цитотоксические реакции. Основные клинические проявления – кожная сыпь по типу крапивницы, эритемы и контактного дерматита, ангиоотек, системные аллергические реакции (лекарственная лихорадка, сывороточная болезнь, системные васкулиты, анафилаксия). Чаще лекарственная аллергия встречается у взрослых в возрасте от 20 до 50 лет, среди них около 70% составляют женщины. Летальный исход, как правило, обусловлен развитием анафилактического шока и синдрома Лайелла.
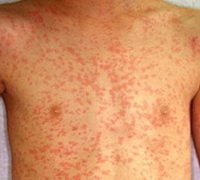
Лекарственная аллергия
Причины
Лекарственная аллергия может отмечаться на любой медикамент, при этом различают полноценные антигены с наличием белковых компонентов (препараты крови, гормональные средства, высокомолекулярные препараты животного происхождения) и частичные (неполноценные) антигены – гаптены, приобретающие аллергенные свойства при контакте с тканями организма (альбуминами и глобулинами сыворотки крови, тканевыми белками проколлагенами и гистонами).
Перечень лекарственных препаратов, способных вызвать аллергическую реакцию, очень широк. Это, прежде всего, антибиотики (пенициллины, цефалоспорины, тетрациклины, аминогликозиды, макролиды, хинолоны), сульфаниламиды, анальгетики и нестероидные противовоспалительные средства, сыворотки и вакцины, гормональные препараты, местноанестезирующие средства, ингибиторы АПФ и другие лекарственные вещества.
Патогенез
При введении в организм проблемного медикамента развивается одна из разновидностей иммунных реакций: немедленного, замедленного типа, цитотоксическая, иммунокомплексная, смешанная или псевдоаллергическая.
- Реакция немедленного типа характеризуется образованием антител изотипа IgE при первом попадании аллергена в организм и фиксацией иммуноглобулинов на тканевых тучных клетках и базофилах крови. Повторный контакт с лекарственным антигеном запускает процесс синтеза и усиленного выброса медиаторов воспаления, развитие аллергического воспаления в пораженных тканях или во всем организме. По такому механизму обычно протекает лекарственная аллергия на пенициллин, салицилаты и сыворотки.
- При цитотоксических реакциях в качестве клеток-мишеней используются форменные элементы крови, клетки эндотелия сосудов, печени и почек, на которых фиксируется антиген. Затем происходит взаимодействие антигена с антителами класса IgG и IgM, включение в реакцию комплемента и уничтожение клеток. При этом отмечается аллергическая цитопения, гемолитическая анемия, поражение соединительной ткани и почек. Такой патологический процесс нередко возникает при употреблении фенитоина, гидралазина, прокаинамида и других медикаментов.
- Развитие иммунокомплексных реакций происходит при участии всех основных классов иммуноглобулинов, которые образуют с антигенами циркулирующие иммунные комплексы, фиксирующиеся на внутренней стенке кровеносных сосудов и приводящие к активации комплемента, повышению проницаемости сосудов, возникновению системного васкулита, сывороточной болезни, феномена Артюса-Сахарова, агранулоцитоза, артритов. Иммунокомплексные реакции могут встречаться при введении вакцин и сывороток, антибиотиков, салицилатов, противотуберкулезных средств и местных анестетиков.
- Реакции замедленного типа включают фазу сенсибилизации, сопровождающуюся образованием большого количества T-лимфоцитов (эффекторов и киллеров) и разрешения, наступающую через 1-2 суток. Патологический процесс при этом проходит иммунологическую (распознавание антигенов сенсибилизированными T-лимфоцитами), патохимическую (производство лимфокинов и активация клеток) и патофизиологическую (развитие аллергического воспаления) стадии.
- Псевдоаллергические реакции протекают по схожему механизму, только иммунологическая стадия при этом отсутствует, а патологический процесс сразу начинается с патохимической стадии, когда под действием медикаментов-гистаминолибераторов происходит интенсивный выброс медиаторов аллергического воспаления. Псевдоаллергию на лекарства усиливает употребление продуктов с повышенным содержанием гистамина, а также наличие хронических заболеваний пищеварительного тракта и эндокринных расстройств. Интенсивность псевдоаллергической реакции зависит от скорости введения и дозы препарата. Чаще псевдоаллергия встречается при использовании некоторых кровезаменителей, йодсодержащих веществ, используемых для контрастирования, алкалоидов, дротаверина и других препаратов.
Следует учитывать, что одно и то же лекарственное средство может вызывать как истинную, так и ложную аллергию.
Симптомы лекарственной аллергии
Клинические симптомы лекарственной аллергии многообразны и включают более 40 вариантов поражения органов и тканей, встречающихся в современной аллергологии. Чаще всего отмечаются кожные, гематологические, респираторные и висцеральные проявления, которые могут быть локализованными и системными.
Аллергические поражения кожных покровов чаще проявляются в виде крапивницы и ангионевротического отека Квинке, а также аллергического контактного дерматита. Несколько реже отмечается возникновение фиксированной эритемы в виде одиночных или множественных бляшек, пузырей или эрозий в ответ на использование салицилатов, тетрациклинов и сульфаниламидов. Наблюдаются и фототоксические реакции, когда поражение кожи возникает при воздействии ультрафиолетового излучения на фоне употребления некоторых анальгетиков, хинолонов, амиодарона, аминазина и тетрациклинов.
В ответ на введение вакцин (от полиомиелита, БЦЖ), антибиотиков пенициллинового ряда и сульфаниламидов может отмечаться развитие многоформной экссудативной эритемы с появлением на коже кистей и стоп и на слизистых оболочках пятен, папул и пузырьковых высыпаний, сопровождающихся общим недомоганием, лихорадкой и болями в суставах.
Лекарственная аллергия может проявляться в виде феномена Артюса. В месте введения препарата через 7-9 дней возникает покраснение, образуется инфильтрат с последующим абсцедированием, формированием свища и выделением гнойного содержимого. Аллергическая реакция на повторное введение проблемного медикамента сопровождается лекарственной лихорадкой, при которой через несколько дней после употребления препарата появляются озноб и повышение температуры до 38-40 градусов. Лихорадка самопроизвольно проходит через 3-4 дня после отмены лекарственного средства, вызвавшего нежелательную реакцию.
Системные аллергические реакции в ответ на введение медикаментозного препарата могут проявляться в виде анафилактического и анафилактоидного шока различной степени тяжести, синдрома Стивенса-Джонсона (многоформной экссудативной эритемы с одновременным поражением кожных покровов и слизистых оболочек нескольких внутренних органов), синдрома Лайелла (эпидермального некролиза, при котором также поражаются кожа и слизистые оболочки, нарушается работа практически всех органов и систем). Кроме того, к системным проявлениям лекарственной аллергии относятся сывороточная болезнь (лихорадка, поражение кожи, суставов, лимфатических узлов, почек, сосудов), волчаночный синдром (эритематозная сыпь, артриты, миозиты, серозиты), системный лекарственный васкулит (лихорадка, крапивница, петехиальная сыпь, увеличение лимфатических узлов, нефрит).
Диагностика
Для установления диагноза лекарственной аллергии необходимо проведение тщательного обследования с участием специалистов различного профиля: аллерголога-иммунолога, инфекциониста, дерматолога, ревматолога, нефролога и врачей других специальностей. Тщательно собирается аллергологический анамнез, проводится клинический осмотр, выполняется специальное аллергологическое обследование.
С большой осторожностью в условиях медицинского учреждения, оснащенного необходимыми средствами для оказания неотложной помощи, выполняются кожные аллерготесты (аппликационные, скарификационные, внутрикожные) и провокационные тесты (назальные, ингаляционные, подъязычные). Среди них достаточно достоверным является тест торможения естественной эмиграции лейкоцитов in vivo с лекарственными средствами. В числе лабораторных тестов, применяемых в аллергологии для диагностики лекарственной аллергии, используются базофильный тест, реакция бласттрансформации лимфоцитов, определение уровня специфических иммуноглобулинов классов E,G и M, гистамина и триптазы, а также другие исследования.
Дифференциальная диагностика проводится с другими аллергическими и псевдоаллергическими реакциями, токсическим действием медикаментов, инфекционными и соматическими заболеваниями.
Лечение лекарственной аллергии
Важнейший этап лечения лекарственной аллергии – устранение негативного воздействия медикамента путем прекращения его введения, уменьшения всасывания и быстрейшего выведения из организма (инфузионная терапия, промывание желудка, клизмы, прием энтеросорбентов и т. д.).
Назначается симптоматическая терапия с использованием антигистаминных препаратов, глюкокортикостероидов, средств для поддержания функций дыхания и кровообращения. Осуществляется наружное лечение. Оказание помощи при системных аллергических реакциях проводится в условиях реанимационного отделения стационара. При невозможности полного отказа от проблемного медикамента возможна десенситизация.
Источник
