Народные средства при аллергии на антибиотики
С момента открытия антибактериальных препаратов прошло немногим меньше ста лет, но мир медицинской практики изменился коренным образом. Сегодня существует более десяти фармакологических групп, способных бороться с самыми разными патогенными микроорганизмами. Благодаря их применению хирурги получили возможность снизить количество опасных осложнений после трудных операций, терапевты за неделю поднимают на ноги пациентов со стрептококковой пневмонией, акушеры-гинекологи не испытывают беспокойства за здоровье новоиспеченных матерей, выписываемых из стационара после достаточно сложных родов. Появление лекарств, умеющих уничтожать болезнетворные микроорганизмы, стало прорывом не только для медицинской науки, но и для всего человечества. Однако, к сожалению, у некоторых пациентов развивается аллергия на антибиотики, сводящая на нет все положительные свойства, создающая препятствие для использования современных схем терапии. Она может быть чрезвычайно опасной, поэтому стоит иметь представление об основных симптомах и причинах развития чувствительности.
Какие антибиотики вызывают аллергию?
Реакции индивидуальной непереносимости, обусловленные иммунопатологическими механизмами, развиваются в ответ на прием препаратов из разных групп:
- пенициллины;
- фторхинолоны;
- тетрациклины;
- цефалоспорины;
- макролиды и др.
Чаще всего нарушения вызывает пеницилиновый ряд, однако это объясняется не только потенциальной аллергической опасностью препаратов, но и распространенностью их применения.
Наиболее предпочтительными антибиотиками для людей, страдающих непереносимостью, считаются макролиды, однако как и с любыми другими лекарствами, все индивидуально. Вероятность реакции зависит не только от состава и качества препарата, но и от контактного организма, в который вводится активное вещество.
Причины
Аллергия на антибиотики развивается неожиданно для пациента и может быть связана:
- С истинной иммунологической чувствительностью (сенсибилизацией).
- С интоксикацией в результате передозировки.
- С реакцией, обусловленной метаболическими изменениями, ферментопатиями.
Поскольку клинически непереносимость проявляется одинаково, сложно на этапе объективного осмотра и тем более самостоятельно в домашних условиях судить о том, вовлечена ли в патологический процесс иммунная система. Так называемые псевдоаллергии встречаются достаточно часто; точный подсчет случаев развития сложен, поскольку не все пациенты обращаются к врачу сразу же и не всегда проводится углубленная диагностика.
Существует несколько факторов риска развития непереносимости антибактериальных препаратов:
- наследственная предрасположенность;
- длительный прием лекарств, в том числе противомикробных;
- наличие бронхиальной астмы, ринита, дерматита, патологий желудка и кишечника;
- грибковые инфекции (микозы);
- продолжительный курс лечения антибиотиками, особенно в высоких дозах или сочетаниях.
При истинной аллергии вырабатываются специфические антитела – это белковые комплексы, присутствие которых в организме можно обнаружить с помощью методов лабораторной диагностики.
В случае «ложной» реакции их нет, и эпизод чувствительности может развиваться уже после первого применения лекарственного средства, тогда как при иммунной форме – только при повторном приеме.
Как проявляется аллергия на антибиотики?
 Исследователи и практические врачи описали множество вариантов течения. Затрагивается не только кожа, но и слизистые оболочки, разные функциональные системы организма. Реакция может быть:
Исследователи и практические врачи описали множество вариантов течения. Затрагивается не только кожа, но и слизистые оболочки, разные функциональные системы организма. Реакция может быть:
- Немедленной. Первые признаки появляются уже через несколько минут/часов после приема препарата.
- Отсроченной. Нарушения отмечаются в период от суток до нескольких недель с момента начала терапии.
Наиболее опасными считаются реакции немедленного типа – отек Квинке, крапивница, анафилактический шок. Риск связан с дыхательной недостаточностью из-за бронхоспазма и сужения просвета для прохождения воздуха, нарушением функций сердечно-сосудистой системы и адекватного кровообращения.
Дерматологические проявления
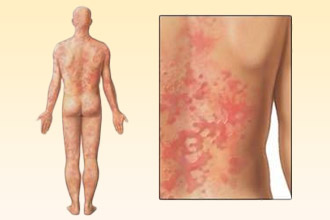
Сыпь от антибиотиков – распространенный симптом. Она не имеет конкретных специфических признаков и может выглядеть как:
- пятно;
- узелок;
- пузырь;
- волдырь и др.
Они появляются на коже, как правило, внезапно, особенно при крапивнице, для которой характерен интенсивный зуд, отек и формирование волдырей – мелких и крупных, фарфорового и розоватого оттенка. На фоне возникновения сыпи вероятно повышение температуры тела, причем до фебрильных цифр (38–39°C), присоединение отека Квинке в области губ, щек, наружных половых органов.
Синдром Стивенса-Джонсона
 В начальном периоде развития наблюдаются неспецифические проявления, напоминающие инфекцию:
В начальном периоде развития наблюдаются неспецифические проявления, напоминающие инфекцию:
- Общая слабость.
- Боль в суставах, мышцах.
- Насморк.
- Отсутствие аппетита.
- Лихорадка.
Спустя несколько часов на теле больного (в том числе на слизистых оболочках) появляется разнообразная сыпь: пятна, пузырьки, узелки, пустулы (гнойнички), геморрагии (мелкие кровоизлияния), которая за короткий период времени преобразуется в плоские, при этом округлые пузыри – они имеют значительные размеры (достигают нескольких сантиметров в диаметре), сливаются между собой. Внутри содержится серозная жидкость, позже становящаяся кровянистой, гнойной; она легко изливается наружу, поскольку элементы имеют хрупкие тонкие стенки и разрушаются с образованием эрозий, покрытых серыми корками. Кроме пузырей, отмечаются красно-синие кольцевидные высыпания. Заболевание протекает с общей интоксикацией, длится около 3 недель, может сопровождаться миокардитом, плевритом и другими патологиями.
Синдром Лайелла
Поражение кожи называют «аллергическим ожогом», поскольку затрагиваются все слои эпидермиса, в результате чего он в буквальном смысле отслаивается. Первичные симптомы представлены:
- лихорадкой;
- слабостью;
- сонливостью;
- жаждой.
Характерный начальный признак синдрома Лайелла – резкое повышение чувствительности кожи и слизистых оболочек вплоть до выраженной болезненности, ощущение жжения, покалывания, «ползания мурашек».
Сыпь вначале выглядит как пятна, затем превращается в пузыри, чаще всего появляется в первую очередь во рту. Элементы сливаются между собой, возникают участки отслойки эпидермиса (в том числе по типу «носков» и «перчаток» на ногах и руках), после чего образуются ярко-красные, очень болезненные эрозии. При надавливании пузыри увеличивают свою площадь, обнажившиеся зоны – кровоточат. Течение заболевания нередко осложняется инфицированием и сепсисом.
Респираторные расстройства
Развиваются в результате возникновения:
- бронхоспазма;
- отека Квинке в области гортани.
Реакция на антибиотики характеризуется:
- Заложенностью носа с выделением жидкой слизи, чиханием.
- Ощущением нехватки воздуха вплоть до удушья.
- Паникой, потливостью, головокружением.
- Одышкой (при бронхоспазме с затруднением выдоха).
- Кашлем (приступообразным, с сухими свистящими хрипами, при отеке Квинке – «лающим»).
Сужение просвета для прохождения воздуха сопровождается также нарастающей осиплостью голоса. При любом варианте дыхательных нарушений возникает синюшность кожных покровов, особенно она заметна в участке носогубного треугольника.
Другие симптомы
Аллергическая реакция на антибиотики может проявляться также поражением:
- Почек. Нефрит характеризуется общей слабостью, болью в области поясницы, появлением белка в моче; вероятно также обнаружение эритроцитов.
- Печени. Сопровождается желтушностью и зудом кожных покровов и слизистых оболочек, при биохимическом исследовании крови обнаруживается повышение показателей АСТ и АЛТ (ферментов группы трансаминаз).
- Желудка и кишечника. Возникает тошнота, рвота, снижается аппетит, отмечается спастическая боль в животе, диарея.
- Нервной системы. Больных беспокоит головокружение, мигрень.
- Сердца и сосудов. Появляются жалобы на общую слабость, ощущение боли за грудиной, одышка, иногда – повышение температуры тела.
- Суставов. Пациенты указывают на болезненность, мешающую активным движениям. Поражение, как правило, симметрично.
Все описанные симптомы могут объединяться между собой, поэтому формируется индивидуальная клиническая картина.
Как подтвердить диагноз?
Чтобы выяснить, является ли конкретный антибактериальный препарат аллергеном, потребуется применение комплекса методов. Давайте рассмотрим наиболее актуальные из них.
Оценка анамнестических данных
Это сбор информации о пациенте и заболевании. Этим этапом нельзя пренебрегать: если он выполнен качественно, сокращается время на дальнейшую диагностику. Проводится посредством опроса, начинается с рассказа об основных жалобах и завершается уточняющими вопросами, которые врач посчитает нужным задать.
Обязательно сообщите консультанту обо всех эпизодах аллергии на лекарства, которые вы отмечали у себя или близких родственников. Совсем не лишним будет составить до приема список препаратов, принимавшихся в последние несколько недель. Также важно упомянуть, что вы страдаете чувствительностью к бытовой пыли, шерсти животных, пищевым продуктам, уже знаете о диагнозе бронхиальной астмы или атопического дерматита.
Кожные и провокационные пробы
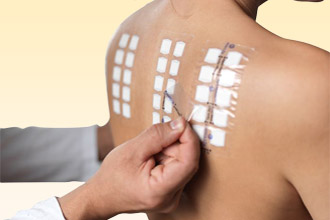 Применять их или нет для поиска причины непереносимости антибактериальных препаратов, решает врач. Однако сам по себе тест может представлять опасность для здоровья, поскольку в процессе выполнения происходит прямой контакт с провоцирующим веществом – его наносят на кожу, которую после прокалывают или царапают специальной иглой. Появление красноты, припухлости и волдыря говорит о наличии чувствительности. Пробы хороши для диагностики у пациентов, которые не переносили тяжелых реакций на лекарственный препарат, в противном случае от них стоит отказаться.
Применять их или нет для поиска причины непереносимости антибактериальных препаратов, решает врач. Однако сам по себе тест может представлять опасность для здоровья, поскольку в процессе выполнения происходит прямой контакт с провоцирующим веществом – его наносят на кожу, которую после прокалывают или царапают специальной иглой. Появление красноты, припухлости и волдыря говорит о наличии чувствительности. Пробы хороши для диагностики у пациентов, которые не переносили тяжелых реакций на лекарственный препарат, в противном случае от них стоит отказаться.
Провокационные тесты требуются для подтверждения диагноза при реакции не на сам препарат, а на его метаболиты, образующиеся после поступления в организм.
Они проводятся не ранее чем через месяц с момента обострения. Не выполняются больным, уже переносившим анафилактический шок, синдром Лайелла и другие тяжелые реакции.
Лабораторные тесты
Имеют существенное преимущество перед любыми видами кожных проб, поскольку исключают прямой контакт с аллергеном. Для исследований требуется кровь пациента, которая берется с соблюдением определенных условий подготовки (в частности, отмена приема противоаллергических препаратов и др.). Могут использоваться такие методы как:
- Иммуноферментный.
- Радиоаллергосорбентный.
- Тест активации базофилов.
- Определение высвобождения интерлейкинов и др.
Оценка изменений периферической крови основана на обнаружении повышения процентного содержания клеток-эозинофилов, однако в случае лекарственной аллергии это происходит, как правило, лишь у пациентов с изначально атопическим статусом (наличие дерматита, астмы, поллиноза). Поэтому преобладают специфические тесты (в частности, направленные на поиск антител).
Лечение
Может занимать длительное время – чаще всего это две-три недели. Включает несколько этапов терапии (в том числе без использования медикаментозных препаратов), которые применяются комплексно.
Отказ от антибиотика
 Это первый шаг к улучшению состояния – прекращение приема причинно-значимого фармакологического средства, обусловившего симптомы. Изменение дозировки или кратности употребления бессмысленно, до тех пор, пока лекарство поступает в организм хотя бы в небольшом количестве, иммунная система продолжит защищаться – а значит, симптомы останутся и даже усугубятся. Что делать, если антибиотик необходим? Нужно обратиться к врачу для подбора равноценной по противомикробной активности альтернативы. Препарат назначается:
Это первый шаг к улучшению состояния – прекращение приема причинно-значимого фармакологического средства, обусловившего симптомы. Изменение дозировки или кратности употребления бессмысленно, до тех пор, пока лекарство поступает в организм хотя бы в небольшом количестве, иммунная система продолжит защищаться – а значит, симптомы останутся и даже усугубятся. Что делать, если антибиотик необходим? Нужно обратиться к врачу для подбора равноценной по противомикробной активности альтернативы. Препарат назначается:
- из другой группы;
- с тщательным контролем дозировки;
- с оценкой взаимодействия с иными одновременно применяющимися медикаментами.
Даже после улучшения состояния пациенту следует избегать применения лекарства-аллергена.
Коррекция питания
Хотя напрямую с приемом фармакологических средств этот метод не связан никоим образом, для человека в остром периоде течения реакции индивидуальной чувствительности чрезвычайно вредно употребление продуктов, обладающих высокой аллергизирующей активностью. Поэтому следует отказаться:
- от цитрусовых;
- от алкоголя;
- от шоколада, конфет;
- от пакетированных соков;
- от соусов с ароматизаторами, красителями;
- от грибов;
- от маринадов и др.
Гипоаллергенная диета соблюдается в течение нескольких недель, и вводить в рацион вновь разрешенные продукты следует постепенно.
Важно выбрать наиболее щадящий способ обработки пищи – готовить на пару, варить, тушить и запекать в духовке. Лучше отдавать предпочтение постным сортам мяса и рыбы, неярким овощам и фруктам (исключая экзотические).
Прием медикаментов
Аллергия от антибиотиков успешно лечится фармакологическими препаратами. При легком течении реакции используются следующие группы средств:
- Антигистаминные. Эриус, Эдем, Цетрин, Лоратадин.
- Топические глюкокортикостероиды. Элоком, Мометазон.
 Лекарства принимаются внутрь или наносятся на пораженные участки кожи. Также могут понадобиться медикаментозные средства для неотложной помощи:
Лекарства принимаются внутрь или наносятся на пораженные участки кожи. Также могут понадобиться медикаментозные средства для неотложной помощи:
- Адреналин;
- Преднизолон;
- Тавегил и др.
Они вводятся, как правило, инъекционно в зависимости от показаний, помогают справиться с такими патологиями, как отек Квинке, анафилактический шок. При бронхоспазме требуется ингаляционная форма бета2-агониста Сальбутамола, при развитии тяжелых поражений кожи – антисептики, антибактериальные препараты (Перекись водорода, Гентамицин).
Профилактика и полезные советы
Если аллергия на антибиотик уже сформировалась, необходимо:
- Избегать его применения.
- Обращать внимание не только на название препарата, но и на фармакологическую группу (пенициллины, цефалоспорины и др.).
Чтобы предотвратить развитие чувствительности, стоит:
- максимально ограничивать прием медикаментов;
- не прибегать к самолечению;
- пить и колоть антибиотики только по показаниям, а не для профилактики (разве что это советует доктор);
- применять любые лекарственные препараты только по необходимости в соответствии с рекомендациями врача.
Помните, что любые фармакологические вещества – это лишь средство в руках квалифицированного специалиста. Антибиотики требуют осторожности и ответственности в применении, они вовсе не безвредны и не должны употребляться при вирусных инфекциях.
Автор: Торсунова Татьяна
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Источник


