Обструкция нижних дыхательных путей вследствие отека аллергии

Обструктивный синдром – это нарушение свободного тока воздуха по дыхательным путям. Проявлениями обструктивного синдрома являются:
- ощущение больным нехватки воздуха;
- одышка – затруднение вдоха (инспираторная одышка) или затруднение выдоха (экспираторная одышка);
- «общие» признаки дыхательной недостаточности – слабость, вялость, бледность, иногда – раздражительность;
- кашель (необязательный симптом).
Причины обструкции дыхательных путей
Поскольку классическая медицина делит дыхательные пути на верхние (от полости носа до гортани) и нижние (от гортани до альвеол – «дыхательных мешочков», из которых состоят легкие), принято рассматривать обструктивный синдром, что называется, «по этажам».
Обструкция верхних дыхательных путей
Она может развиваться исподволь, то есть иметь хроническое медленно прогрессирующее течение, либо произойти остро, внезапно и являться прямой угрозой жизни.
Различают механическую и аллергическую по происхождению обструкцию.
- механическая, то есть перекрытие гортани каким-либо объемным предметом. Это может быть:
1) инородное тело
Чаще всего встречается у детей, возникает при случайном или намеренном проглатывании или вдыхании твердых предметов (игрушек, деталей конструктора, орехов, семечек и многого другого).
2) ткани глотки, к примеру, увеличенные глоточные миндалины (при аденоидите, ангине, глоточном абсцессе). Кроме того механической причиной может стать «западание» в гортань глоточных структур, особенно у людей, анатомически к тому предрасположенных (например, страдающих ожирением, или при особом строении шеи). Очень часто этот вид нарушений дыхания отмечается у пожилых людей, страдающих выраженными неврологическими расстройствами.
3) западение языка у пациентов, находящихся без сознания (после эпилептического приступа, а также получивших черепно-мозговую травму)
4) опухоли тканей глотки и гортани, а также рядом находящихся тканей шеи.
- аллергической природы (отек)
Как правило, возникает в результате приема внутрь или вдыхания раздражающих веществ или аллергенов (пыльцы растений, химикатов). В тяжелых случаях может сочетается с отеком лица, губ и носит название отека Квинке.
Чем помочь?
Хроническая обструкция требует, при ее обнаружении, как можно более быстрого обращения к врачу. Помощь «своими силами» при хроническом обструктивном синдроме заключается в придании во время сна больному так называемого «возвышенного положения головы», с подъемом головного конца кровати на 20-30 см.
В отличие от хронической, острая обструкция всегда диктует необходимость решительных действий. Выделяют легкую, умеренную и тяжелую степени этого состояния.
Чаще всего в клинической практике встречается легкая обструкция дыхательных путей. Эта степень обструкции не вызывает выраженного снижения проходимости дыхательных путей и связанных с этим изменений в организме. Или же она является преходящим явлением (кратковременное нахождение инородного тела в дыхательных путях, которое выходит с кашлем, или небольшой отек слизистой, вызванный кратковременным контактом с аллергеном).
При умеренной обструкции пациент может дышать, кашлять, реагирует на вопросы, адекватен. В этом случае, скорее всего, больной сам поможет себе кашлем, инородное тело выскочит.
При тяжелой обструкции больной не может ни говорить, ни дышать, беспокоен, пытается хватать себя за горло, хрипит, если речь идет об острых состояниях, сознание может быть заторможено, значительно снижается концентрация кислорода в крови, что ухудшает работу всех органов и систем. Если обструкцию не устранить, следующим этапом будет потеря сознания, кома и летальный исход.
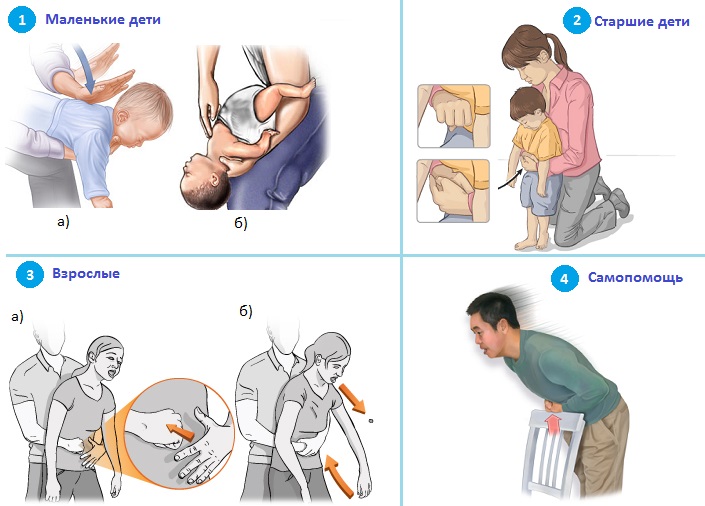
Помощь при обструкции дыхательных путей у детей оказывают в соответствии с возрастом пациента.
- Малышей младше года укладывают на предплечье или бедро лицом вниз так, чтобы голова находилась ниже уровня туловища, и выполняют 5 энергичных толчков (хлопков) по спине в области между лопаток. Если этот прием оказался неэффективным, ребенка следует уложить на ровную твердую поверхность лицом вверх и, сильно запрокинув его голову (чтобы дыхательные пути максимально «выпрямились»), 5 раз с интервалом в 1 секунду резко надавливают на область «солнечного сплетения», то есть на 4 см выше пупка, направляя усилие вглубь и вверх
- Детей старше года, при развитии обструкции тяжелой степени (при условии сохранения сознания!) обойти сзади или разместить спиной к себе, стать на колени, обхватить корпус обеими руками, сцепить руки помогающего на уровне все того же «солнечного сплетения» и в том же ритме — 5 толчков с интервалом в минуту – провести попытки вытолкнуть инородное тело. Это называется приемом Хеймлиха. Если обструкция сохраняется и ребенок теряет сознание, немедленно следует приступить к проведению искусственной вентиляции легких.
- Детям школьного возраста и взрослым помощь оказывается по той же схеме. Первым этапом выполняется прием Хеймлиха, но пострадавший стоит, а помогающий обхватывает его, и производит энергичные движения сцепленными руками, направление толчка – к себе и вверх. Лишь при недостаточной эффективности этих мер можно начинать искусственное дыхание и непрямой массаж сердца.
- Если никого нет рядом, то остается возможность оказать себе самопомощь. Для этого нужно поместить кулак выше пупка (в районе солнечного сплетения), обхватив его другой рукой. Затем следует во время наклона над стулом резко опереться об его спинку рукой, обхватывающей кулак. При этом он должен сильно надавить на живот. Такие движения следует повторить несколько раз, пытаясь выкашлять застрявший в дыхательных путях предмет. Существует инструкция по оказанию самопомощи, в которой не нужно прикладывать руки к животу, а непосредственно надавливать на него спинкой стула.
Обструкция нижних дыхательных путей
Причины и степени тяжести этого состояния в основном такие же, как и в случае с верхними дыхательными путями, разница в том, что самостоятельно устранить проблему вряд ли удастся, и, кроме того, в механизме обструкции нижних дыхательных путей большую роль играет бронхоспазм – избыточное и очень интенсивное сокращение мышц стенки бронхов.
- Механическая обструкция нижних дыхательных путей (инородным телом, опухолью и т. д.).
По сути, это закупорка какой-либо ветви бронхиального дерева. Как правило, это острая, достаточно серьезная клиническая ситуация, требующая немедленного оперативного вмешательства. Потому что целый участок легкого внезапно «выключается» из дыхательного процесса, и это закономерно ведет к дыхательной недостаточности. Понятно, что прием Хеймлиха здесь будет совершенно неэффективен: попавшее в бронхи инородное тело можно удалить только хирургически или с помощью бронхоскопа.
- Обструкция нижних дыхательных путей вследствие отека.
В данном случае отекший внутренний слой бронхов или трахеи сужает просвет воздухоносных путей, что проявляется клиникой обструктивного синдрома. Это состояние может быть следствием аллергии, инфекции, или их сочетания.
- обструкция аллергической природы
Причина – воздействие тех же факторов, что и при аллергическом отеке верхних дыхательных путей: аллергены (как ингаляционные, проникшие с вдыхаемым воздухом, так и пищевые поступившие через кровь), химикаты, частицы пыли и так далее. Нужно иметь в виду, что обструкция дыхательных путей у детей, возникающая в связи с отеком, протекает гораздо быстрее, чем у взрослых, и выражена сильнее. Вот почему любое, даже самое незначительное, проявление обструкции должно не просто насторожить родителей, а побудить к самым активным действиям, в первую очередь – немедленно обратиться к врачу.
- обструкция инфекционной природы
Воспаление, вызванное вирусной, бактериальной или грибковой инфекцией, закономерно вызывает отек внутренней оболочки бронхов. Нет ничего удивительного, что обструктивный синдром практически всегда сопутствует бронхитам и пневмониям.
- обструкция инфекционно-аллергической природы
Как следует из называния, этот тип обструктивного синдрома появляется при сочетании инфекции и реакции на аллерген. В клинической практике этот вариант встречается наиболее часто, но изучен учеными еще недостаточно. До сих пор непонятно, что возникает первым: аллергия на фоне инфекции или инфицирование раздраженной на фоне аллергии слизистой оболочки.
- Спазм мышц бронхов
Стенка бронхов состоит из мышц, которые сжимаются, сужая просвет, нарушая нормальный ток воздуха. Бронхоспазм может возникнуть в ответ на воздействие холодного воздуха, дыма, стресса… Длительное пребывание в спазмированном состоянии приводит к тому, что мышцы уже не могут расслабиться без помощи лекарств и возникает хронический обструктивный синдром.
Помощь при обструкции нижних дыхательных путей
Важно, что при обструкции нижних дыхательных путей единственное, что можно сделать – это обеспечить больному приток свежего воздуха, или надеть респиратор в случае задымления, ну, или удалить из помещения возможный источник аллергии (домашних животных, ароматизаторы, химикаты). Но на этом все, прогноз и успешность лечения будут зависеть только от того, насколько быстро пациент обратится за медицинской помощью.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Аллергический бронхит – патология, связанная с воспалительным процессом в слизистой бронхов и бронхиол. Развивается на фоне аллергической реакции организма на определенный раздражитель.
Что знать о заболевании?
Аллергический бронхит встречается у детей и подростков. У пациентов старше 20 лет эта болезнь уже в запущенном состоянии, которое развилось в результате некорректной терапии в младшем возрасте. Лечение аллергического бронхита у взрослых проходит иногда продуктивнее и быстрее за счет того, что им можно принимать сильные медикаментозные препараты. Однако патология часто рецидивирует.
Заподозрить патологию можно по сухому удушающему приступообразному кашлю. Он усиливается, когда человек занимает положение лежа: спит или отдыхает. Затем появляется одышка, потому что слизистая отекает и дыхательные пути сужаются, зато кашель становится влажным.
Присутствуют симптомы:
- общее недомогание;
- температура не выше 38;
- свистящие хрипы при вдохе.
К симптомам подключаются: заложенность носа или появление слизи в околоносовых пазухах. При неверном лечении к недугу добавляется ларингит (воспаление гортани) или трахеит (воспалительный процесс в тканях трахеи).
При отсутствии грамотной терапии заболевшему становится хуже, его может бросать в пот, даже при нормальной температуре или появляется выделение мокроты при откашливании. При аллергическом заболевании бронхов страдают глаза:
- слезотечение;
- отек век;
- зуд;
- жжение;
- покраснение.
Может появиться розовая сыпь на коже лица. Аллергический бронхит кода по МКБ-10 не имеет. Ранее патология входила в группу болезней органов дыхания под номером 10. Но по причине схожих симптомов и влияния на элементы дыхательной системы с бронхиальной астмой, из МКБ-10 аллергический бронхит исключен вовсе.

Причины развития патологии
Аллергический бронхит появляется не в результате воздействия бактериальной или грибковой инфекции, а из-за попадания в организм, конкретно в бронхи, аллергена.
В патогенезе заболевания стоит аллергическая реакция. Вещества, на которые ранее у человека была повышенная чувствительность, со временем попадают в нижние дыхательные пути. Организм начинает вырабатывать клетки, чувствительные к раздражителю, чтобы выявить его и удалить быстрее.
Аллергическая реакция бывает в результате контакта с такими веществами:
- пылью;
- пыльцой;
- шерстью домашних животных;
- плесенью;
- бытовой химией.
Не всегда аллергия проявляется сразу, человек может пользоваться стиральным порошком, а спустя годы начать задыхаться и кашлять.
Особенности обструктивного аллергического бронхита
Обструктивный аллергический бронхит – воспалительный процесс в бронхах, который привел к обструкции (сужению) и полному перекрытию просвета гортани.
В этом случае наблюдается сильная гипертермия, а человеку становится трудно дышать. Приступы раздирающего кашля не проходят после приема медикаментов. В тяжелых случаях на фоне обструктивного типа патологии начинается кислородное голодание, и сердечная недостаточность.
Диагностика заболевания
Аллергический бронхит, симптомы и лечение у взрослых которого, напрямую связаны с первопричиной патологии, важно правильно диагностировать. Медики проводят комплекс мероприятий, которые направлены на выявление заболевания и сопутствующих проблем.
Важна консультация не только терапевта, но и аллерголога, пульмонолога. Диагностические мероприятия включают:
- осмотр;
- прослушивание;
- спирометрию (исследование функций внешнего дыхания);
- рентгенографию бронхов;
- микроскопию мокроты;
- общий и биохимический анализ крови.
Целью диагностики является выявление длительности заболевания и влияния ее на организм. Лабораторные анализы помогают выявить возбудитель патологии.

Лечение аллергического бронхита
При ответе на вопрос, как лечить аллергический бронхит, врачи основываются на результаты исследований. Терапию болезни подбирают в индивидуальном порядке, аллерген и здоровье у каждого пациента разные.
Стараются удалить раздражитель (аллерген), который вызывал недуг. Важна диета, которая поможет организму справиться с последствиями деятельности аллергена. Питьевой режим избавит от мокроты. Потом переходят к приему лекарственных средств и терапевтических аппаратов. Под контролем врачей используют народное лечение.
Медикаменты
Терапия этого заболевания никогда не проходит без назначения медикаментов. Нельзя заниматься самолечением, медикаменты имеют массу противопоказаний, побочных реакций, которые могут усугубить положение. Пульмонологу и аллергологу трудно сразу найти нужный препарат. Не всегда организм отвечает на медикаменты хорошо.
Пациенту нужно принимать антигистаминные средства, чтобы уменьшить аллергическую реакцию:
- Супрастин;
- Цетрин;
- Лоратадин.
Курс приема отличается в зависимости от сложности течения заболевания. Иногда достаточно 1-2 таблеток в сутки. Отхаркивающие лекарственные препараты помогут справиться с приступами кашля, разредят и выведут мокроту. Можно принимать:
- Лазолван;
- Бромгексин;
- АЦЦ;
- Амброксол;
- Омнитус.
Курс приема индивидуален. Как показывает практика при диагностированном заболевании не в острой форме без отхаркивающих средств можно обойтись.
Бронхолитики – вещества, которые позволяют увеличить объем бронхов, чтобы пациенту было легче дышать. В группу таких лекарств входят:
- Бета-адреномиметики;
- Холиноблокаторы;
- Ксантины.
Их нужно принимать строго под контролем специалистов, иначе не избежать тахикардии и повышения артериального давления.
Противовоспалительные лекарства помогут снизить отек в бронхах. На начальной стадии можно принимать нестероидные противовоспалительные препараты, например, Ибупрофен или Парацетомол. В запущенных случаях, при обструкции без стероидных лекарств не обойтись.
Используют:
- Дексаметазон;
- Гидрокортизон;
- Кортизол.
Часто назначают их в виде ингаляций, чтобы избежать побочных реакций гормонов. В сложных ситуациях применяют внутримышечные инъекции, чтобы снизить обструкцию.
Для укрепления иммунитета и естественного сопротивления организма назначают витамины в комплексе. Важно, чтобы в нем присутствовали витамины:
- Группы В;
- А;
- Е;
- Р;
- С.
Только при всесторонней грамотно построенной терапии можно добиться результатов.

Народные средства
Народные средства включают лечебные травы и продукты жизнедеятельности животных, которые способны уменьшить приступы кашля и укрепить иммунитет.
Если сухой кашель, то нужно приготовить настой из листьев и стеблей чабреца. На стакан кипяченой воды берут щепотку измельченной сухой травы. Нужно принимать по 50 мл трижды в день.
Приготовить отхаркивающее средство можно по такому рецепту:
- 2 столовые ложки измельченного корня солодки и цветков календулы;
- 1 ложка семян укропа;
- кипяток.
Календулу и укроп можно заменить на листья мать-и-мачехи и подорожника в тех же количествах. Смесь нужно залить литром кипятка, прокипятить в течение 15 минут и оставить на несколько минут. Принимать по полстакана перед едой. Курс лечения до двух недель.
Отвар из душицы, 50 г на стакан воды, тоже обладает отхаркивающим эффектом. Однако это растения нельзя принимать беременным и кормящим матерям. Если мучает болезнь с сильными хрипами и одышкой, то можно приготовить:
- Отвар из ягод калины с медом. Взять стакан ягод калины и залить кипятком, отварить в течение 15 минут. Когда отвар станет комнатной температуры, добавить 3 ложки меда. Принимать по столовой ложки три раза в день.
- В равных долях взять перемолотый корень алтея, ромашки аптечной и донника. Заваривать 2 ложки смеси в стакане кипятка. Принимать по столовой ложке перед едой.
Если нет температуры, то проводят растирания медом. Его нужно растопить на водяной бане, а затем растереть грудную клетку и область лопаток. Для эффективности можно нанести растирку и обмотать пациента пищевой пленкой, укутать и оставить на ночь.
Какие аппараты помогут справиться с патологией
Нельзя забывать об аппаратном лечении патологии. Справиться быстрее и результативнее помогут, к примеру, такое специализированное оборудование:
- Откашливатель (инсуффлятор-аспиратор) Philips Cough Assist E70. Хроническая форма описываемой патологии не позволяет человеку продуктивно откашляться, а значит, слизь и мокрота остаются в бронхах. В некоторых случаях лежачих пациентов настигает болезнь. Чтобы исправить ситуацию, можно приобрести автоматизированный откашливатель.
- Omron CompAir С24 небулайзер сначала измельчает до микрочастичек лекарственное средство, а затем проводит их даже в труднодоступные места дыхательной системы. В этом случае медикаменты расходуются меньше, а действие их 100%.
- Pari TurboBOY SX. Небулайзер меняет консистенцию лекарства на аэрозоль и быстро доставляет лечебные вещества в дальние участки бронхов.
Перед покупкой одного из этих аппаратов, проконсультируйтесь с врачом.
Профилактика
Профилактика бронхита, вызванного аллергеном, в первую очередь заключается в полном исключении раздражителя из обихода. Нужно убрать ковры, мягкие игрушки, растения и другие предметы обихода, на которые выявлена аллергия.
Проводить влажную уборку, чтобы снизить накопление пыли в помещении. Комнаты проветривать, чтобы не допускать пересушивания воздуха.
Важно укреплять иммунитет: умеренные физические нагрузки, закаливание и прием витаминов обеспечат стойкое противостояние любому заболеванию.
Только вовремя выявленное заболевание можно вылечить полностью и без последствий для организма. Поэтому важно часто проходить обследование у специалистов, а при появлении неприятных симптомов обращаться к врачам.

Автор:
Широхова Наталья
Пульмонолог, иммунолог, аллерголог
Источник


