Понятие об аллергии аллергические реакции немедленного и замедленного
Идентификация аллергической реакции — это непростой, но необходимый процесс для оказания грамотной первой помощи больному и составления эффективного плана дальнейшего лечения. В клинических ситуациях одна и та же реакция у различных пациентов может иметь свои особенности, несмотря на одинаковый механизм возникновения.
 Поэтому достаточно тяжело установить точные рамки для классификации аллергии, как следствие, многие заболевания занимают промежуточное положение между вышеупомянутыми категориями.
Поэтому достаточно тяжело установить точные рамки для классификации аллергии, как следствие, многие заболевания занимают промежуточное положение между вышеупомянутыми категориями.
Необходимо заметить, что время проявления аллергической реакции не является абсолютным критерием для определения конкретного типа заболевания, т.к. зависит от ряда факторов (феномен Артюса): количества аллергена, длительности его воздействия.
Типы аллергических реакций
В зависимости от времени возникновения аллергической реакций после контакта с аллергеном дифференцируют:
- аллергию немедленного типа (симптомы возникают сразу после контакта организма с аллергеном либо в течение короткого промежутка времени);
- аллергию замедленного типа (клинические проявления возникают через 1-2 суток).
Чтобы выяснить, к какой категории отнести реакцию, стоит уделить внимание характеру процесса развития заболевания, патогенетическим особенностям.
Диагностирование главного механизма аллергии — это необходимое условие для составления грамотного и эффективного лечения.
Аллергия немедленного типа
Аллергия немедленного типа (анафилактическая) возникает вследствие реагирования антител группы E (IgE) и G (IgG) с антигеном. Полученный комплекс оседает на мембране тучной клетки. Это стимулирует организм к усиленному синтезу свободного гистамина. Как следствие нарушения регуляторного процесса синтеза иммуноглобулинов группы E, а именно их избыточного образования, возникает повышенная чувствительность организма к воздействию раздражителей (сенсибилизация). Выработка антител находится в непосредственной зависимости от соотношения количества белков, контролирующих IgE-ответ.
Причинами гиперчувствительности немедленного типа часто являются:
-
 пыль;
пыль; - медикаментозные препараты;
- пыльца растений;
- шерсть животных;
- укусы насекомых;
- пищевые факторы (непереносимость молочных продуктов, цитрусов, орехов и пр.);
- синтетические материалы (ткани, моющие средства и т.п.).
Такой тип аллергии может возникнуть вследствие переноса здоровому человеку сыворотки крови больного.
Типичные примеры иммунной реакции немедленного типа:
- анафилактический шок;
- бронхиальная астма аллергического типа;
- воспаление слизистой носа;
- риноконъюктивит;
- аллергическая сыпь;
- воспаление кожи;
- пищевая аллергия.
Первое, что необходимо сделать для купирования симптомов — выявить и устранить аллерген. Легкие аллергические реакции, такие как крапивница и ринит, ликвидируются с помощью антигистаминных препаратов.
При возникновении тяжелых заболеваний применяют глюкокортикоиды. Если аллергическая реакция стремительно развивается в тяжелой форме, необходимо вызвать скорую медицинскую помощь.
Состояние анафилактического шока требует неотложной медицинской помощи. Его ликвидируют гормональные препараты, такие как адреналин. Во время оказания первой помощи больного следует уложить на подушки для облегчения процесса дыхания.
Горизонтальное положение также способствует нормализации кровообращения и давления, при этом верхняя часть туловища и голова больного не должны быть подняты. При остановке дыхания и потере сознания необходима реанимация: проводится непрямой массаж сердца, искусственное дыхание рот в рот.
В случае необходимости, в клинических условиях трахею больного интубируют для подачи кислорода.
 Аллергия замедленного типа
Аллергия замедленного типа
Аллергия замедленного типа (поздняя гиперсенсибилизация) возникает в течение большего промежутка времени (суток и более) после контакта организма с антигеном. Антитела не принимают участия в реакции, вместо них антиген атакуют специфические клоны — сенсибилизированные лимфоциты, образовавшиеся в результате предшествующих поступлений антигена.
Ответные воспалительные процессы вызываются активными веществами, выделяющимися лимфоцитами. Как следствие, активируются фагоцитарная реакция, процесс хемотаксиса макрофагов и моноцитов, возникает торможение передвижения макрофагов, повышается скопление лейкоцитов в воспалительной зоне, последствия приводят к воспалению с образованием гранулем.
Это болезненное состояние часто вызывается:
- бактериями;
- спорами грибов;
- условно-патогенными и патогенными микроорганизмами (стафилококками, стрептококками, грибками, возбудителями туберкулеза, токсоплазмоза, бруцеллеза);
- некоторыми веществами, содержащими простые химические соединения (соли хрома);
- вакцинациями;
- хроническими воспалениями.
Такая аллергия не переносится здоровому человеку сывороткой крови больного. Но лейкоциты, клетки лимфоидных органов и экссудата могут переносить болезнь.
Типичными заболеваниями являются:
- фототоксический дерматит;
- аллергические конъюнктивиты;
- туберкулиновая реакция;
- болезни, вызываемые паразитическими грибами;
- сифилис;
- болезнь Хансена;
- отторжения трансплантата;
- реакция противоопухолевого иммунитета.
Аллергия замедленного типа лечится препаратами, предназначенными для купирования системных заболеваний соединительной ткани и иммунодепрессантами (иммуноподавляющими медикаментами). К фармакологической группе препаратов относятся лекарства, выписывающиеся при ревматоидном артрите, системной красной волчанке, неспецифическом язвенном  колите. Они подавляют гипериммунные процессы в организме, вызванные нарушением тканевого иммунитета.
колите. Они подавляют гипериммунные процессы в организме, вызванные нарушением тканевого иммунитета.
Выводы: основные различия между типами аллергических реакций
Итак, основные различия между аллергией немедленного и замедленного типа следующие:
- патогенез заболевания, а именно быстротечность развития болезни;
- наличие или отсутствие циркулирующих антител в крови;
- группы аллергенов, их природа происхождения, причины возникновения;
- возникающие заболевания;
- лечение болезни, фармакологические группы препаратов, показанные при лечении разных типов аллергии;
- возможность пассивного переноса заболевания.
Автор: Алена Килич
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Симптомы и лечение накопительной аллергии.
Какие продукты противопоказаны к употреблению при данной аллергии.
С какими симптомами протекает подобное заболевания и как его вылечить.
Какие симптомы характерны для данного вида заболевания.
Источник
Аллергией, или аллергической реакцией называют явление сверхчувствительности иммунной системы организма при повторных воздействиях аллергена на ранее сенсибилизированный этим аллергеном организм. Такая реакция происходит по принципу «антиген-антитело»: в ответ на попадение в организм вещества, воспринимаемого, как чужеродное, или научно говоря «антигена» иммунная система этого человека вырабатывает антитела. Аллергены делят на экзо-аллергены и эндо-аллергены (аутоаллергены). Понятием «аллергозы» пользуются, когда имеют в виду клинические проявления аутоиммунной реакции в ответ на внедрение экзо-аллергенов. Так что можно сказать, что «аллергозы» — более узкое понятие по сравнению с «аллергиями». (Харрисон, 2005)
Эпидемиология АБ
В статье Valovirta E. и соавт., опубликованной в журнале Journal of the World Allergy Organization, официальном издании Всемирной организации по аллергии (Word Allergy Organisation-WAO) приводятся следующие данные по эпидемиологии БА, полученные из разных стран в ответ на разосланные по всему миру вопросы о распространенности болезней:
АБ: Украина – 40% населения, Великобритания – 32%, Азербайджан – 3%; АтД (атопический дерматит): Украина – 35% населения, Великобритания – 27%, Россия и Польша – менее 2%; АР (аллергический ринит): Украина 40%, Португалия – 37%, Бангладеш – 5%; БА: Венесуэла и Великобритания – 32%, Испания и Монголия – 2%. (Хаитов, 2011)
Классифицировать аллергические реакции можно по-разному. Например, по виду аллергена, вызывающего патологический иммунный ответ в организме человека: бытовые аллергены, аллергены животных, пыльцевые аллергены, пищевые аллергены, инсектные (возникающие из-за укуса насекомого) аллергены, лекарственные аллергены, споры плесневых грибов.
1. Бытовые аллергены. Домашняя пыль – наиболее распространенная причина развития аллергических заболеваний. Состав домашней пыли различен: от клещейи домашней пыли и продуктов их жизнедеятельности, растительных и неорганических частицы, спор плесневых грибов, бактерий, шерсти до выделений домашних животных и грызунов и так далее. В каждой климатической зоне свой состав домашней пыли, различается он и в различных помещениях.
2. Аллергены животных (эпидермальные) – это аллергены различных животных и птиц: кошек, собак, хомячков, лошадей, перо птиц. Аллергенами могут быть не столько шерсть, сколько прикрепленные к шерсти слущенный эпителий и частички слюны, моча, семенная жидкость, фекалии животных. Чаще эпидермальную аллергию вызывают кошки, реже – собаки. Также редко встречается аллергия на лошадей, кроликов, хомяков, птиц. Следует помнить, что после удаления аллергенного животного частички слюны, шерсти и других продуктов жизнедеятельности сохраняются в квартире до полугода. Человек, имеющих домашних животных, может являться переносчиком аллергенов в ту среду, где их нет.
3. Пыльцевые аллергены вызывают сезонные проявления – поллиноз. Наиболее частой причиной поллиноза является легкая пыльца ветроопыляемых растений широко распространенных в данной местности.
4. Пищевые аллергены: продукты животного и растительного происхождения (рыба, яйцо, курица, мед, икра, морепродукты, орехи, молоко, пшеница и др.).
5. Инсектные аллергены – это аллергены насекомых, которые могут поступать в организм ингаляционно или при ужалении, укусе. При ужалении насекомыми наиболее часто инсектная аллергия развивается на яд пчел, ос, шмелей, шершней. Реже – на укусы кровососущих насекомых: комаров, мошек. Основной аллерген у комаров и мошек – слюна.
6. Лекарственные аллергены. Аллергенные свойства препаратов существенно зависят от их структуры и молекулярной массы. Высокомолекулярные соединения (сыворотки, стрептокиназа, инсулины и т.п.) способны индуцировать иммунный ответ. Из низкомолекулярных соединений наиболее часто аллергию вызывают антибиотики пенициллинового ряда, сульфаниламиды. Лекарственные растения могут быть причиной аллергических реакций у больных поллинозом.
7. Споры плесневых грибов. В воздухе жилых и производственных помещений, подвалов, а также в атмосферном воздухе определяется более 100 видов плесневых грибов. Основным аллергеном являются споры, а также мицелий гриба. (Хаитов, 2011)
Сами аллергические реакции подразделяются на реакции немедленного типа и реакции замедленного типа. Первые развиваются в течение нескольких минут после попадения в организм аллергена, а вторые – через 1-2 суток. К реакциям немедленного типа относят крапивницу, отек Квинке, синдром Рейно и анафилактический шок. К замедленного типа реакциям относят различных видов стоматиты аллергической природы: катаральный, катарально-геморрагический, эрозивно-язвенный, язвенно-некротический стоматиты, глосситы, гингивиты. Также выделяют системные токсико-аллергические заболевания:
— болезнь Лайела;
— многоформная экссудативная эритема;
— синдром Стивенса-Джонсона;
— хронический рецидивирующий афтозный стоматит;
— синдром Бехчета;
— синдром Шегрена.
В учебнике под редакцией Тинсли Р. Харрисона «Внутренние болезни» в главе, посвященной аллергическим реакциям, сказано: «Заболевания, обусловленные аллергическими реакциями немедленного типа, иногда называют атопическими. Однако атопия – это более узкое понятие, подразумевающее наследственную предрасположенность к аллергическим реакциям немедленного типа, которые могут проявляться бронхиальной астмой, крапивницей, ринитом и диффузным нейродермитом. Поскольку заболевания, обусловленные этими реакциями (особенно крапивница и анафилактический шок) возникают и в отсутствие наследственной предрасположенности, называть их атопическими было бы неверно. Понятие «аллергия», напротив, более широкое и объединяет заболевания, обусловленные любыми аллергическими реакциями».
Большое значение имеет вид антитела, возникающего при иммунном ответе, или иначе говоря вид иммуноглобулина.
(Гиппократ-плюс)
1.2. Анафилактические реакции.
1) Под анафилактическими реакциями понимают системные, угрожающие жизни аллергические реакции немедленного типа. Они могут сопровождаться дыхательной недостаточностью, за которой часто следует шок, или сразу приводят к развитию шока. Для анафилактических реакций характерны кожные проявления (зуд, крапивница, иногда отек Квинке) и ЖКТ-нарушения (тошнота, рвота, схваткообразная боль в животе и понос).
2) • Крапивница – это сыпь, элементом которой является волдырь: четко ограниченный участок отека дермы с неровными, приподнятыми границами, окруженный зоной гиперемии и имеющий более бледную окраску в центре. Элементы сыпи могут сливаться, образуя крупные волдыри.
• Отек Квинке (ангионевротический отек, гигантская крапивница) – один из видов крапивницы, когда отек распространен на все слои кожи, может отхватывать и подхожную клетчатку, слизистые оболочки.
Отек Квинке захватывает ограниченные, но более обширные участки и распространяется не только на дерму, но и на подкожную клетчатку. При надавливании ямка не остается. И крапивница, и отек Квинке – кожные проявления местного отека, которые появляются вмести либо по отдельности. Случается аналогичный отек слизистой верхних дыхательных путей или ЖКТ. Может быть острый вариант течения (симптоматические проявления менее 6 недель) и хронический вариант (более 6 недель).
(Харрисон, 2005)
Лечение и уход.
Лечение заключается в проведении общих мероприятий и осуществлении патогенетической терапии. В качестве общих мероприятий осуществляется выведение аллергенов. На некоторое время назначается молочно-растительная бессолевая диета. Если имеется аллергия на перо птиц, исключаются пищевые продукты из кур и яиц. При аллергии на пыльцу деревьев и растений противопоказаны продукты из плодов этих растений: мед, орехи, березовый, яблочный сок и т.д.
В случае отека Квинке требуется срочная госпитализация: при наличии отека гортани – в ЛОР-отделение, при абдоминальном синдроме – в хирургическое отделение. В случае легких форм крапивницы лечение происходит амбулаторно.
Патогенетическая терапия: антигистаминные препараты (супрастин, кларетин, димедрол и др.) перорально либо в виде внутримышечной инъекции. В случае Отека Квинке проводят дегидратационную терапию. Для этого внутривенно вводится 2-4 мл 1% раствора фуросемида в 20 мл изотонического раствора хлорида натрия. При развитии отека гортани вводится 60-90 мг преднизолона (а также его более современных аналогов) в/м или в/в струйно, разведенного водой для инъекций.
Прогноз, как правило, благоприятный. (В.И. Маколкин, 2008)
• Анафилактический шок — угрожающая жизни, остро развивающаяся системная реакция сенсибилизированного организма на повторный контакт с аллергеном, сопровождающаяся нарушением гемодинамики, приводящая к недостаточности кровообращения и гипоксии во всех жизненно важных органах. (Паттерсон Рой, 2000)
Способствующие факторы: наличие аллергии в анамнезе.
Симптоматика.
Чувство слабости, потемнения в глазах, ощущение стестения в груди, головокружение, головная боль, чувство жара, удушье с выраженным бронхоспазмом, снижение зрения и слуха, резкий кожный зуд, позывы к дефекации и мочеиспусканию, тошнота, рвота, боли в животе. Степень выраженности может быть различной. Длительность протекания от нескольких минут до 2 ч.
В тяжелых случаях нарастают проявления коллапса: акроцианоз, похолодание конечностей, пульс нитевидный или не определяется. Больной теряет сознание, развивается коматозное состояние. Смерть возникает в течение нескольких минут.
Помощь при анафилактическом шоке.
Первоначальная терапия: 1) введение эпинефрина (адреналина гидрохлорида), 2) инфузия жидкости, 3) восстановление проходимости дыхательных путей.
Вторичная терапия: 1. Кортикостероиды, 2. Антигистаминные препараты, 3. Бронхолитики.
Дополнительные мероприятия:
1. Придание больному горизонтального положения с приподнятыми ногами (для увеличения венозного возврата) и выпрямленной шеей (для восстановления проходимости дыхательных путей).
2. Если возможно, то необходимо устранить причинный фактор (удалить жало насекомого) или замедлить всасывание (наложить венозный жгут выше места инъекции, укуса на 30 минут, приложить лёд).
Прогноз:
Около 10% анафилактических реакций заканчивается смертью.
Купирование острой реакции еще не означает благополучного исхода. При тяжёлых реакциях возможно развитие второй волны падения АД через 4-8 часов (двухфазное течение), а у 3-4% больных встречаются поздние аллергические осложнения с поражением жизненно важных органов спустя 3-4 недели.
Все больные, перенесшие анафилактический шок, должны быть госпитализированы и оставлены под наблюдение на срок от 4 до 24 часов (в отечественных руководствах – до недели). Это особенно важно для пациентов с предыдущей историей двухфазного течения анафилактической реакции, при неполной элиминации аллергена (например, при пищевой аллергии), при наличии тяжёлой бронхиальной астмы и т.д.
В период наблюдения продолжают лечение пероральными кортикостероидами и антигистаминными препаратами. Осуществляют контроль функции почек, печени, сердца в связи с возможностью развития осложнений. Рекомендуют консультацию иммунолога, специфическую иммунотерапию аллергенами (гипосенсибилизацию) в случае тяжёлой анафилактической реакции на укусы пчёл или ос.
(Энциклопедия заболеваний)
Источник
Аллергия – это патологическое состояние, при котором организм человека воспринимает некоторые вещества, не представляющие опасности, как чужеродные агенты. Развивается реакция гиперчувствительности, которая связана с образованием иммунных комплексов. В зависимости от патогенеза развития выделяют аллергические реакции немедленного типа и замедленного.
Содержание
Аллергические реакции замедленного типа развиваются в течение долгого времени и не несут такой опасности, как реакции немедленного типа. Последние проявляются в течение нескольких минут после воздействия аллергена. Они причиняют серьезный вред организму и без оказания неотложной помощи могут привести к летальному исходу.
Причины развития аллергических реакций немедленного типа
Аллергия развивается при контакте организма с любым веществом, к которому имеется гиперчувствительность. Для человека это вещество не является опасным, но иммунная система по необъяснимым причинам считает иначе. Чаще всего аллергенами становятся такие вещества:
- частицы пыли;
- некоторые лекарственные средства;
- пыльца растений и плесень грибов;
- высокоаллергенная пища (кунжут, орехи, морепродукты, мед, цитрусовые, злаки, молоко, бобы, яйца);
- яд пчел и ос (при укусе);
- шерсть животных;
- ткани из искусственных материалов;
- продукты бытовой химии.
к содержанию ↑
Патогенез развития аллергии немедленного типа
При первом попадании аллергена в организм развивается сенсибилизация. По невыясненным причинам иммунная система делает вывод, что это вещество является опасным. При этом вырабатываются антитела, которые постепенно разрушают поступившее вещество. Когда аллерген проникает в организм вновь, иммунитет уже с ним знаком. Теперь он сразу же пускает в ход выработанные ранее антитела, вызывая тем самым аллергию.
Аллергическая реакция немедленного типа развивается в течение 15-20 минут после поступления аллергена. Она проходит в организме в три этапа, идущих последовательно друг за другом:
- Иммунологическая реакция. Поступивший антиген взаимодействует с антителом. Таковым является иммуноглобулин Е, который крепится на тучных клетках. В гранулах цитоплазмы тучных клеток находятся медиаторы аллергических реакций немедленного типа: гистамины, серотонины, брадикинины и другие вещества.
- Патохимическая реакция. Характеризуется выбросом медиаторов аллергии из гранул тучных клеток.
- Патофизиологическая реакция. Медиаторы аллергической реакции немедленного типа воздействуют на ткани организма, вызывая острый воспалительный ответ.
к содержанию ↑
Какими бывают аллергические реакции немедленного типа
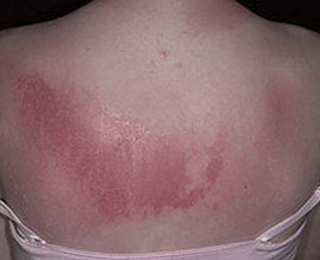
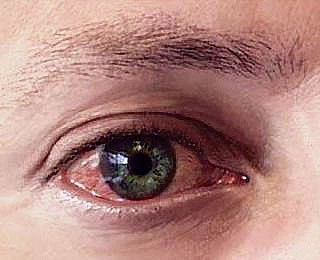
В зависимости от того, в какой орган или ткань попал аллерген, развиваются различные реакции. К аллергиям немедленного типа относят крапивницу, отек Квинке, атопическую бронхиальную астму, аллергический вазомоторный ринит, анафилактический шок.
Крапивница
Острая крапивница характеризуется резким появлением зудящей сыпи с волдырями. Элементы имеют правильную округлую форму и могут сливаться друг с другом, образуя волдыри продолговатой формы. Локализуется крапивница на конечностях и туловище, в некоторых случаях – на слизистой оболочке ротовой полости и гортани. Обычно элементы появляются в месте воздействия аллергена, например, на руке, около укуса пчелы.
Сыпь держится несколько часов, после чего исчезает бесследно. В тяжелых случаях крапивница может длиться несколько дней и сопровождаться общим недомоганием и повышением температуры тела.
Крапивница
Отек Квинке
Отек Квинке – это гигантская крапивница, которая характеризуется резким отеком подкожно-жировой клетчатки и слизистых оболочек. Патология может поражать любую часть тела: лицо, ротовую полость, кишечник, мочевыделительную систему и головной мозг. Одним из наиболее опасных проявлений считается отек гортани. При этом также опухают губы, щеки и веки. Отек Квинке, поражающий гортань, приводит к затруднению дыхания вплоть до полной асфиксии.
Данный вид аллергической реакции немедленного типа обычно развивается в ответ на лекарственные вещества или яд пчел и ос.
Отек Квинке
Атопическая бронхиальная астма
Атопическая бронхиальная астма проявляется внезапным бронхоспазмом. Возникают затрудненное дыхание, приступообразный кашель, хрипы, выделение вязкой мокроты, цианоз кожи и слизистых. Причиной патологии зачастую становится вдыхание аллергенов: пыли, пыльцы, шерсти животных. Данный вариант аллергической реакции немедленного типа развивается у больных бронхиальной астмой или же у лиц с наследственной предрасположенностью к этому заболеванию.
Аллергический вазомоторный ринит
Патология, аналогично атопической бронхиальной астме, развивается при вдыхании аллергенов. Вазомоторный ринит, как и все аллергические реакции немедленного типа, начинается на фоне полного благополучия. У больного появляется зуд в носу, частое чихание, обильное выделение редкой слизи из носа. Одновременно с этим поражаются глаза. Возникает слезотечение, зуд и светобоязнь. В тяжелых случаях присоединяется приступ бронхоспазма.
Анафилактический шок
Анафилактический шок – это самое тяжелое проявление аллергии. Его симптомы развиваются молниеносно, и без оказания неотложной помощи пациент погибает. Обычно причиной развития служит введение лекарственных препаратов: пенициллина, новокаина и некоторых других веществ. У маленьких детей с гиперчувствительностью анафилактический шок может возникнуть после употребления высокоаллергенных пищевых продуктов (морепродукты, яйца, цитрусовые).
Развивается реакция через 15-30 минут после попадания в организм аллергена. Отмечено, что чем скорее возникает анафилактический шок, тем хуже прогноз для жизни пациента. Первые проявления патологии – это резкая слабость, шум в ушах, онемение конечностей, чувство покалывания в области груди, лица, подошв и ладоней. Человек бледнеет и покрывается холодным потом. Резко падает артериальное давление, учащается пульс, появляется покалывание за грудиной и чувство страха смерти.
Кроме вышеописанных симптомов, анафилактический шок может сопровождаться любыми другими аллергическими проявлениями: высыпаниями, ринореей, слезотечением, бронхоспазмом, отеком Квинке.
к содержанию ↑
Неотложная помощь при аллергии немедленного типа
В первую очередь при развитии аллергической реакции немедленного типа необходимо прекратить контакт с аллергеном. Для ликвидации крапивницы и вазомоторного ринита обычно достаточно принять антигистаминный препарат. Пациенту необходимо обеспечить полный покой, на места высыпаний приложить компресс со льдом. Более тяжелые проявления аллергии немедленного типа требуют введения глюкокортикоидов. При их развитии следует вызвать скорую помощь. Затем обеспечить приток свежего воздуха, создать спокойную атмосферу, напоить больного теплым чаем или компотом.
Неотложная помощь при анафилактическом шоке заключается во введении гормональных средств и нормализации давления. Для облегчения дыхания необходимо уложить больного на подушки. Если регистрируется остановка дыхания и кровообращения, то выполняется сердечно-легочная реанимация. В больнице или машине скорой помощи проводится интубация трахеи с подачей кислорода.
Проведение сердечно-легочной реанимации
Сердечно-легочная реанимация включает в себя выполнение непрямого массажа сердца и искусственного дыхания рот в рот. Проводить реанимацию необходимо при отсутствии у пациента сознания, дыхания и пульса. Перед процедурой следует проверить проходимость дыхательных путей, удалить рвотные массы и другие инородные тела.
Сердечно-легочная реанимация начинается с выполнения непрямого массажа сердца. Следует сложить руки в замок и надавливать на середину грудины. Давление при этом осуществляется не только руками, но и всей верхней частью тела, иначе эффекта не будет. В секунду выполняется 2 надавливания.
Для проведения искусственного дыхания нужно закрыть нос пациента, запрокинуть голову и сильно вдувать воздух в рот. Чтобы обеспечить собственную безопасность, следует приложить салфетку или платочек на губы пострадавшего. Один прием сердечно-легочной реанимации включает в себя 30 нажатий на грудную клетку и 2 вдоха изо рта в рот. Проводится процедура до появления признаков дыхания и сердечной деятельности.
Источник


