Профилактика аллергии к белкам коровьего молока
Год утверждения 2018
Профессиональные ассоциации:
- Союз педиатров России
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
6. Дополнительная информация
1. Краткая информация
1.1 Определение
Аллергия к белкам коровьего молока (АБКМ) —иммунная патологическая реакция на белки коровьего молока (БКМ).
Непереносимость коровьего молока:
- не отражает патогенеза аллергии к БКМ;
- включает непереносимость лактозы.
1.2 Этиология и патогенез
Эпитопы в пищевом белке вызывают активацию Тh2 и выработку IgЕ-антител.
Наибольшее клиническое значение имеют:
- β-лактоглобулин — видоспецифичен, термостабилен
- α-лактоглобулин — термолабилен
- бычий сывороточный альбумин — термолабилен
- бычий сывороточный γ-глобулин
- α- и β-казеины — не видоспецифичен, термостабилен, устойчив в кислой среде желудка.
Аллергия:
- на свежее и термически обработанное коровье молоко обусловлена аллергией на казеин и β-лактоглобулин коровьего молока;
- проникновением пищевых белков в грудное молоко.
Вскармливание молочными смесями:
- раннее чрезмерное поступление чужеродного белка,
- сенсибилизация к БКМ на фоне незрелости кишечного барьера и иммунного ответа.
Перекрестные аллергические реакции
Козье молоко:
- перекрестный аллерген на БКМ,
- самостоятельный аллерген,
- вызывает тяжелые реакции у толерантных к коровьему молоку пациентов.
При АБКМ:
- у 90% детей перекрестные аллергические реакции к козьему и овечьему молоку;
- α-лактальбумин имеет перекрестно-связывающие детерминанты с овальбумином куриного яйца;
- бычий сывороточный альбумин — причина аллергических реакций на говядину и телятину.
1.3 Эпидемиология
Белок коровьего молока — ведущий аллерген раннего детского возраста.
Аллергия к БКМ:
- Пик – первый год жизни,
- 2-3% грудных детей (ESPGHAN, 2012г);
- 2% на 1-м году жизни, частота выявления sIgE к БКМ — 1.6%,
- 75% с 2 до 5 лет, частота выявления sIgE к БКМ – 6.8% (EAACI, 2014г)
1.4 Кодирование по МКБ-10
L20.8 – Другие атопические дерматиты;
L27.2 — Дерматит, вызванный съеденной пищей;
К52.2 — Аллергический и алиментарный гастроэнтерит и колит;
T78.1 – Другие проявления патологической реакции на пищу;
T78.4 – Аллергия неуточненная;
T78.8 – Другие неблагоприятные реакции, не классифицированные в других рубриках.
1.5 Примеры диагнозов
- Атопический дерматит, распространенная форма, среднетяжелое течение, обострение. Пищевая аллергия (аллергия на белок коровьего молока) (L20.8)
- Аллергическая крапивница. Пищевая аллергия (аллергия на белок коровьего молока) (L50.0)
- Аллергический и алиментарный гастроэнтерит и колит. Пищевая аллергия (аллергия на белок коровьего молока) (К52.2)
1.6 Классификация
Клинико-иммунологическая классификация (World Allergy Organization)
Состояния, связанные с IgE-опосредованными реакциями на БКМ
1. Системные IgE-опосредованные реакции (анафилаксия)
2. Реакции немедленного типа
3. Отсроченные реакции
4. IgE-опосредованные гастроинтестинальные реакции
5. Оральный аллергический синдром
6. Гастроинтестинальные реакции немедленного типа
III. IgE-опосредованные респираторные реакции
1. Астма или ринит после употребления в пищу молока
2. Астма или ринит после попадания БКМ в дыхательные пути
3. IgE-опосредованные кожные реакции
4. Реакции немедленного типа
5. Острая крапивница или ангиоотёк
6. Контактная крапивница
7. Отсроченные реакции
- Атопический дерматит
Состояния, связанные с не-IgE-опосредованными и смешанными реакциями на БКМ
1. Атопический дерматит
2. Реакции немедленного типа
3. Отсроченные реакции
4. Не-IgE-опосредованные гастроинтестинальные реакции
- Гастроэзофагеальная рефлюксная болезнь
- Дисфагия (крикофарингеальный спазм)
- Пилороспазм
- Аллергический эозинофильный эзофагит
- Индуцированная БКМ энтеропатия
- Запоры
- Колики
- Индуцированные БКМ гастроэнтероколит и проктоколит
III. Не-IgE-опосредованные респираторные реакции
2. Диагностика
2.1 Жалобы и анамнез
Оценить:
- Семейный анамнез;
- Причинно-значимые аллергены;
- Характер реакции (немедленного или замедленного типа);
- Характер симптомов и их тяжесть;
- Воспроизводимость реакции;
- Наличие ко-факторов.
2.2 Физикальное обследование
Измерить:
- рост,
- массу тела,
- температуру тела.
Оценить:
- кожные покровы,
- наличие лимфаденопатии,
- состояние дыхательной системы,
- состояние органов пищеварения.
Клинические проявления АБКМ:
- значительно отличаются по форме и характеру реакции;
- отличаются у больных разного возраста;
- дебют у новорожденного недостаточно специфичен;
- часто начинается с гиперемии кожи, упорных опрелостей, мелкопапулезной сыпи;
- хроническая железодефицитная анемия может быть единственным симптомом;
- возможен анафилактический шок со смертельным исходом;
- возможна диарея с отсутствием прибавки массы, боли в животе, стойкие запоры;
- шокоподобные реакции с метаболическим ацидозом характерны для не IgE-опосредованного синдрома энтероколита;
- ангионевротический отек и атопический дерматит чаще при IgE-опосредованной сенсибилизации;
- одинаковые симптомы при повышении и норме IgE к БКМ.
Гастроинтестинальные проявления аллергии на БКМ:
- отказ от еды или беспокойство после еды — свидетельство аллергической реакции;
- преимущественное обильное срыгивание и/или рвота, колики, функциональный запор, слизь в стуле;
- практически неотличимы от ГЭРБ.
Оральный аллергический синдром:
- зуд,
- легкий отек ограничивается полостью рта.
Крапивница/ангиоотек при приеме внутрь или при контакте с БКМ.
Респираторные реакции (астма или ринит) — редкие АБКМ, но у детей чаще, чем у взрослых.
Атопический дерматит – часто ассоциирован с АБКМ.
Поражение ЖКТ:
- зависят от уровня поражения;
- для индуцированных проктита, проктоколита, энтероколита характерна слизь и кровь в стуле;
- энтероколит преимущественно у младенцев и разрешается к старшему возрасту;
- наиболее часто аллергический энтероколит у детей первого года жизни;
- индуцированная пищей энтеропатия характеризуется рвотой, диареей, отставанием в росте, вялостью;
- после элиминации введение молока иногда осложняется рвотой, диареей, гипотензией в течение 2 часов.
Синдром Гейнера:
- наиболее часто связан с АБКМ;
- форма легочного гемосидероза;
- развивается у детей раннего возраста, как правило от 1 до 9 месяцев;
- может сопровождаться ЖК-кровотечением, железодефицитной анемией.
Характеристика индуцированного пищевыми белками энтероколита (FPIES)
Клинические проявления:
- Прогрессирующая диарея с присутствием крови
- Рвота, метеоризм
- Энтеропатия с потерей белка
- Задержка прибавки массы тела
Лабораторные данные:
- Кровь и лейкоциты в кале
- Повышение α1-антитрипсина в кале
- Анемия
- Гипоальбуминемия
- Нормальный уровень IgE
- Метгемоглобинемия
Возраст:
- От 1 дня до 1 года
Аллергены:
- Часто несколько аллергенов
- БКМ, белок сои, овальбумин, казеин
- Мясо курицы, рис, рыба – у старших детей
Патология:
- Колит
- Гиперплазия лимфоузлов
- Локальное повреждение ворсинок
- Эозинофильная инфильтрация Lamina propria
Лечение:
- 80% эффектов при применении высокогидролизованных казеиновых смесей
- в 15-20% требуется назначение аминокислотных смесей, особенно при задержке роста
- в 2-5% на короткий срок требуется парентеральное питание и/или глюкокортикостероиды
- высокая частота тяжелых реакций на диагностическое введение продукта
2.3 Лабораторная диагностика
Определение специфических антител класса IgE (sIgE):
- диагностика IgE-опосредованной ПА;
- колориметрические тест-системы;
- флуориметрический метод с целлюлозной губкой;
- хемилюминесцентный метод с частицами авидина;
- наиболее чувствительна, специфична и воспроизводима UniCAP Systems.
Оптимально определение сенсибилизации к пищевым аллергенам тест-системой с фиксированными пороговыми границами уровней sIgE:
- положительные результаты свидетельствуют только о сенсибилизации;
- отсутствие специфических IgE не исключает диагноза ПА;
- результаты интерпретируются только в контексте анамнестических данных.
Молекулярная аллергодиагностика:
- дополнительная информация о характере сенсибилизации к отдельным белкам;
- позволяет прогнозировать клинические проявления и течение ПА;
- распознаёт маркеры истинной сенсибилизации от перекрёстной реактивности;
- позволяет оценить риски острых системных или местных реакций;
- прогнозирование толерантности или перехода в персистирующую форму.
Клеточные тесты активации базофилов для выявления неспецифического высвобождения медиаторов в присутствии аллергена и без связи с молекулой IgE:
- проточно-цитометрический аллерген-стимулирующий тест
- метод проточной цитометрии с двойной меткой (FLOW-CAST)
- клеточный тест высвобождения сульфолейкотриенов после воздействия аллергена на клетку (EKCAST)
- комбинированный аллерген-стимулирующий тест (CAST-COMBI).
Определение медиаторов эффекторных клеток и метаболитов медиаторов в крови и моче:
- преимущественно для диагностики анафилактических реакций.
Анализ полиморфизма в гене лактазы (LCT):
- для дифференциальной диагностики с первичной гиполактазией и алактазией.
Не используется для оценки сенсибилизации анализ уровня специфических IgG и IgG4 к пищевым белкам.
2.4 Инструментальная диагностика
Кожное тестирование:
- скарификационные пробы;
- приктесты.
Противопоказания:
- анамнез анафилактических реакций;
- прием β-блокаторов;
- выраженное обострение аллергического заболевания;
- дерматографическая крапивница;
- возраст до 6 месяцев.
Ложные результаты при приёме:
- антигистаминных
- антидепрессантов
- глюкокортикостероидов системных и местных.
Кожное тестирование интерпретируется в соответствии с анамнезом и эффективностью безмолочной диеты.
ЭГДС для дифференциальной диагностики:
- с неиммунными формами пищевой непереносимости (целиакия);
- с заболеваниями ЖКТ.
2.5 Иная диагностика
Диагностическая элиминационная (безмолочная) диета
- подтверждает IgE-опосредованные и не-IgE-опосредованные формы АБКМ;
- исключают продукты, содержащие белки любого молока и говядину (телятину);
- при грудном вскармливании продукты исключаются из рациона матери;
- продолжительность определяется клиникой: от 7-10 дней при реакции немедленного типа, до 2-4 недель при отсроченных и хронических реакциях;
- при множественной ПА назначается диагностическая гипоаллергенная элиминационная диета;
- в ремиссии продукты вводятся в рацион поочередно, в постепенно возрастающих количествах, с обязательной регистрацией всех симптомов в дневнике.
Диагностическое введение продукта
- для первого пробного введения количество продукта БКМ определяется исходя из анамнеза;
- начинают со значительно меньшей дозы, чем вызвавшая симптомы АБКМ;
- срок наблюдения от 2 часов при реакциях немедленного типа до 2 суток при реакциях замедленного типа;
- при отсутствии реакции продукт вводится в постепенно возрастающих количествах.
Не рекомендуются провокационные пробы с пищевыми продуктами – риск для пациента.
Для подбора и коррекции рациона консультация:
- диетолога;
- гастроэнтеролога при гастроинтестинальной симптоматике;
- дерматолога при кожных проявлениях АБКМ4
- медико-генетическое и пренатальная диагностика для исключения наследственных заболеваний и синдромов.
2.6 Дифференциальная диагностика
Заболевания другой этиологии, сопровождающиеся кожными проявлениями
Непереносимость пищи ферментная и/или метаболическая:
- непереносимость лактозы;
- мальабсорбция углеводов;
- целиакия.
Токсические реакции на пищу:
- бактериальной, вирусной или иной этиологии;
- фармакологические.
Реакции на пищевые добавки и контаминанты.
Состояния, не всегда связанные с приёмом пищи;
- ГЭРБ;
- функциональные кишечные нарушения;
- синдром раздраженной толстой кишки;
- воспалительные заболевания кишечника.
3. Лечение
3.1 Консервативное лечение
Этиологическое лечение — исключение из питания всех продуктов, содержащих белки коровьего молока и говядину, с мониторингом показателей физического развития ребенка.
При легкой АБКМ монотерапия безмолочной диетой.
Этапы диетотерапии АБКМ:
- диагностический;
- лечебная элиминационная диета;
- расширение рациона.
Минимальные сроки исключения из питания БКМ:
- не менее 6 месяцев,
- при тяжелых реакциях – не менее 12-18 месяцев.
При искусственном вскармливании — специализированные смеси на основе высокогидролизованного молочного белка или аминокислот:
- эффективны у 90%;
- при отсутствии улучшения в течение 2 недель — перевод на питание на основе аминокислот.
Не рекомендованы и не обоснованы смеси на основе:
- частично (умеренно) гидролизованного белка;
- козьего молока / молока других млекопитающих.
Напитки из сои, риса, миндаля, кокоса или каштана:
- неправомочно называют «молоком»;
- не соответствуют потребностям грудных детей;
- не рекомендованы для искусственного вскармливания.
Антигистаминные препараты
Препараты I поколения (хлоропирамин, мебгидролин, клемастин) не используются при ПА из-за выраженных седативного и антихолинергического эффектов.
Препараты II поколения:
- не зарегистрированы к применению;
- детям до 6 мес. кратким курсом 3– 10 капель диметиндена 3 раза в сутки;
- используются при АБКМ для купирования не угрожающих жизни проявлений;
- возможен легкий седативный эффект;
- не рекомендуются длительно в профилактических целях.
Дезлоратадин 1 раз в сутки:
- с 6 мес. до 1 года по 1 мг (2 мл сиропа);
- с 1 года до 5 лет по 1,25 мг (2,5 мл);
- с 6 до 11 лет по 2,5 мг (5 мл сиропа);
- старше 12 лет — 5 мг (1 таблетка или 10 мл сиропа).
Лоратадин 1 раз в сутки с 2 лет:
- с массой тела менее 30 кг — по 5 мг;
- с массой тела более 30 кг — по 10 мг.
Левоцетиризин в суточной дозе:
- от 2 до 6 лет — 2,5 мг капли;
- старше 6 лет — 5 мг.
Рупатадина фумарат с 12 лет 10 мг 1 раз/сут.
Фексофенадин 1 раз в сутки:
- 6–12 лет по 30 мг;
- старше 12 лет — 120–180 мг.
Цетиризин:
- от 6 до 12 мес. по 2,5 мг 1 раз/день;
- от 1 года до 6 лет капли 2,5 мг 2 раза/день или 5 мг 1 раз/день;
- старше 6 лет —10 мг однократно или 5 мг 2 раза/день.
Тяжелые проявления АБКМ рекомендовано купировать введением эпинефрина:
- вводится бригадой СМП;
- после инъекции ребенок остается под наблюдением на несколько часов.
При сопутствующей бронхиальной астме для купирования обструкции обязательно использование ингаляционных коротко действующих β2-агонистов (сальбутамол).
Наружная терапия:
- с учетом патологических изменений кожи;
- купирование воспаления и зуда;
- восстановление водно-липидного слоя и барьерной функции кожи;
- обеспечение правильного и ежедневного ухода за кожей
Не рекомендованы:
- стабилизаторы мембран тучных клеток для профилактики;
- специфическая иммунотерапия в рутинной практике из-за риска анафилаксии, только ингаляционными аллергенами при сопутствующих респираторных симптомах.
3.2 Хирургическое лечение
Не требуется
4. Реабилитация
Не требуется
5. Профилактика и диспансерное наблюдение
5.1 Профилактика
Первичная профилактика АБКМ — профилактика раннего дебюта атопии.
Диетопрофилактика у детей из группы высокого риска с наследственной отягощенностью по атопическим заболеваниям.
Превентивный эффект грудного вскармливания до 4-6 мес.
Гипоаллергенная диета матери:
- при беременности не имеет профилактического эффекта;
- целесообразна при наличии пищевой аллергии у женщины;
- при кормлении грудью ребенка из «группы риска» необходим полноценный разнообразный рацион с ограничением наиболее распространенных аллергенов.
Профилактика АКБМ проводится частично- или высокогидролизованными смесями с аббревиатурой «ГА» (например, «НАН ГА»):
- для детей из группы риска по атопии на искусственном или смешанном вскармливании,
- до 6-месячного возраста;
- после 6 месяцев эффективность не доказана.
Прикорм:
- в «окно толерантности» — 4-6-месячном возрасте снижает риск развития атопии в последующие годы;
- монокомпонентными продуктами;
- принцип постепенного расширения рациона (не более 1 продукта в неделю).
5.2 Диспансерное наблюдение
Тактика определяется нозологической формой и тяжестью течения.
Диагностическая программа с комплексом терапии и подбором индивидуальной элиминационной диеты — около 14 дней в (дневном) стационаре.
Легкие проявления АБКМ:
- могут наблюдаться амбулаторно;
- консультации специалистов 1 раз в 2-6 месяцев.
Тяжелые и среднетяжелые реакции АБКМ:
- возможна госпитализация для обследования, подбора терапии и коррекции рациона, реабилитации 1 раз в 3-12 мес.
6. Дополнительная информация, влияющая на течение и исход заболевания/синдрома
6.1 Исходы и прогноз
Частота формирования толерантности к молочным белкам у детей АБКМ на первом году жизни:
не-IgE-опосредованной к 5 годам — 100%;
IgE-опосредованной:
- к 2 годам — 41%,
- к 4 годам — 19-57%,
- к 5 годам — 74%,
- к 8-9 годам — 85%,
- к 12 годам — 64%,
- к 16-летию — 79%.
Более склонны к персистированию:
- IgE-опосредованные формы;
- поздний дебют, длительный период от начала употребления БКМ и симптомами;
- множественные реакции на пищу и другие аллергические заболевания;
- кожные проявления АБКМ по сравнению с гастроинтестинальными, тяжелый атопический дерматит;
- АБКМ при значительно отягощенном семейном анамнезе по атопическим болезням.
Возможные предикторы толерантности:
- при диагностическом введении реакция на минимальные количества молока (10 мл и менее);
- большой размер папулы при прик-тесте.
При своевременной адекватной диетотерапии прогноз преимущественно благоприятный.
{«status»:»error»,»message»:»Ошибка вызова получения семантически связанных документов»}
Источник
Аллергия на белок коровьего молока встречается у 2 — 6% детей первого года жизни. Постоянный поиск оптимальных подходов к диагностике и лечению этой патологии приводит к регулярному появлению новых обзоров, руководств (или гайдов, от англ. guide) и других публикаций. Данное руководство, посвященное выработке четкого алгоритма диагностики и лечения аллергии к коровьему молоку, представлен в 2009 году рабочей группой по педиатрической гастроэнтерологии под руководством Эмилии-Романьи.
Аллергия на белок коровьего молока (АБКМ) поражает от 2 до 6% детей в возрасте до года. Около 50% детей выздоравливают от АБКМ в течение первого года жизни. 80-90% — в течение первых пяти лет.
При этом необходимо отметить, что родители начинают подозревать у детей аллергию к белкам коровьего молока приблизительно в 4 раза чаще, чем она реально встречается. Так, у многих детей родители подозревают АБКМ, на основании таких симптомов как кожные высыпания, нарушения сна, постоянная заложенность носа, себорейный дерматит или положительные результаты неспецифических исследований. Кроме того, родители часто назначают своим детям ненужную диету без адекватного медицинского и диетического контроля.
Эти неверные диетические ограничения могут провоцировать пищевой дисбаланс, особенно на первом году жизни ребенка. Поэтому точная диагностика аллергии к белкам коровьего молока (АБКМ) важна не только для того, чтобы избежать риска рахита, уменьшенной скорости минерализации, анемии, задержки роста и гипоальбуминемии, но также из-за непосредственных клинических реакций или тяжелой гастроэнтеропатии, приводящей к мальабсорбции.
Аллергия на белок коровьего молока: когда заподозрить?
Для детей с аллергией к белкам коровьего молока характерен отягощенный атопический анамнез.
Аллергия на коровье молоко должна быть заподозрена у детей, у которых наблюдаются такие аллергические реакции немедленного типа как: острая крапивница/отек Квинке, свистящие хрипы, ринит, сухой кашель, рвота, отек гортани, острая астма с тяжелой дыхательной недостаточностью, анафилаксия.
Аллергические реакции замедленного типа (или так называемые поздние симптомы аллергии), вызывающие необходимость провести диагностику на АБКМ — это: атопический дерматит, хроническая диарея, кровь в стуле, железодефицитная анемия, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), запоры, хроническая рвота, колики, низкая прибавка росто-весовых показателей (отказ от еды), энтероколитный синдром, белок-теряющая энтеропатия с гипоальбуминемией, эозинофильная эзофагогастроэнтеропатия.
Диагноз «аллергия на белки коровьего молока» основывается на детализации анамнестических признаков (рис. 1), результатах кожной аллергопробы (прик-тесте) и обнаружении сывороточных специфических IgE к белкам коровьего молока, положительном эффекте от элиминационной диеты и реакции на пищевую провокационную пробу.
Клинические проявления аллергии на белок коровьего молока (АБКМ) могут быть разделены на IgE-опосредованные клинические реакции (симптомы проявляются в течение 30 минут после употребления в пищу коровьего молока) и не IgE-опосредованные реакции (начало спустя часы и дни от употребления в пищу белков коровьего молока), с преобладающей реакцией со стороны кожи и желудочно-кишечного тракта. Однако, аллергические реакции немедленного и замедленного типа могут быть объединены в атопическом дерматите и в эозинофильном эзофагогастроэнтерите. (рис. 1)
Аллергические реакции немедленного типа:
| Аллергические реакции замедленного типа:
|
Аллергия на белок коровьего молока: прик-тесты и пищевая провокационная проба
Прик-тесты (кожные аллергопробы) являются одним из самых точных лабораторных методов подтверждения/исключения аллергии к коровьему молоку: приблизительно у 60% детей с положительными прик-тестами действительно имеется аллергия на белки коровьего молока. Ценность отрицательных результатов кожной аллергопробы считают еще более высокой: свыше 95%. Дополнительно может быть применен прик-тест с диагностическим препаратом из заменителя коровьего молока.
Однако у небольшой части детей при отрицательных результатах прик-тестов и сывороточных IgE все же развиваются клинические реакции, свойственные аллергии на белки коровьего молока. Поэтому у таких больных, несмотря на отрицательный IgE тест, при сильном подозрении на аллергию к белку коровьего молока необходимо провести пищевую провокационную пробу, чтобы доказать отсутствие клинической аллергии.
Таким образом, пищевая провокационная проба, открытая или слепая, остается «золотым стандартом» для верификации пищевой аллергии (в том числе аллергии к белкам коровьего молока) при сомнениях в диагнозе. Пищевая провокационная проба должна проводиться под наблюдением врача в условиях палаты интенсивной терапии, особенно в случае положительного прик-теста или сывороточных IgE к коровьему молоку и у младенцев, из-за опасности возникновения аллергических реакций немедленного типа.
Гидролизированные смеси и другие заменители молока: диета при АБКМ
Для замены коровьего молока в питании детей с аллергией к его белкам могут быть использованы смеси на основе гидролизированного белка, соя, рис, а также молоко других домашних животных. К сожалению, любой из перечисленных продуктов тоже может вызвать аллергию.
Так, около 10% детей с аллергией на белок коровьего молока (АБКМ) реагируют на смеси, приготовленные на основе гидролизированных белков (т.н. гидролизированные смеси).
Еще чаще клинические проявления аллергии у детей до 6-месячного возраста вызывают смеси на основе сои (у более старших детей частота развития аллергических реакций на гидролизированный белок и белки сои сопоставимы). Соевые смеси провоцируют, главным образом, симптомы поражения ЖКТ.
Рис тоже является достаточно аллергенным продуктом и, по имеющимся данным австралийских исследователей, нередко провоцирует энтероколитический синдром у австралийских младенцев. Кроме Австралии, смеси на основе риса для вскармливания детей с аллергией к коровьему молоку применялись и в Италии. Внести окончательную ясность в вопрос, могут ли смеси на основе риса применяться при аллергии к коровьему молоку в качестве полноценной альтернативы этому продукту, обещают обширные долгосрочные исследования. На сегодняшний день считается, что рисовые смеси могут быть использованы в отдельных случаях, при учете вкуса и стоимости смеси.
Молоко других млекопитающих недостаточно диетически адекватно. В частности, козье молоко вызывает клинические реакции у более чем 90% детей с аллергией к белкам коровьего молока. Ослиное молоко — у 15%, и имеет высокую стоимость.
Пища домашнего приготовления в качестве альтернативы молоку может быть разрешена детям с 4-х месяцев.
Отдельно следует отметить смеси на основе аминокислот. Смеси на основе аминокислот не вызывают аллергию, однако, их применение ограничено из-за высокой стоимости и крайне специфического вкуса.
Алгоритм диагностики и лечения при подозрении на аллергию к белкам коровьего молока
При подозрении на аллергию к белкам коровьего молока, педиатры и родители вынуждены решать проблему не только подтверждения/исключения этого диагноза, но и дальнейшего питания ребенка. Чтобы облегчить эту задачу, группой Эмилии-Романьи, согласно симптомам и типу младенческой диеты, были предложены три различных алгоритма диагностики и дальнейшего ведения больных. Они отражены в рис. 2,3,4
Эти подходы относятся к детям первого года жизни.
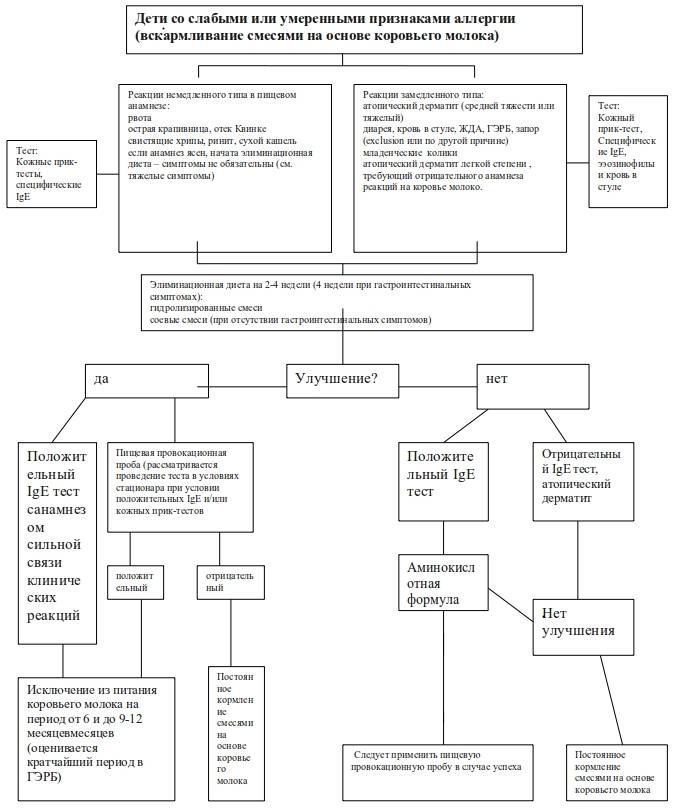
Дети со слабыми или умеренными признаками аллергии (вскармливание смесями на основе коровьего молока)
Рис. 2. Дети со слабыми или умеренными признаками аллергии (вскармливание смесями на основе коровьего молока)
Алгоритм диагностики и лечения при подозрении на аллергию к белкам коровьего молока: пояснение к рис.2
Педиатр должен подозревать аллергию на белки коровьего молока при свободной диете только в самых тяжелых случаях. Умеренно выраженные аллергические реакции бывает трудно интерпретировать, потому что они могут быть результатом причин, не связанных с аллергией на белки коровьего молока.
При относительно поздней манифестации желудочнокишечных симптомов, другая патология (то есть инфекции) должна быть исключена прежде, чем начинать исследование на аллергические реакции. При среднетяжелом атопическом дерматите подозрения на аллергию к белкам коровьего молока не оправданы при отсутствии четкой взаимосвязи между потреблением коровьего молока и началом симптомов. Однако, если любые перечисленные симптомы четко связаны с приемом смеси на основе коровьего молока, то рекомендуется устранить коровье молоко из рациона и следовать алгоритму действий для тяжелых реакций (рис. 3)
У младенцев с симптомами аллергических реакций немедленного типа (рвота, отек Квинке, свистящие хрипы, ринит, сухой кашель) или замедленного типа (умеренный/тяжелый атопический дерматит, диарея, кровь в стуле, железодефицитная анемия (ЖДА), гастроэзофагеаальная рефлююксная болезнь (ГЭРБ), запор) может быть заподозрена аллергия на белок коровьего молока. Кроме того, этот диагноз должен рассматриваться у младенцев, не поддающихся терапии.
При подозрении на аллергию к белкам коровьего молока младенцу назначается элиминационная диета на 2-4 недели, исключающая белок коровьего молока ( на 4 недели — при наличии гастроинтестинальных признаков). Младенцы должны питаться гидролизированными молочными смесями или соевыми смесями (последняя рекомендация — для детей старше 6-ти месяцев при отсутствии желудочно-кишечных симптомов).
Если симптомы аллергии при этом угасают — необходима пищевая провокационная проба (ППП) с белками коровьего молока для верификации диагноза. Если ППП положительна, ребенок должен соблюдать элиминационную диету, после чего проба может быть повторно проведена спустя 6 месяцев (при ГЭРБ — более короткий промежуток), и в любом случае, после 9-12 месячного возраста. Если пищевая провокационная проба отрицательна, назначается свободная диета.
При наличии высокой вероятности развития IgE-опосредованных реакций немедленного типа, у младенцев, которые не отвечают на терапию смесями на основе гидролизированного белка (гидролизированными смесями) или соей, пищевая провокационная проба может быть проведена после 14- дневной диеты аминокислотными смесями.
Заменители коровьего молока используются у детей до 12 месяцев. Старшим детям с аллергией к белкам коровьего молока, ввиду доступности адекватной диеты, назначение смесей на основе гидролизированного белка или аминокислотных смесей требуются редко.
Младенческие колики (более 3 часов крика в день, 3-х дней в течение трех недель) однозначно не рассматривают как следствие аллергии к коровьему молоку.
Дети с тяжелыми проявлениями аллергии на белок коровьего молока (вскармливание смесями на основе коровьего молока)
Рис. 3. Дети с тяжелыми проявлениями аллергии на белок коровьего молока (вскармливание смесями на основе коровьего молока)
Алгоритм диагностики и лечения при подтвержденной аллергии на белки коровьего молока: пояснения к рис.3
К аллергическим реакциям немедленного типа относят: отек гортани, острую одышку с тяжелой дыхательной недостаточностью, анафилаксию.
Аллергические реакции замедленного типа: хроническая диарея или хроническая рвота с низким ростом, кишечное кровотечение с железодефицитной анемией (ЖДА), белок-теряющая энтеропатия с гипоальбуминемией, эозинофильная гастроэнтеропатия, подтвержденная биопсией.
Если любой из этих симптомов наблюдается вследствие подозреваемой аллергии на белки коровьего молока, младенцу назначается элиминационная диета с исключением молока. Для замены может использоваться соевая смесь (у детей старше 6 месяцев), гидролизированная смесь или аминокислотная смесь. Начало лечения гидролизированными или соевыми смесями должно проходить под медицинским контролем, из-за возможных клинических реакций. Если используется смесь на основе аминокислот, ее нужно применять в течение 2-х недель, после чего младенец должен быть переведен на соевую или гидролизированную смесь.
У детей с поздними тяжелыми признаками желудочно-кишечных расстройств, с низкими показателями роста/веса, анемией, гипоальбуминемией или эозинофильной эзофагогастроэнтеропатией, рекомендуют начинать элиминационную диету с аминокислотной смеси, а затем переходить на гидролизированную смесь. Эффект диеты должен проверяться в течение 10 дней при энтероколитном синдроме, 1-3 недель при энтеропатии и 6 недель при эозинофильной эзофагогастроэнтеропатии.
У дети с анафилаксией и подтвержденными положительными тестами IgE или тяжелыми желудочно-кишечными реакциями, пищевая провокационная проба для верификации диагноза не нужна. Она должна быть выполнена не ранее 6-12 месяцев от последней реакции. Дети должны соблюдать элиминационную диету до 12-ти месячного возраста, а при энтероколитном синдроме — до 2-3 лет.
Дети с тяжелыми аллергическими симптомами любого плана должны быть госпитализированы в специализированный стационар.
Смесь на основе гидролизированного белка или аминокислотная смесь применяются у детей в возрасте до 12 месяцев и у старших детей с желудочно-кишечными симптомами. У детей старше 12 месяцев с анафилаксией необходимость применять заменители коровьего молока в питании возникает не всегда.
Ребенок на грудном вскармливании и подозрение на аллергию к белкам коровьего молока
(Рис. 4) Алгоритм действий при подозрении на не-IgE опосредованную реакцию на белки коровьего молока в отношении детей на грудном вскармливании
Алгоритм диагностики и лечения детей, находящихся на грудном вскармливании, при подозрении на аллергию к белкам коровьего молока: пояснение к рис.4
У детей, находящихся на полном грудном вскармливании, симптомы аллергии к белкам коровьего молока (атопический дерматит, рвота, диарея, кровь в стуле, ГЭРБ и др.) почти всегда не являются IgE опосредоваными. Поэтому при умеренных симптомах этих расстройств исключать молоко из диеты матери не рекомендуется. На сегодняшний день нет никаких доказательств значимости исключения из рациона матери яиц или коровьего молока, например, у младенцев с кровью в стуле (проктоколитом).
Из диеты матерей, у детей которых наблюдаются среднетяжелые симптомы, белок коровьего молока, яйца и другие продукты должны быть устранены только если отмечена четкая клиническая реакция. Кроме того, младенец должен быть госпитализирован в специализированный стационар. Материнская элиминационная диета должна длиться в течение 4-х недель. Если нет никакого улучшения, диета должна быть прекращена. Если симптомы уменьшились, рекомендуется, чтобы мать принимала большое количество коровьего молока в течение 1 недели. Если симптомы вернулись — мать должна продолжить элиминационную диету с дополнительным потреблением кальция.
Младенца можно отнимать от груди по общим со здоровыми детьми рекомендациям, но коровьего молока следует избегать до 9-12 месячного возраста, и в течение, по меньшей мере, 6 месяцев от начала диеты.
Если объем грудного молока недостаточен, то для докорма используется смесь на основе гидролизированных белков или смесь на основе сои (после 6 месячного возраста). Если после того, как мать повторно начала принимать коровье молоко, симптомы не усиливаются — исключенные продукты могут быть постепенно поочередно введены в рацион.
Аллергия на белок коровьего молока у детей: краткие итоги
- Окончательный диагноз «аллергия на белок коров


