Сдала анализы аллергии нет а астма есть
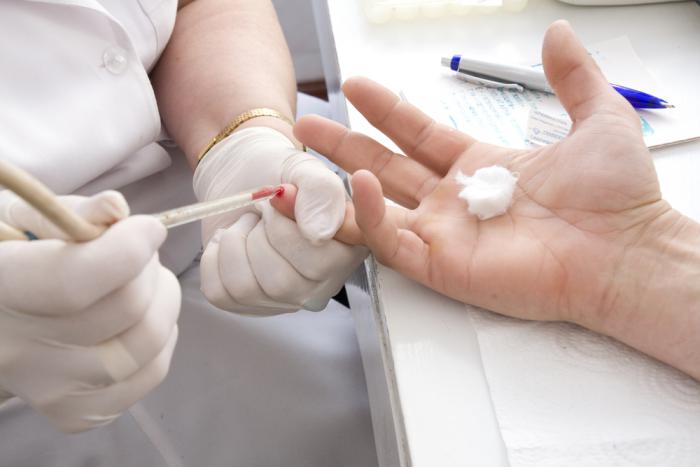
Тесты на проверку аллергической реакции – аллергические пробы помогают врачу выявить возбудителей заболевания и составить индивидуальный план эффективного лечения.
Диагностировать аллергию возможно с помощью кожно-аллергической пробы, анализа крови и других диагностические лабораторных тестов.
Кожно-аллергическая проба
Этот тест помогает быстро (в течение часа), довольно точно и недорого определить, чем вызвано обострение астмы. Очень важно перед прохождением теста следовать всем указаниям врача, например, прекратить прием антигистаминов (препаратов против аллергии), поскольку это может исказить результаты.
Кожно-аллергическая проба проводится при подозрении на аллергическую природу астмы. Она заключается в ведении под кожу определенного аллергена для выявления, ответной реакции IgE (иммуноглобулина Е). У пациентов с аллергическими заболеваниями уровень специфических IgE-антител повышен. Иммуноглобулин Е активирует тучные клетки, они начинают вырабатывать вещества-медиаторы (такие, как гистамин), которые, в свою очередь, воздействуя на другие клетки и ткани вызывают внешние проявления аллергии: отек, покраснение и зуд.
Врач может назначить один из следующих видов кожно-аллергической пробы: аппликационнаую, внутрикожную и скарификационную.
(Внимание: если у вас тяжелая степень астмы, снижена функция легких или имеется предрасположенность к анафилактической реакции, обязательно сообщите об этом врачу перед проведением теста)
Скарификационная кожная проба (прик-тест)
Это самый распространенный тип аллергической пробы. Несколько капель аллергена капается на кожу, чаще всего на спине. Затем каждая капля прокалывается. Если в организме присутствует иммуноглобулин Е, реагирующий на определенный вид аллергена, покраснение, зуд кожи и возникновение на месте прокола папулы могут проявиться уже через 15 минут. Реакция размером более 3мм считается положительной (т.е. указывает на наличие аллергии). Для уточнения диагноза врач может обратиться к истории болезни или назначить новый тест.
Внутрикожная проба
Внутрикожная проба применяется, если результат прик-теста оказался отрицательным. В этом случае аллерген вводится непосредственно под кожу. Та же методика используется и в пробе Манту для диагностики туберкулеза. Внутрикожная проба часто используется для выявления аллергии на внешние факторы и лекарственные препараты, однако непригодна для определения пищевой аллергии или аллергии на латекс.
Хотя данный вид теста и является более чувствительным, он также имеет и повышенный риск ложноположительных результатов. Внутрикожная проба способна вызвать системную аллергическую реакцию, поэтому она используется лишь в качестве подтверждения, если результат прик-теста показался врачу неубедительным.
Аппликационная проба
Во время этого теста несколько капель определенного аллергена наносится на специальный аппликатор (пластырь), который помещают на кожу. Иногда этот тест используется для определения возбудителя кожной аллергии. Если кожа покраснела, появились раздражение и зуд, это означает положительную реакцию на данный аллерген.
Аллергия и анализ крови
Хотя анализ крови менее чувствителен и к тому же более дорогой, чем кожные пробы, он достаточно информативен при определении уровня содержания IgE. Если провести кожные пробы по каким-либо причинам невозможно, врач может предложить следующие анализы.
Радиоаллергосорбентный тест (РАСТ)
Этот тест используется для выявления в крови человека антител класса IgE против специфических аллергенов, который проводится в пробирке. Хотя радиоаллергосорбентный тест не точнее и более дорогой, чем кожно-аллергические пробы, зато на его результаты не влияет прием лекарственных препаратов. Поэтому он показан при гиперчувствительности организма (когда кожная проба представляет собой угрозу здоровью пациента), а также для диагностики аллергии дыхательных путей у детей.
Бумажный радиоиммуносорбентный тест (БРИСТ)
Если вы страдаете от хронических синусо-пульмонарных заболеваний (включая ринит, синусит, бронхит и неаллергическую астму), врач может порекомендовать бумажный радиоиммуносорбентный тест, отражающий точную картину уровня общего IgE в организме, повышенное содержание которого указывает на наличие аллергии или инфекции. Наблюдение уровня IgE помогает контролировать эффективность лечения ряда аллергических заболеваний. (Нормальный уровень IgE антител не исключает диагноз аллергия).
Количественное определение иммуноглобулинов
Тесты на уровень содержания иммуноглобулинов определяют количество различных антител в крови. Для этого берется образец крови на анализ.
Повышение уровня иммуноглобулина Е (IgE), может свидетельствовать о наличии аллергической природы ринита или астмы. Если наблюдается повышенный уровень прочих типов иммуноглобулина, можно предположить наличие пневмонии или грибкового заболевания. Пониженный уровень определенного типа иммуноглобулина сигнализирует о бактериальной или вирусной инфекции.
Инъекции аллергенов и астма
Если применение лекарственных препаратов не дает ожидаемого эффекта при лечении аллергической астмы, врач может назначить инъекции аллергенов (аллерген-специфическая иммунотерапия). Они весьма эффективны для уменьшения аллергической реакции на шерсть домашних животных, пыльцу, пылевых клещей, плесень и укусы красных муравьев. Регулярный ввод аллергена в организм в постоянно увеличивающейся дозе является своеобразной «прививкой от аллергии», повышает сопротивляемость иммунной системы и снижает остроту аллергической реакции.
Источник
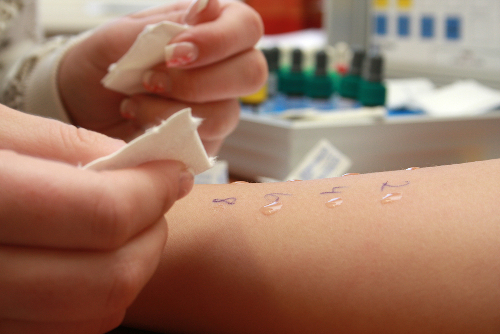
Бронхиальная астма – хроническое заболевание дыхательных путей. Из-за постоянного воспаления бронхов у пациента нарушается дыхательная функция, что может быть опасным для жизни.
Но перед назначением лечения важно точно поставить диагноз, так как есть еще и другие патологии с подобными симптомами, способы лечения которых сильно отличаются. Именно для этого пациенту предлагается сдать тот или иной анализ на астму.
После прохождения назначенного обследования больному ставится точный диагноз и назначается правильное лечение.
Диагностика бронхиальной астмы

Диагностика бронхиальной астмы – это сложный процесс, включающий несколько этапов.
В первую очередь врач осматривает пациента, выслушивает его жалобы и фиксирует наблюдаемые признаки патологии. На разных стадиях развития заболевания симптоматика может быть разной.
Так, например, на начальной стадии пациента может беспокоить только кашель. Гораздо более информативным будет осмотр больного во время приступа, но астму, как и любую другую болезнь, лучше и легче лечит до момента развития осложнений.
После осмотра врач назначает дополнительные обследования для уточнения предварительного диагноза «бронхиальная астма». Для этого врач дает пациенту направление в лабораторию, уточнив, какие анализы требуется сдавать.
Исследования крови требуются для постановки предварительного диагноза.
Если по результатам лабораторных исследований подозрение на бронхиальную астму подтверждается, пациента отправляют на исследование дыхательной функции. Именно после этих процедур выставляется окончательный диагноз.
Лабораторные исследования при диагностике астмы
После осмотра врач в обязательном порядке отправляет пациента сдавать анализы, необходимые для уточнения диагноза бронхиальной астмы. Существует целый комплекс исследований, который требуется провести.
После изучения полученных образцов биоматериала можно не только поставить предварительный диагноз, но также и выявить другие отклонения. К стандартным исследованиям относятся:
Общий анализ крови. Основной его целью является определение уровня гемоглобина, подсчет лейкоцитов и эритроцитов, а также измерение скорости оседания эритроцитов (СОЭ).
- Анализ мокроты.
- Коагулограмма.
- Биохимический анализ крови.
- Иммунологическое исследование крови.
- Анализ бронхоальвеолярного лаважа.
Если этих анализов недостаточно, врач может назначить потенциальным астматикам дополнительное исследование крови или другие виды обследований, позволяющие подтвердить или исключить астму.
Анализы крови при бронхиальной астме
Анализ крови при подозрении на бронхиальную астму является обязательным. Анализируя результаты этих исследований, специалист делает заключение о характере болезни.
Так, если бронхиальная астма протекает в легкой форме, а приступы редки и быстро проходят, показатели общего исследования крови остаются без изменений.
Если же есть тенденция к увеличению содержания эритроцитов и уровня гемоглобина, есть риск стремительного ухудшения состояния пациента.
Именно поэтому больному требуется сдать целый комплекс необходимых анализов при подозрении на бронхиальную астму, и неоднократно проходить эти исследования в дальнейшем.
Лабораторный контроль за протеканием болезни дает возможность своевременно отреагировать на какие-либо изменения, связанные как с самой патологией, так и с сопутствующими болезнями.
Общий анализ крови

Общий анализ крови – это самое простое и распространенное исследование крови, назначается оно и при бронхиальной астме. Забор крови делают как из вены, так и из пальца.
Подготовка к исследованию стандартная. Никаких дополнительных усилий со стороны пациента не требуется.
Основные определяемые показатели:
- СОЭ;
- уровень гемоглобина;
- количество эритроцитов.
Если заболевание находится в стадии ремиссии или протекает в интермиттирующей форме, все эти показатели останутся в пределах нормы.
Если воспалительный процесс прогрессирует, показатель СОЭ будет расти. При значительном кислородном голодании будет наблюдаться снижение уровня гемоглобина. Возможно развитие анемии.
Биохимический анализ
Биохимический анализ крови считается более точным по сравнению с общим. Даже незначительные изменения в состоянии при возникновении бронхиальной астмы вызовут изменения показателей крови.
Этот анализ позволяет не только уточнить диагноз, но и определить степень тяжести протекания заболевания.
Кровь для исследования берут только из вены.
При бронхиальной астме в крови наблюдается значительное повышение содержания альфа-2- и гамма-глобулинов, фибрина, сиаловых кислот. Если патология вызвана развитием инфекции в организме, то будет увеличен гаптоглобулин.
Иммунологический анализ крови
Данное обследование назначается в том случае, если необходимо выяснить аллергическая природа астмы или инфекционная. Диагностика атопической формы патологии заключается в выявлении иммуноглобулина Е и антител.
Иммуноглобулин Е – это белок, относящийся к антителам класса Е. Именно он отвечает за аллергическую реакцию в организме. При контакте белка с аллергеном формируется ответ в виде выброса гистамина, серотонина и прочих соединений, вызывающих приступ.
Анализ берется из вены с соблюдением всех стандартных для забора крови требований.
Анализ газов в артериальной крови
Выявление изменений в газовом составе крови – важное исследование, назначаемое при астме. С его помощью определяется тяжесть заболевания.
Данное исследование назначают в случае, если у больного наблюдаются следующие проявления болезни:
- сильная одышка;
- значительное увеличение частоты сердечных сокращений;
- изменение формы грудной клетки;
- потеря сознания.
Если в анализируемом образце крови количество кислорода сильно снижено, а содержание углекислого газа, наоборот, превышает норму, пациента направляют на кислородные ингаляции. При астме такие показатели указывают на кислородное голодание.
Подготовка к исследованиям

Проведение анализов крови при бронхиальной астме очень важно для уточнения диагноза и определения степени тяжести заболевания.
На основании этих данных назначается лечение или пациент отправляется на дополнительные обследования.
Однако чтобы результаты были достоверными, от пациента требуется несложная, но очень важная подготовка.
Перед процедурой необходимо следовать следующим рекомендациям:
- Анализ крови (как в любом другом случае, а не только на астму) сдается натощак. Перекус допустим не ранее, чем за 7 часов до сдачи биоматериала.
- После приема лекарств должно пройти не менее 12 часов.
- Перед сдачей крови следует исключить употребление алкоголя, жирных и прожаренных блюд.
- Следует избегать интенсивных физических нагрузок.
Результаты анализов крови и их значение для постановки диагноза
Если у пациента впервые обнаружена бронхиальная астма, результаты анализов крови позволят не только подтвердить диагноз, но и определить степень тяжести болезни.
При изучении результатов врач обращает внимание на следующие параметры:
- СОЭ. Скорость оседания эритроцитов – важный показатель. При бронхиальной астме его значения остаются в пределах нормы. Но если в организм попадает инфекция, СОЭ резко возрастает.
- Эозинофилы. Их уровень является главным диагностическим критерием. При астме (в стадии обострения) их содержание выше нормы. Однако в стадии ремиссии этот показатель приходит в норму.
- Нейтрофилы. Если их количество возрастает, врач может предположить развитие астмы.
- Гемоглобин. При астме его количество растет.
При постановке диагноза врач учитывает не только эти основные показатели крови, но и клинические признаки астмы, а также результаты других обследований.
Один только метод диагностики не может подтвердить, что у пациента именно это заболевание.
В заключение
Анализы крови при астме имеют важное диагностическое значение. На их основании врач может как предположить наличие самой патологии, так и определить степень ее тяжести.
Однако нельзя поставить диагноз только на основании исследований крови. Для этого требуется еще ряд диагностических обследований, позволяющих или опровергнуть, или подтвердить наличие заболевания.
Чтобы получить максимально точный результат, пациент должен ответственно подойти к данной процедуре и правильно подготовиться к ней. Только в этом случае врач сможет, опираясь на полученные данные, назначить максимально эффективное лечение.
Источник
Автор На чтение 13 мин. Опубликовано 24.12.2019
Показания к обследованию
Правильно поставить диагноз без соблюдения очередности обследования достаточно сложно. Астма нередко протекает, маскируясь под заболевания дыхательной и сердечно-сосудистой систем, из-за чего не вызывает подозрений на ранней стадии. Кроме того, варианты клинических проявлений зависят от формы болезни, возраста, особенностей образа жизни человека, наличия профессиональных вредностей.
Поэтому первым этапом диагностирования является подробное изучение истории болезни пациента и сбор данных, помогающих выявить склонность к развитию патологии. Собирать анамнез помогают сведения о перенесенных заболеваниях, об условиях работы и жизни, приеме лекарственных препаратов и другие ценные для врача факты:
- В детском возрасте чаще встречается атопический или аллергический вариант астмы. В результате продолжительного и регулярного воздействия аллергена организм ребенка подвергается повышенной нагрузке, а иммунная система формирует патологическую ответную реакцию.
- У людей с сердечными заболеваниями, а также пожилых пациентов, врачи чаще выявляют аспириновую форму болезни. Длительное воздействие ацетилсалициловой кислоты или индивидуальная непереносимость этого вещества может привести к негативным изменениям и спровоцировать начало заболевания.
- У взрослых нередко диагностируют инфекционно-зависимую форму болезни. В результате хронических инфекций дыхательных путей формируются условия для развития обструкции бронхов.
- У беременных развитие недуга может быть вызвано конфликтом резус-фактора крови или неблагоприятными условиями работы и жизни. Диагностировать болезнь нужно как можно раньше, чтобы предупредить патологию у ребенка.
- Выявлять бронхиальную астму помогает набор типичных симптомов, которые характеризуются периодами обострения и ремиссии. Обнаружение на догоспитальном этапе признаков, являющихся специфическими маркерами, служит поводом для подозрения. Сухой приступообразный кашель, свистящее дыхание (особенно ночью), тяжесть в грудной клетке, одышка, не вызванная физическими нагрузками, аллергические реакции – перечисленные симптомы служат основанием для проведения обследования. Методом исключения, а также с помощью проведения современных лабораторных и инструментальных тестов, врачам удается определить диагноз, разобраться в этиологии болезни и назначить нужное лечение.
Показаниями для проведения дифференциальной диагностики бронхиальной астмы с заболеваниями со схожей клинической картиной являются:
- Генетическая предрасположенность.
- Хронические обструктивные заболевания органов дыхания.
- Аллергические реакции по типу обструкции.
- Наличие вредных привычек или профессиональных вредностей.
- Усиление симптомов при повторяющихся обстоятельствах.
Эти и ряд других признаков говорят о необходимости проведения расширенной диагностики с целью выявления астмы на ранней стадии.
Какие показатели говорят об астме
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови.
Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Оценка данных исследования позволяет установить точный диагноз в максимально сжатые сроки. Увеличение процентного соотношения эозинофилов в крови, определение специфического иммуноглобулина IgE, положительные результаты аллергопробы наряду с увеличением сопротивления при выдохе с фиксированным усилием для достижения нужной вентиляции легких – эти и другие признаки в комплексе подтверждают диагноз. Дальнейшая тактика ведения зависит от многих факторов и определяется индивидуально для каждого пациента.
Виды диагностических процедур
Сложность установления диагноза связана с тем, что бронхиальная астма редко протекает в форме самостоятельной патологии и сопровождается системными изменениями, характерными для заболеваний органов сердца и дыхания. Лабораторные тесты позволяют выявить отклонения, а инструментальные методы обследования подтверждают наличие патологии.
Лабораторные исследования
Диагностический комплекс процедур при астме включает широкий спектр исследований, поэтому нередко проводится в условиях стационара. Для получения точных сведений важно правильно подготовиться к обследованию, поэтому необходимо придерживаться рекомендаций врача, вовремя сдавать пробы и проходить функциональное тестирование.
В больнице диагностика занимает от 3 до 7 дней, но в сложных случаях может потребоваться повторное нахождение в стационаре. Исследование актуально не только в плане первичной постановки диагноза на начальной стадии. Астматики проходят контрольное тестирование не реже одного раза в год, с целью определить степень прогрессирования и скорость развития патологии.
Общий анализ крови
- Общий анализ крови. Базовый тест для определения уровня здоровья и основных показателей работы внутренних органов человека. Позволяет найти признаки острого или хронического воспаления и степень компенсации за счет резервных возможностей организма.
- Биохимический анализ крови. Дополнительное исследование лейкоцитарной формулы, в особенности процентное соотношение эозинофилов, важно для последующей оценки аллергопроб. Брать кровь лучше натощак, с целью исключить естественное искажение данных в результате физиологических реакций.
- Иммунологический анализ. Специфический тест на наличие в крови иммуноглобулина IgE, повышение которого типично для аллергических заболеваний.
- Анализ мокроты. Наряду с биохимией крови, является маркером при аллергических заболеваниях. Физические и биохимические показатели анализа мокроты при бронхиальной астме отличаются от результатов анализа при бронхите, поэтому важно для дифференциации.
- Анализ кала. Паразитарные заболевания нередко являются причиной аллергической реакции организма, а определение признаков глистной инвазии служит основой для построения следующих этапов диагностики.
- Анализ мочи. Рекомендуется сдавать с целью проведения дифференциальной диагностики с воспалительными заболеваниями органов дыхания.
- Аллергопроба. Играет ключевую роль в постановке диагноза. Критериями оценки является наличие реакции на контролируемое введение аллергена, что проявляется кожным зудом, покраснением, возникновением одышки и прочими типичными признаками.
Аллергопроба
Результаты лабораторных тестов заносят в таблицу, которая впоследствии дополняется данными инструментальных обследований.
Методы функциональной диагностики с применением специального оборудования показывают изменения со стороны органов дыхания, вызванные бронхиальной астмой. Прямые или косвенные подтверждения диагноза могут быть получены с помощью следующих исследований:
- Рентгенография легких. Метод не считается специфичным, но позволяет выявить изменения легочного рисунка, характерного для эмфиземы, одного из осложнений астмы на поздней стадии.
- Спирометрия. Ценный метод диагностики бронхиальной астмы, основанный на определении функции внешнего дыхания. Прибор фиксирует отклонения от нормы, которые подвергаются дальнейшей расшифровке в комплексе в другими данными.
- Пикфлоуметрия. Инструментальный метод тестирования скорости выдоха необходим для установления диагноза в больнице и для контроля состояния больного в домашних условиях. С помощью прибора, который называется пикфлоуметр, происходит измерение бронхиальной проходимости и степени обструкции бронхов.
Инструментальные методы исследования при астме
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Исследование функции внешнего дыхания
https://www.youtube.com/watch?v=AGSYrIjsIcA
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором.
Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
Пикфлоуметр – необходимый аппарат для каждого больного
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхо