Аллергия у детей отек квинке крапивница
Крапивница возникает хотя бы раз в жизни у 15-25 % населения планеты и обычно в возрасте до 40 лет. Чаще всего страдают малыши до 3-х лет, чуть реже – дети дошкольного и раннего школьного возрастов. Высыпания при крапивнице напоминают ожог крапивы, откуда и произошло название болезни. Первичным элементом сыпи является волдырь, представляющий собой местный отёк сосочкового слоя дермы. Такая сыпь называется уртикарной (от лат. urtica – крапива) и сопровождается значительным зудом, приводящим к ухудшению самочувствия, нарушению сна. У половины больных крапивница возникает изолированно, примерно у 40 % недуг сочетается с ангионевротическим отёком (отёком Квинке), а изолированный ангиоотёк встречается лишь у 10-15 % больных и представляет собой более глубокий отёк кожи и подкожной клетчатки, развитие которого на слизистых ротовой полости и гортани может приводить к асфиксии, угрожающей жизни ребёнка.
Крапивница может быть острой и продолжаться в течение нескольких дней и недель (не более 6 недель между появлением первых и исчезновением последних элементов сыпи) или хронической, протекая месяцы и годы. У детей чаще наблюдаются острые формы заболевания, а в возрасте от 20 до 40 лет – хронические.
Причины острой крапивницы и отёка Квинке у детей в большинстве случаев удаётся чётко установить. Это могут быть следующие факторы:
— пищевые продукты (молоко, яйца, рыба, орехи, бобовые, цитрусовые, шоколад, клубника, малина и другие), и, чем младше ребёнок, тем чаще пищевые аллергены являются причиной заболевания;
— лекарственные препараты (антибиотики из групп пенициллинов, цефалоспоринов, салицилаты, нестероидные противовоспалительные препараты, препараты крови, рентгенконтрастные средства);
— укусы насекомых (ос, пчёл, пауков, блох), медуз;
— инфекции (чаще вирусы гепатита, Эпштейна-Барр, стрептококки, гельминты);
— физические факторы (тепло, холод, инсоляция, двигательные нагрузки, давление);
— непосредственный контакт аллергена с кожей (шерсть животного, красители, парфюмерные средства, латекс, бытовая химия).
Причины хронической крапивницы удаётся установить у 20-30 % детей, и чаще ими являются физические факторы, инфекции, глистные инвазии, пищевые добавки, ингаляционные аллергены и медикаменты.
Механизмы развития крапивницы и ангионевротического отёка делятся на две основные группы – аллергические и неаллергические. И в том и в другом случае в основе лежит выброс из гранул тучных клеток биологически активных веществ, наиболее изученным из которых является гистамин, вызывающий зуд, отёк и гиперемию. У детей чаще всего к дегрануляции приводят аллергические реакции немедленного типа (IgE-зависимые), при которых происходит взаимодействие аллергенов с антителами на мембранах тучных клеток. При воздействии неиммунных факторов повышение концентрации гистамина случается за счёт прямого высвобождения его из клеток при употреблении определённых продуктов, лекарственных препаратов. Кроме того, к неиммунным механизмам относятся воздействия физических факторов, вызывающих развитие холодовой, тепловой, контактной, солнечной, вибрационной крапивницы.
Для клинической картины крапивницы характерно появление волдырей округлой или овальной формы размерами от нескольких миллиметров до 10-20 см; они могут сливаться между собой, образуя полициклические фигуры. Элементы сыпи возвышаются над поверхностью кожи, имеют ярко-розовую окраску, иногда в центре – более бледную; могут появляться в любой части тела, включая волосистую часть головы, ладони и стопы, и сопровождаются зудом разной степени выраженности. Сыпь бледнеет при надавливании. Для детей характерно острое течение крапивницы с обильным высыпанием, сопровождающимся значительным отёком и гиперемией.
Часто у детей отмечаются и общие симптомы: повышение температуры тела до 39 градусов Цельсия, снижение аппетита, боли в животе, суставах, расстройства стула. Важной особенностью крапивницы является полное обратное разрешение волдырей без образования вторичных элементов (от нескольких минут до нескольких часов, но не более суток).
К особым видам крапивницы относится аквагенная крапивница, возникающая сразу после контакта с водой любой температуры, характеризующаяся высыпанием мелких волдырей, окруженных эритематозными пятнами, и сопровождающаяся сильным зудом.
У более старших детей, чаще в подростковом возрасте, встречается так называемая холинергическая крапивница – появление большого количества бледно-розовых волдырей диаметром 1-5 мм, окружённых гиперемией. Они образуются после физической нагрузки, стресса, потоотделения, горячего душа, при этом сопровождаясь системными проявлениями: приливами, слабостью, учащённым сердцебиением, одышкой, болью в животе.
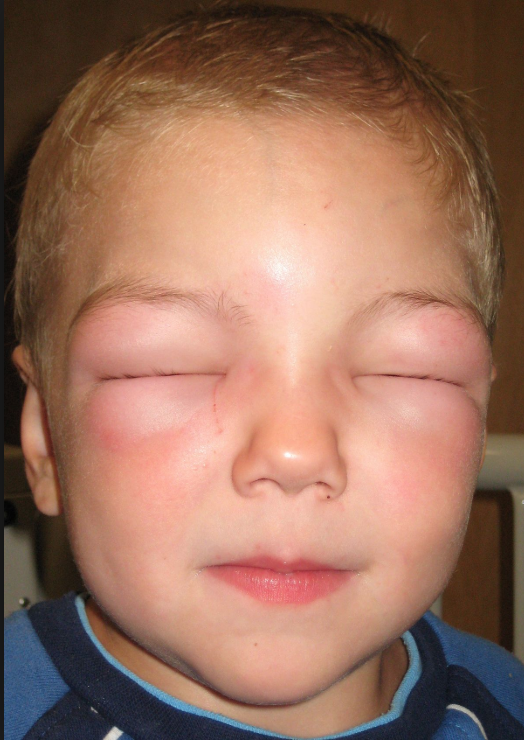
У детей ангионевротический отёк бывает реже. Для него характерно внезапное возникновение отёка кожи и подкожной клетчатки, приводящего к деформации области поражения. Локализуется отёк Квинке на участках кожи со скудной соединительной тканью, склонных к накоплению тканевой жидкости – на веках, губах, ушных раковинах, кистях, стопах, гениталиях, слизистых оболочках желудочно-кишечного тракта. Зуд при отёке Квинке выражен в меньшей степени, чаще беспокоят жжение и чувство распирания. Разрешение происходит медленнее – в течение 24-72 часов.
При ангиоотёке в процесс могут вовлекаться слизистые оболочки ротовой полости, языка, глотки, гортани с развитием нарушения проходимости верхних дыхательных путей, угрожающих жизни ребёнка. Вначале возникает охриплость голоса, лающий кашель, затем появляется и нарастает затруднение дыхания, формируется инспираторная одышка (затруднение вдоха), потом затрудняется и выдох, нарастает цианоз кожи лица, сменяющийся резкой бледностью. В тяжёлых случаях высок риск развития асфиксии. При формировании отёка на слизистых оболочках желудка и кишечника ребёнка беспокоят боли в животе, рвота, нарушения стула.
Диагностика крапивницы и отёка Квинке основывается на характерной клинической картине заболеваний. Лабораторные и инструментальные обследования назначают для выявления причинного фактора. Используют кожное тестирование с пищевыми аллергенами, специфические диагностические провокационные тесты. Проводят также поиск заболеваний, способствующих развитию крапивницы – глистных инвазий, патологий эндокринной и пищеварительной систем.
Лечение крапивницы и ангионевротического отёка осуществляется в трёх основных направлениях: устранение контакта с провоцирующим фактором, назначение медикаментозной терапии и создание гипоаллергенного окружения для предотвращения рецидивов заболевания.
Из лекарственных препаратов, учитывая механизмы развития заболевания, наиболее эффективными являются антигистаминные препараты в возрастных дозировках. При распространённых формах крапивницы и отёка Квинке предпочтительнее парентеральное их введение, а затем переход на таблетированные формы в течение месяца и более. При хронической крапивнице лечение назначается на 3-6 месяцев, а иногда и до года. При малодейственности антигистаминных препаратов (нарастание отёка, генерализация поражения) применяют глюкокортикостероидные гормоны (внутривенно).
При пищевой аллергии дополнительно назначают сорбенты, при холинергической крапивнице – холинолитические препараты, при холодовой – мембраностабилизаторы, при солнечной – циклоспорин А. В некоторых случаях эффективно проведение сеансов плазмафереза.
При тяжёлой форме острой крапивницы, неэффективности амбулаторного лечения, ангиоотёке гортани с риском асфиксии, отёке языка, кишечника и угрожающих жизни осложнениях необходимо госпитализировать ребёнка в стационар.
Если у малыша развивается отёк гортани, до приезда скорой помощи необходимо принять некоторые меры. Прежде всего нельзя самим поддаваться панике и успокоить ребёнка, так как беспокойство усилит отёк и быстрее приведёт к асфиксии. Далее следует прекратить контакт с аллергеном (при укусе насекомого – вынуть жало, при пищевой аллергии – промыть желудок, при лекарственной аллергии – прекратить введение препарата), обеспечить максимальный приток кислорода, снять с шеи и талии все сдавливающие предметы, в нос закапать сосудосуживающие капли. Можно самостоятельно до приезда врача дать ребёнку сорбенты и антигистаминные препараты в возрастных дозировках.
Профилактика рецидивов крапивницы и ангионевротического отёка
При наиболее частой форме заболевания у детей – аллергической – следует по возможности избегать контакта с провоцирующими факторами. Однако нередко точную причину выявить не удаётся или контакта невозможно избежать. В этом случае нужно ограничить влияние на ребёнка всех факторов, способных вызывать аллергическую реакцию. Прежде всего необходимо соблюдать гипоаллергенную диету, исключить все продукты, способные вызывать выброс гистамина или содержащие его в большом количестве. К ним относятся шоколад, цитрусовые, морепродукты, клубника, яйца, консерванты, сыры, копчёности, орехи, томаты и другие.
Также нельзя допускать встречи ребёнка с контактными (шерсть животных, бытовая химия, красители, пыль, латекс) и ингаляционными (пыльца растений, аэрозоли) аллергенами, надо носить просторную одежду из натуральных мягких тканей, избегать укусов насекомых, приёма лекарственных препаратов, из-за которые ранее наблюдалось появление крапивницы.
Важным условием для эффективного устранения аллергии является лечение очагов хронической инфекции, заболеваний желудочно-кишечного тракта, в том числе дисбактериоза, борьба с гельминтозами, качественная терапия простудных и других инфекционных заболеваний. Более того, необходимо проводить общие меры по укреплению иммунитета малыша.
При крапивнице, связанной с воздействием физических факторов, исключить их влияние на ребёнка – не носить тесную одежду, не посещать бани, не употреблять слишком холодные или горячие напитки, не подвергаться чрезмерной физической нагрузке; избегать прямого попадания солнечных лучей, использовать солнцезащитные средства с высоким уровнем УФ-защиты.
Выполнение этих несложных рекомендаций позволит уберечь вашего малыша от рецидива заболевания, развития тяжёлых осложнений и трансформации заболевания в хроническую форму, значительно снижающую качество жизни ребёнка.
Источник
Что такое Острые аллергические реакции.
Острые аллергические реакции — реакции гиперчувствительности немедленного типа, требующие неотложной помощи.
Все острые аллергические реакции можно разделить на две основные группы.

Развитие аллергических реакций связано с сенсибилизацией организма различными аллергенами. Сенсибилизация быстро формируется у детей с наследственной предрасположенностью к аллергической патологии, при нарушении механизмов защиты организма от чужеродных антигенов, а также при длительном контакте с аллергенами.
Аллергены могут проникать в организм различными путями.
Через ЖКТ: аллергены пищевых продуктов и химические добавки к ним, лекарственные препараты и др.
Через дыхательные пути: аллергены домашней пыли и содержащиеся в ней клещи, плесневые грибы, шерсть домашних животных, перья птиц, экскременты, хитиновый покров и части тела насекомых, пыльца растений, химические соединения
Парентерально: фармакологические средства, вакцины, белковые лекарственные препараты, яды и аллергены секретов жалящих и кровососущих насекомых и др.
Через кожные покровы: ядохимикаты, моющие средства, красители, лаки, косметические средства и т.д.
Спектр сенсибилизации к различным аллергенам имеет особенности в зависимости от возраста ребёнка.
На первом году жизни: аллергические проявления чаще всего связаны с пищевой сенсибилизацией и представлены преимущественно атопическим дерматитом и нарушениями функций ЖКТ
В возрасте 2-3 лет: наряду с сохраняющейся пищевой аллергией, возрастает значение сенсибилизации к лекарственным препаратам и аллергенам жилых помещений. В этом возрастном периоде наиболее часто развиваются аллергические реакции с поражением кожи, ЖКТ и дыхательной системы
В возрасте 4-7 лет: нарастает частота респираторной аллергии, связанной с аллергенами жилых помещений
В возрасте 7-10 лет: превалирует ингаляционная аллергия, проявляющаяся поражением верхних и нижних дыхательных путей и развитием поллинозов
Старше 10 лет: поливалентная сенсибилизация и развитие разнообразных аллергических заболеваний
В процессе сенсибилизации после первичного контакта с антигеном синтезируются антитела класса IgE, фиксирующиеся на клеточных мембранах тучных клеток. При повторном контакте с антигеном последние взаимодействуют с фиксированными антителами, в результате чего происходит дегрануляция тучных клеток с высвобождением вазоактивных и воспалительных медиаторов (гистамин, серотонин и др.), вызывающих расширение сосудов, спазм гладкой мускулатуры, повышение проницаемости капилляров и т.д.
Бактериальные аллергены могут вызывать сенсибилизацию при развитии инфекционного процесса, а также непосредственно взаимодействовать с тучными клетками. В последнем случае также происходит высвобождение медиаторов (в первую очередь гистамина) с формированием псевдоаллергической реакции.
Генерализованные аллергические реакции
Анафилактический шок
Анафилактический шок — наиболее тяжёлая системная аллергическая реакция. Главные проявления анафилактического шока — спазм гладкой мускулатуры кишечника и бронхов, расширение периферических сосудов, сопровождающееся снижением АД и возможным развитием коллапса, нарушение мозгового и коронарного кровообращения, развитие отёка гортани, лёгких и головного мозга в результате повышенной сосудистой проницаемости.
Проявления продромального периода: общий дискомфорт, недомогание, головная боль, тошнота, головокружение. Нередко появляются зуд и жжение в носоглотке, частое чиханье, заложенность носа, также возможно появление обильного слизисто-серозного отделяемого из носовых ходов, полиморфной аллергической сыпи. Кроме того, наряду с беспокойством, спутанностью сознания, могут быть жалобы на чувство стеснения в груди, боли в области сердца и в животе. Нередки рвота, снижение слуха, озноб, зуд кожи, позывы к мочеиспусканию. Клиническая картина.Анафилактический шок обычно развивается быстро, через несколько минут (реже в течение часа) после воздействия сенсибилизирующего аллергена. Чем раньше появляются первые симптомы анафилактического шока, тем выше вероятность его тяжёлого течения. Обычно анафилактический шок развивается бурно не- посредственно после контакта с причинно значимым аллергеном (через 1-15 мин), но в начальном периоде может иметь место короткий продромальный период.
Ещё через 1-2 мин присоединяются симптомы собственно шока (т.е. острой сосудистой недостаточности): артериальная гипотензия, тахикардия, нитевидный пульс. Одновременно могут возникнуть нарушения сознания вплоть до комы, судороги, бронхообструкция, стридор за счёт отёка гортани, недержание мочи и кала. Выраженность клинических симптомов анафилактического шока зависит от степени тяжести последнего. Неблагоприятный исход чаще всего наблюдают в случаях острого течения с резким падением АД, тяжёлой дыхательной недостаточностью и нарушением сознания. Степень артериальной гипотензии — один из наиболее показательных признаков тяжести анафилактического шока.
Если вы видите у ребенка признаки шока, немедленно вызывайте «Скорую помощь».
устраните воздействие аллергена: если реакция вызвана укусом насекомого — удалите жало насекомого, наложите жгут выше места укуса, приложите холод на место укуса; если аллергия связана с пищевым продуктом, вызовите рвоту, дайте адсорбенты (активированный уголь, энтеросгель и т.д.) и обильное питье; проветрите помещение, если провоцирующим фактором оказался сильный запах химического или косметического средства (краска, духи, дезодорант);
уложите ребенка горизонтально без подушки с приподнятыми ногами, чтобы улучшить приток крови к сердцу и головному мозгу; поверните голову набок, чтобы язык не западал в глотку и не перекрывал дыхательные пути;
прекращение сердечной деятельности и отсутствие дыхания требуют немедленного оказания реанимационной помощи: непрямого массажа сердца и искусственного дыхания «рот в рот».
Острые токсико-аллергические реакции
К этой группе распространённых острых аллергических поражений кожи относят многоформную экссудативную эритему и два её тяжёлых варианта течения: синдром Стивенса-Джонсона и синдром Лайелла.
Синдром Стивенса-Джонсона (лекарственный дерматоз)
Синдром Стивенса-Джонсона развивается вследствие лекарственной аллергии после применения сульфаниламидных препаратов, антибиотиков тетрациклинового ряда, левомицетина, НПВС.
Заболевание начинается остро с высокой лихорадки, симптомов интоксикации (вялость, мышечные боли, артралгии) с последующей прогрессирующей отслойкой эпидермиса и поражением слизистых оболочек. На коже туловища, головы, конечностей появляются эритематозные элементы, на месте которых скоро возникают пузырьки с последующим образованием эрозий, локализующихся преимущественно вокруг естественных отверстий. Одновременно могут поражаться слизистые оболочки глаз, мочеполовой и желудочно-кишечной систем. Характерны эритематозно-геморрагические высыпания на ладонях и стопах.
Синдром Лайелла (токсический эпидермальный некролиз)
Синдром Лайелла — один из самых тяжёлых дерматозов лекарственного генеза. Чаще всего заболевание развивается при использовании нескольких лекарственных препаратов (антибиотиков, сульфаниламидов, НПВС, противосудорожных средств и т.д.). У детей заболевание развивается редко.
При синдроме Лайелла возникает некроз всех слоёв эпидермиса, дермы, поражение слизистых оболочек. Начинается заболевание остро, как и при синдроме Стивенса-Джонсона, с появления эритематозных болезненных элементов на коже с быстрой трансформацией их в крупные пузыри, на месте которых образуются обширные эрозивные поверхности. Нередко поражается до 90% кожи, за исключением волосистой части кожи головы. Положителен симптом Никольского (при проведении пальцем по внешне не изменённой коже происходит отслойка эпидермиса с образованием линейных эрозий с мокнущей поверхностью). Состояние ребёнка тяжёлое: гипертермия, интоксикация, симптомы дегидратации и гиповолемии, нарушения микроциркуляции. Возможно развитие ДВС-синдрома. У 30-50% больных заболевание осложняется сепсисом. Поражение слизистых оболочек дыхательных путей сопровождается расстройствами дыхания и развитием дыхательной недостаточности. Часто заболевание сопровождается токсико-аллергическим поражением сердца, печени, почек. При отсутствии своевременной адекватной терапии летальность составляетот 35 до 75%.
Так как синдром Лайелла у детей возникает довольно редко, его необходимо дифференцировать в первую очередь с синдромом токсического эпидермального стафилококкового некролиза, особенно у детей грудного возраста.
Лечение токсико-аллергических дерматозов следует начинать с прекращения дальнейшего поступления в организм причинно значимых аллергенов. Во всех случаях ребёнка необходимо госпитализировать.
Локализованные острые аллергические реакции
Крапивница
В большинстве случаев крапивница — проявление классической IgE-опосредованной аллергической реакции. Морфологические изменения представлены отёком сосочкового слоя дермы с расширением капилляров и артериол, небольшой периваскулярной лимфоцитарной инфильтрацией.
Крапивница характеризуется возникновением волдырей на коже, окружённых зоной гиперемии и сопровождающихся мучительным зудом. Для аллергической крапивницы характерны и общие симптомы: повышение температуры тела, артралгии, боли в животе. При тяжёлом течении крапивницы возможно аллергическое поражение внутренних органов (аллергический миокардит, реактивный панкреатит).
Отёк Квинке
Отёк Квинке — типичное проявление пищевой, лекарственной аллергии или аллергии на укусы насекомых. Морфологические изменения при отёке Квинке сходны с таковыми при крапивнице.
Заболевание характеризуется острым развитием ограниченного отёка кожи, подкожной клетчатки и слизистых оболочек. Наиболее типичная локализация — участки кожи с рыхлой подкожной клетчаткой: веки, губы, нос, уши, язык, кисти рук, стопы, половые органы. Наибольшую опасность представляет отёк гортани, проявляющийся клинически синдромом крупа. Это состояние является опасным для жизни, следует немедленно вызвать «Скорую помощь».
Также устраните воздействие аллергена; обеспечьте доступ свежего воздуха; посадите больного, чтобы ему было легче дышать, постарайтесь успокоить его.
На портале Vikids вы можете:
Почитать похожие статьи или написать свою.
Задать вопрос на Форуме.
Найти/Записаться на прием к врачу.
Найти/Записаться на прием в клинику.
Источник
